经皮椎间孔镜下不同分型与PELD手术疗效的相关性分析
林志勇,肖隆艺,林焕杰,郭涛,邓睿,黄凯
(佛山市第二人民医院骨科,广东佛山 528000)
近年来,随着微创技术的迅猛发展,愈来愈多的腰椎间盘突出症(Lumbar intervertebral disc herniation,LDH)患者倾向于选择微创术式治疗。经皮椎间孔镜下髓核摘除术(percutaneous endoscopic transforaminal lumbar discectomy,PELD)因凭借创伤小、术后恢复迅速、对脊柱稳定性无破坏、不会造成神经粘连等优势,受到临床青睐[1]。但随着PELD术后疗效欠佳病例的不断累积,愈来愈多的学者开始总结分析PELD远期预后欠佳的原因。以直视观察及影像学表现为基础是既往LDH较常采用的分型方法,但此分型方法对PELD治疗的指导意义有限[2-3]。有学者提出了椎间孔镜下分型,为PELD治疗的研究提供了新方向,但当前鲜有经皮椎间孔镜下不同分型与PELD手术疗效的研究。基于此,本研究对96例LDH不同镜下分型患者的术后疗效进行进行观察,以期了解PELD手术疗效与镜下不同分型的关系。
1 资料与方法
1.1 一般资料
研究对象为本院2017年3月~2018年11月收治的96例LDH患者,纳入标准:经CT及MRI显示单节段LDH,直腿抬高试验阳性,存在腰痛及下肢放射痛,药物、理疗等保守治疗无效。排除标准:合并其他脊柱疾病,或合并重大躯体疾病而不能耐受手术;腰椎滑脱、腰椎严重失稳,曾接受过腰椎间盘手术,患有癫痫以及精神疾患等人群。96例中,男59例,女37例;年龄39~73岁,平均(56.03±7.54)岁;病程5个月~3年,平均(1.72±0.58)年;病变节段:L3-418例,L4-549例,L5-S129例;椎间孔镜下分型:压迫型41例,瘢痕型21例,钙化型18例,侧隐窝狭窄型16例。比较不同分型患者的性别、年龄、病程及病变节段等资料,差异无统计学意义(P>0.05),有可比性。
1.2 手术方法
患者俯卧位,局麻,于C臂透视下引导穿刺,使穿刺针处于关节突出处,确认位置无误后,于穿刺点处作约8 mm的皮肤切口,用导丝替换穿刺针,沿导丝逐级置入扩张管。用骨钻将椎间孔扩大,插入工作套管,并沿工作套管插入椎间孔镜。于镜下观察腰椎间盘突出形态及其与神经根的关系,明确LDH分型,根据分型指导手术开展。本研究将LDH分为压迫型、瘢痕型、钙化型、侧隐窝狭窄型等4种类型,压迫型:孔镜下可见巨大突出组织直接挤压神经根;瘢痕型:镜下可见突出组织减小,神经根受压不明显,但神经根表面被众多纤维束覆盖;钙化型:镜下可见钙化组织压迫神经根,触及质地坚硬;侧隐窝狭窄型:腰椎间盘向后方突出,镜下可见侧隐窝狭窄。对于压迫型,在内镜下直接摘除椎间盘突出物;对于瘢痕型,主要清除神经根表面纤维增生;对于钙化型,清除神经根周围的钙化物质,并冲洗病变椎间盘周围的炎症介质。此外,为防止炎性增生组织产生,需修补好破裂的纤维环;对于侧隐窝狭窄型,则对侧隐窝做扩大减压处理。摘除破碎的纤维环组织,用双极射频电极止血、消融,后做纤维环皱缩成形术。探查神经根情况,如显示良好,则取出工作套管,缝合切口,并以无菌敷料包扎。术后4 h可戴腰围下床活动。术后2周可进行腰背肌功能锻炼。术后3个月内避免劳累及剧烈体育运动。典型病例如图1-4:
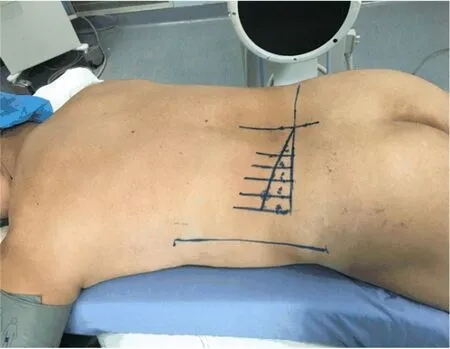
图1 术前体表定位标记进针点
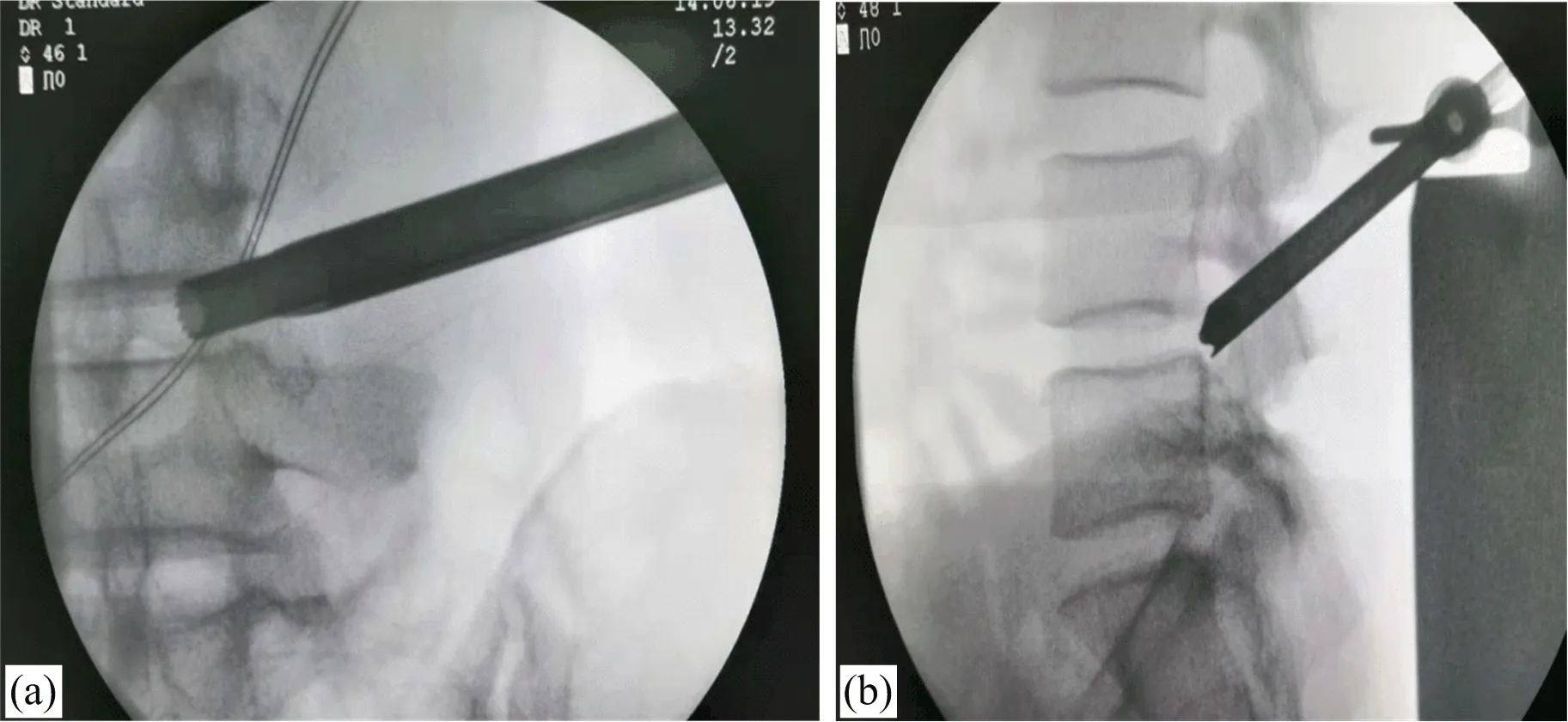
图2 术前C臂透视下定位
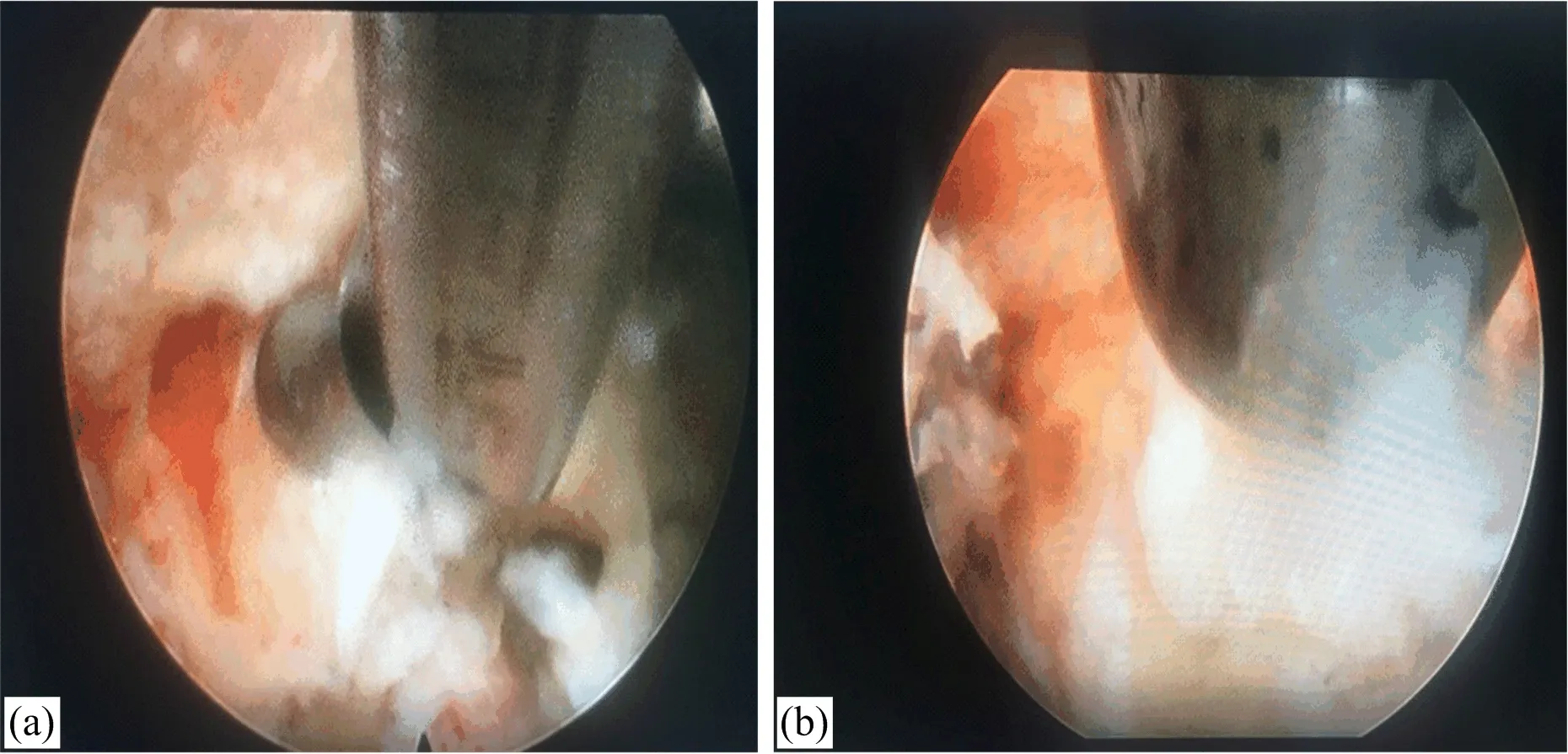
图3 镜下使用抓钳摘除椎间盘
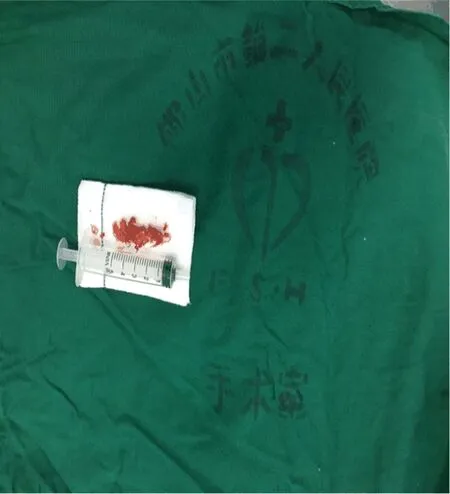
图4 摘除的髓核组织
1.3 观察指标
①对不同分型患者手术相关指标(包括手术时间、术中出血量、住院时间等)进行记录,其中术中出血量计算方法:用称重法计算扩孔阶段出血量[沾血纱布-干纱布重量(g),1 g=1 mL],镜下阶段出血量=术中吸引瓶液体质量-冲洗液质量(1g=1mL),两者相加即术中出血量。②于术前、术后1年应用视觉模拟评分(visual analogue scale,VAS)[4]对不同分型患者腰痛、下肢痛进行量化评分。VAS改善率=(术前VAS值-术后1年值)/术前×100%。③于术前、术后1年应用中文版Oswestry功能障碍指数(Oswestry disability index,ODI)问卷[5]对患者功能受限进行量化评定。ODI指数改善率=(术前ODI指数-术后1年值)/术前×100%。④随访1年后,应用改良Macnab标准[6]对疗效进行判定。优:症状消退,活动自如;良:症状显著缓解,活动轻微受限;可:症状有所缓解,活动仍受到较大限制;差:症状未见缓解甚至加重。计算改良Macnab评分优良率。优良率=(优+良)/总例数×100%。
1.4 统计学方法
2 结果
2.1 手术相关指标
镜下不同分型的手术时间、术中出血量与住院时间比较,差异无统计学意义(P>0.05),见表1。
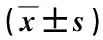
表1 不同分型的手术相关指标比较
2.2 腰部及下肢疼痛VAS改善率
术后1年,4种分型的腰部VAS改善率比较有显著性差异(P<0.05),改善率最高者为压迫型,较差者为瘢痕型与侧隐窝狭窄型;4种分型的下肢VAS比较亦有显著差异(P<0.05),侧隐窝狭窄型的改善率最低,见表2。
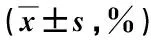
表2 不同分型腰部及下肢VAS改善率比较
2.3 ODI指数改善率
术后1年,4种分型ODI指数改善率比较有显著性差异(P<0.05),改善率较高者为压迫型、钙化型,较差者为侧隐窝狭窄型,见表3。
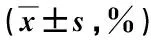
表3 不同分型ODI指数改善率
2.4 手术疗效
4种分型按改良Macnab标准评价优良率,各分型的总体差异有统计学意义(P<0.05),最高者为钙化型,其次为压迫型,最低者为侧隐窝狭窄型,见表4。

表4 不同分型手术疗效[n(%)]
3 讨论
PELD作为一种重要微创术式被愈加广泛地应用于LDH治疗中,与传统开放手术相比,其治疗优显著[7-9]。在进行PELD手术时,LDH传统分型方法的指导意义不大。基于影像学表现、病理学检查及临床经验等,杨波等[10]提出椎间孔镜下分型,被认为是一种更科学、合理的分型方法。该分型方法依据椎间孔镜下直接观察到的神经根和突出椎间盘的位置关系,以及致压物的性质、神经根走行特点等进行分型:孔镜下可见巨大突出组织直接挤压神经根为压迫型;镜下可见突出组织减小,神经根受压不明显,但神经根表面被众多纤维束覆盖为瘢痕型;CT示椎管内有高密度影,镜下可见钙化组织压迫神经根,触及质地坚硬为钙化型;腰椎间盘向后方突出,镜下可见侧隐窝狭窄为侧隐窝狭窄型[11]。此分型能更好地反映LDH的病理本质,是对传统分型方法的一种有益补充,可为PELD治疗方案的制定提供有力指导。
本研究采用椎间孔镜下分型方法对LDH患者进行分型,并依据分型采取相应的治疗策略,如针对压迫型患者,直接将压迫神经根的髓核摘除,使神经根致压因素解除,从而可显著缓解腰痛及下肢疼痛症状,并使功能受限情况得到有效改善;针对瘢痕型,彻底去除神经根表面包裹的增生纤维组织,松解神经根,还需冲洗干净病变节段的炎性递质;针对钙化型,需磨去增生骨赘并摘除钙化的间盘组织[12];针对侧隐窝狭窄型,需将增生关节突、黄韧带少量切除,摘除向后方突出的椎间盘,并对侧隐窝做扩大减压处理,以使患者疼痛症状得到缓解[13-14]。本研究观察了96例不同镜下分型LDH患者的PELD治疗效果,结果显示,压迫型和钙化型的腰部VAS改善率、下肢VAS改善率、ODI指数改善率、改良Macnab标准的优良率均较高,且组间比较无显著差异,与汪家健等结果基本一致[15]。结果提示,PELD治疗压迫型、钙化型LDH患者的效果显著,可显著改善腰部及下肢疼痛,并有效解除功能障碍。瘢痕型LDH患者术后下肢疼痛、ODI指数改善率分别为(69.08±24.19)%、(65.91±20.27)%,略低于上述两种分型,但比较差异不明显;而腰部疼痛、改良Macnab优良率明显低于上述两种分型。分析其原因,PELD虽然去除了突出髓核组织及神经根表面包裹的炎性增生组织,但突出髓核组织仍会通过破裂的纤维环引起局部炎性反应,使神经根受到刺激而出现疼痛症状,早期主要表现为腰痛[16]。结果提示,在手术中,需做好此分型患者破裂纤维环的修补工作。侧隐窝狭窄型患者腰部及下肢VAS改善率、ODI指数改善率、改良Macnab优良率均差于其他三种分型,分析其可能原因,与神经根减压不彻底、残存髓核组织再次突出等有关。结果提示,术前应对患者病情做全面评估,术中有效探查侧隐窝并对其进行充分减压,同时应取尽残余髓核,避免遗漏[17-18]。
综上所述,不同椎间孔镜下分型LDH患者的PELD治疗效果不同。压迫型、钙化型疗效较优,腰部、下肢疼痛及受限功能改善程度显著;瘢痕型下肢放射痛、功能改善情况及术后疗效相对较好,而腰痛缓解不明显。侧隐窝狭窄型疼痛症状、功能改善情况及术后疗效均不理想。

