乐山市某三甲医院老年性白内障手术患者按病种付费实施效果分析
张雅莉,荆 媛,姚魏紫,李家伟
1成都中医药大学管理学院,四川成都,611137;2乐山市人民医院,四川乐山,614000
按病种付费通过制定支付标准,建立预付医疗费用的管理机制,便于医保方按照患者的疾病种类、严重程度、治疗手段等条件达到资源利用标准化,有助于激励医院加强医疗质量管理,是提高医院运行效率的有效手段。《中共中央 国务院关于深化医疗保障制度改革的意见》中提出要持续推行以按病种付费为主的多元复合式医保支付方式。随着我国人口老龄化进程加快,白内障老年患者不断增多,而白内障是全球首位致盲性眼部疾病[1],有研究显示50岁以上人群白内障患病率达39.7%[2],这给老年群体及其家庭带来了经济与精神负担,医保支付体系也面临着巨大的压力。老年性白内障作为临床常见与多发、临床容易诊断、治疗方案明确的病种,通过对其基本情况、费用结构和按病种付费实施效果进行分析,以期为医保支付改革提供政策依据与建议。
1 资料来源与方法
1.1 资料来源
选取乐山市某三甲医院2018年老年性白内障手术患者作为研究对象,数据来源于院内病案首页及医保结算系统。纳入标准:病案首页提取出院主诊ICD-10编码为H25.0-H25.9,且同期实施单眼白内障超声乳化抽吸联合人工晶体置入术的病例653例。排除标准:手术操作为白内障囊外摘除术;有严重合并症或并发症;临床资料、费用信息部分缺失等。数据筛选路径见图1。数据清洗后最终获得有效病例588例,有效率90.04%。

图1 老年性白内障手术患者病历数据筛选路径
1.2 研究方法
将按病种付费257名患者设为政策组,同期未实施按病种付费331名患者设为对照组,提取病案号、住院号、性别、年龄、职业、民族、病人来源、转归情况、术前天数、愈合级别、其他诊断;从医疗效率和医疗费用层面,同时结合其他相关研究[3-4],拟选择住院天数、平均住院总费用、综合医疗服务类(包含医疗服务费、护理费等)、诊断类(包含病例诊断费、实验室诊断费等)、治疗类(包含手术治疗与非手术治疗)、康复类、药品类、耗材类等指标,对两组的按病种付费实施效果进行评价。
1.3 统计学方法
采用Excel 2010进行数据录入与整理,使用SPSS 24.0对数据进行统计描述、正态性检验、χ2检验、非参数检验。以P<0.05表示差异有统计学意义。
2 结果
2.1 调查对象基本情况
整体情况。老年性白内障手术患者年龄集中在60岁以上(90.10%),平均年龄为(70.66±8.15)岁,女性378例(64.28%),已婚564例(95.92%),汉族585例(99.49%),职业以离退休人员和农民为主(84.46%),住院天数多为6天及以下(92.83%),术前天数多在3天以下(92.48%),患者术后均为一级愈合,转归情况中治愈和好转366例(62.24%);从医保支付方式来看,大多数患者为城镇居民基本医疗保险(58.72%),其次为城镇职工基本医疗保险(37.89%),其余为自费(3.39%);从病人来源来看,患者大多数来自于该市其他区县(55.47%),其次为医院所在区县(33.23%)。
分组情况。经过方差分析和χ2检验,两组年龄(P=0.814)、性别(P=0.385)、婚姻(P=0.155)、民族(P=0.914)、其他诊断个数(P=0.105)等差异无统计学意义,且其他诊断多为人工晶体植入术后(术后状态)、原发性高血压(基础性疾病),本次入院不对其进行诊治(没有资源消耗),两组病情严重程度趋于一致,因此两组基线资料具有可比性。
2.2 住院费用、住院天数对比分析
老年性白内障手术患者政策组和对照组的住院总费用中位数分别为7497元和7626元,住院天数中位数分别为2天和3天。对两组住院费用进行Kolmogorov-Smirnova正态性检验(P<0.001),偏度和峰度值均表明费用数据呈偏态分布,故用中位数和四分位数描述住院总费用的集中趋势和离散趋势,可为医保预支定额费用提供参考;两组住院总费用经过Mann-Whitney U检验,P<0.001,差异具有统计学意义,可认为两组住院总费用不同。见表1。
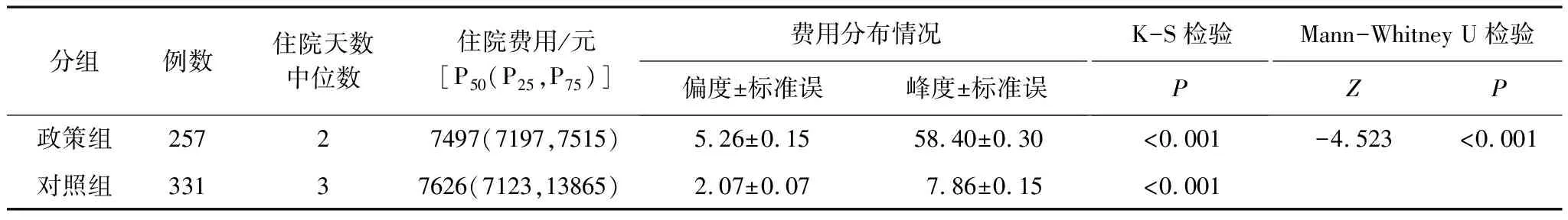
表1 老年性白内障手术患者政策组和对照组住院天数和费用情况
2.3 住院费用结构对比分析
从费用结构细分来看,老年性白内障手术患者政策组和对照组的各项平均费用占比从大到小依次为耗材类(39.23%,39.26%)、治疗类(32.08%,32.74%)、诊断类(19.97%,14.46%)、药品类(1.36%,4.15%)、综合医疗服务类(2.11%,2.34%)、康复类(0.66%,0.58%)和其他类费用,两组费用结构较为类似;除诊断类和其他类费用外,其余类别费用均低于对照组且差异具有统计学意义(P<0.001),且差异较大的为耗材类、治疗类和药品类费用;政策组平均自付费用在住院总费用的占比(2997元,39.93%)明显低于对照组(5320元,52.78%)(P<0.001),平均医保支付费用政策组(3613元)低于对照组(4760元)(P<0.001),政策组和对照组平均住院总费用分别为7507元和10080元,秩和检验结果表明两组平均住院总费用差异具有统计学意义(P<0.001),可认为政策组平均住院费用低于对照组。见表2。

表2 老年性白内障手术患者政策组、对照组费用结构情况 元(%)
2.4 按病种付费政策执行情况及超支结余分析
眼科病区是样本医院最早探索实施按病种付费的科室之一(2月院内通知开始实施),在施行初期(2018年2-3月)该科室执行政策的病例数快速增长,最高峰为3月256例患者,4月份开始执行数量出现下降,2018年下半年执行数量为零。样本地区三甲医院老年性白内障手术患者实施单眼白内障超声乳化抽吸联合人工晶体置入手术医保定额标准为6610元/例(含1700元晶体费用),按参保类型,报销比例分为城镇职工报销60%(3966元)、城乡居民二档报销55%(3636元)、一档报销50%(3305元)。按病种付费病例筛选后总计257例,其中结余29例(11.28%),结余费用7750.54元,平均结余费用为267.26元;超支228例(88.72%),超支费用总额为23.84万元,平均超支费用为1045.57元,每例平均超支10.37%,城镇居民基本医疗保险患者超支较多(82.61%)。见表3。

表3 老年性白内障手术患者按病种付费超支结余情况
3 讨论
3.1 按病种付费减轻患者经济负担、减少医保支出
本研究结果显示,按病种付费不仅降低了平均住院费用和平均住院日,也减少了医保基金支出、减轻了患者经济负担,这与李佳瑾等人的研究结果相似[3,5-7]。老年性白内障手术政策组平均住院费用(7507元)、平均住院天数(2.32天)明显低于对照组(10080元,3.47天);从费用结构来看,政策组的平均耗材费用、治疗费用(包含手术治疗费用)、药品费用等均低于对照组;患者自付费用相比于对照组下降至少2000元,平均医保支付费用政策组相比于对照组降低了1147.66元;且有研究指出[8],对于诊断明确、无并发症或合并症的疾病根据其治疗特点,采用按病种付费方式,既可以达到预期治疗效果、规范诊疗行为、提升医院运行效率,又可以控制医疗费用不合理增长,保证了医保基金可持续性。从2018年2月份开始按病种收付费政策正式施行,政策指出凡预计主要诊断、主操作和麻醉方式符合按病种收费标准的病例,均应纳入按病种收费范围,实施按病种付费前需征得患者和家属同意,并签署知情同意书,这让患者能提前预知本次治疗需自付的费用,不仅保证、维护了患者对住院期间费用及治疗流程的知情权,也增强了医务人员与患者的交流与沟通[9],提高了患者满意度。
3.2 病种医保费用标准缺乏适时调整机制
通过定性访谈结果得知,医保定额的病种支付价格水平自政策实施之后并无变动,费用标准缺乏适时调整机制。2017年12月底,样本医院所在市相关部门根据同级医院前三年的历史费用数据测算出相应的病种费用标准,并拟定了该市按病种付费政策111个常见与多发、临床易诊断的病种。但该政策的实施后期缺乏费用标准调整更新机制,无法根据实际情况对费用标准进行适时调整,一定程度上会限制新技术和新项目的创新与发展。此外,从政策组费用结构分析看出,白内障手术费用结构中耗材类费用占比最大(39.23%),而体现医务人员劳务价值的综合医疗服务费占比很少(2.11%),费用结构不甚合理;且对照组中药品及耗材费用均高于政策组,从一定层面上说明了政策的实施让医生对耗材和药品的使用产生了约束。因此应尽快建立费用标准的适时调整机制,实行每年度结合专家咨询与评估,如参考新项目和新技术对费用标准的影响,结合医疗服务项目价格、CPI指数等变化因素对费用进行适当调整,使按病种付费的费用标准更加科学、费用结构更加合理,且尽可能体现出医务人员的劳务价值;与此同时,医生也可以结合临床实际灵活申报适应各病种的临床路径,相关部门及时审批来提升按病种付费的推行力度。
3.3 医院层面政策推行力度不够
按病种付费政策推行力度不够。从医院经济运营角度来看,2018年该病种超支病例平均超支费用占比10.37%,超支费用总计23万元左右,按照“超支不补,结余留用”的医保定额付费原则,医院属于开展即亏损的状态,且三甲、三乙、二甲、二乙医院实行同种手术的费用标准各自之间相差550、550、280元,各等级医院之间报销费用差距较小可能是导致医院层面按病种付费政策推行受阻的原因之一;从科室层面来看,眼科病区2018年推行初期按病种付费数量及种类较多,有老年性白内障、并发性白内障、翼状胬肉等病种,但都从5月开始逐渐下降,整个下半年开展数量为零,推行力度由强渐弱,政策落实不到位。相关研究显示[10-11],在我国DRG付费还未全面推行的情况下,预付制虽能有效控制医疗费用,但按病种收费标准普遍较低,医院为了控制医疗费用,容易导致医疗机构采取“诊疗不足”策略;且实行的按病种付费政策中的病种病情较为单一,政策能覆盖病种范围较小,对政策本身扩大开展有一定的局限性。因此卫生行政部门应加大对医院以及医务人员的政策约束与引导,样本医院所在市现行的按病种付费其实是正式实施DRG付费的过渡阶段,通过政策层面正向引导与硬性考核加强与激发医院内部精细化管理,进一步提升医疗水平与质量[12],同时加强培训、积极引导临床医务人员思维模式的转变[13],让其意识到评估现行政策的执行情况与实施效果才能在今后医保支付改革中站准定位、把握方向。
3.4 医务人员政策执行积极性较低
通过定性访谈结果显示,医务人员在具体落地执行按病种付费政策时积极性不高,这与彭美华等人的研究结果相似[14]。分析原因在于一是按病种付费政策执行与否是由主管医生根据临床诊断自主判断是否纳入按病种付费,执行过程中较为固定的临床路径和诊疗流程让医务人员的临床诊治、用药习惯等受到一定约束,且有研究显示医务人员对现行收费标准低于预期,降低了医务人员执行政策的积极性[15];二是由于当医生将患者纳入按病种付费之前需要向患者解释清楚诊疗流程、按病种付费与传统按项目付费间的区别,医生政策执行时无形中扮演的“费用计算”角色增加工作量且部分患者难以理解而放弃进入病种管理,进一步降低了医生对政策执行的主动性;三是由于老年性白内障手术患者的自身个体差异和老年基础性疾病多发,病情发展不确定性较大,加上医疗诊治过程的多样性和复杂性,都有可能导致老年性患者退出政策方案,在加重了医务人员工作负担的同时,政策执行最后达到的医疗效果也并不符合预期,进一步阻碍了政策的执行。因此医院应建立健全科学合理的绩效考核及激励机制,由单纯的绩效与业务收入挂钩转为工作量、工作质量与治疗效果相结合的评估方式,如增加入径管理率、路径完成率、术后切口感染率、患者满意度等指标综合考量,对评估结果较好的科室及临床医生实行额外奖励[16],从而达到政策推行的正面引导作用。

