经尿道膀胱肿瘤双极等离子剜除术治疗非肌层浸润膀胱肿瘤的临床分析
周晓帆,陈结能,徐耀滨,吴春志,蒋毅平
台山市人民医院,广东 台山 529200
当前,临床治疗非肌层浸润性膀胱癌(non-muscle-invasive bladder cancer,NMIBC)的主要手段为经尿道膀胱肿瘤电切术[1-2]。由于手术设备的持续发展,大部分医院已实行等离子肿瘤电切术(transurethral bipolar plasma kinetic resection of bladder tumor,TURBT)[3]。台山市人民医院在2017年开展经尿道膀胱肿瘤等离子剜除术(transurethral bipolar plasma kinetic enucleation of bladder tumor,TUEBT),且与同时开展的TURBT进行比较,治疗效果高于TURBT,具体分析如下。
1 资料与方法
1.1 一般资料
回顾性研究选取台山市人民医院于2016年4月—2018年3月期间收治的NMIBC患者的资料,纳入标准:(1)肿瘤分期为T1N0M0及初次治疗者;(2)术后,确诊为上尿路上皮肿瘤者;(3)应用TUEBT或TURBT治疗者;(4)术后实行膀胱灌注化疗,并且随访资料完整者;(5)患者及家属签有知情同意书。排除标准:(1)术前,肿瘤分期大于T1期,或存在淋巴结转移或远处转移,或手术时察觉肿瘤已不能彻底切除者;(2)术后,病理判断不是上尿路上皮肿瘤者;(3)不是初次治疗者;(4)未应用TUEBT或TURBT治疗者,或术后察觉肿瘤攻击膀胱肌层,促使开展根治性手术切除者;(5)术后,未按膀胱灌注方案化疗或失访者;(6)合并严重器质性疾病及无法承受手术者。回顾性研究筛选50例NMIBC患者作为研究对象,根据手术方式不同将50例NMIBC患者分为研究组与对照组,每组各25例,研究组采用TUEBT,对照组采用TURBT,两组分别通过TUEBT与TURBT由两名手术医生完成手术,手术医生的练习曲线已进入平台期。研究组与对照组在性别、年龄及肿瘤大小、部位、数目等病例资料比较,差异无统计学意义(P>0.05),见表1。
表1 两组NMIBC的病例资料对比
1.2 方法
通过术前CT检查结果,肿瘤位置采取腰硬结合麻醉或全麻,截石位,应用26F双极等离子电切镜,电切功率为(280W),电凝功率为(80W),使用氯化钠溶液持续灌洗。
研究组:采用TUEBT,使用电切镜查看肿瘤的数量、位置及形状,用氯化钠溶液恰当充盈膀胱,让膀胱黏膜彻底伸展且维持一定的张力,采用电切袢距肿瘤部位(1 cm处)激发,然后切开黏膜及浅肌层膀胱,顺着浅深肌层间将肿瘤和肿瘤基底部逆行分离,碰到分离难度较大的部位用电切割断,若出血使用电凝止血,直到肿瘤组织彻底剥除,然后与水流涌出或用冲洗器冲出。若肿瘤较大,可将肿瘤切碎后冲出。再次将电切镜置入,减少膀胱充盈水平,然后进行肿瘤基底肌层切取并将肿物送病理检查。伤口和正常膀胱黏膜(1 cm处)使用电凝处理,术毕。关于输尿管处的肿物,将靠近输尿管口的局部肿物用电切切除,防止用电凝,有需求时置入输尿管导管,并极力保护输尿管口,最后在剜除输尿管处的其余肿物。
对照组:应用TURBT,适当充盈膀胱,根据膀胱黏膜可伸展为合适,利用电切由肿瘤表面向外生部进行逐渐切除直到肿瘤基底部。使用电切切肿瘤基底肌层超出浅肌层深度至深肌层,然后将肿瘤基底部肿物送病理检查。
1.3 术后处理与随访
术后,所有患者均放置双腔气囊导尿管(16F)。手术时未出现膀胱穿孔的患者,术后立即开展膀胱灌注化疗:采用40 mg盐酸吡柔吡星溶于40 ml氯化钠溶液,在膀胱内保留30 min再引流出体外。灌注方法:灌注化疗一年18次,刚开始每周1次,共8次,然后转换成每月1次。随访:参照《中国泌尿外科诊断治疗指南》2016年版进行随访,对适合初次TURBT未彻底切除、初次电切肿物中无肌层肿瘤组织、肿瘤T1期、G3患者,在手术后4~6周开展第二次电切术,术后2年内采用膀胱镜复查,三个月复查一次,同时记录是否出现复发的情况。术后,对肿瘤分期大于T2期或肿瘤T1、G3复发者,联合病人的身体状况,对病人提议开展根治性全膀胱切除术。
1.4 统计学方法
应用SPSS 22.0统计学软件分析。计量资料以均数±标准差(±s)表示,组间对比采用t检验。计数资料以例数和百分比(%)表示,组间对比采用χ2检验或Fisher确切概率法,差异有统计学意义为(P<0.05)。
2 结果
两组患者均无膀胱穿孔,没有中转开放手术或术后重复止血。研究组二次电切率、术中出血量、闭孔反射等明显低于对照组,差异均有统计学意义(P<0.05);术后病理分级与肿瘤T分期组间比较,差异无统计学意义(P>0.05),见表2、表3、表4。
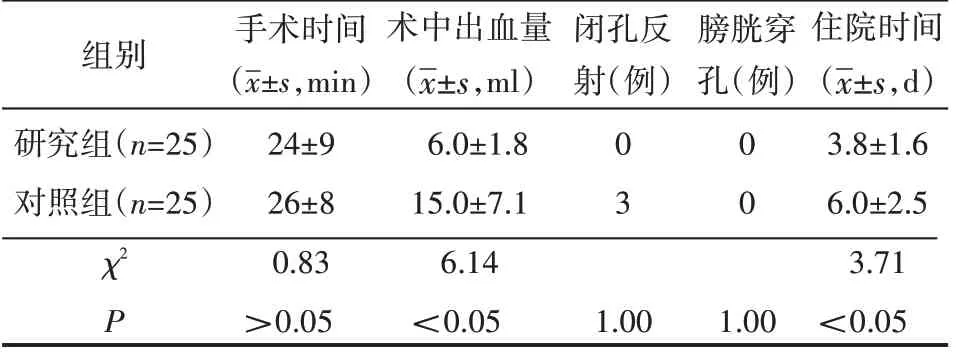
表2 两组术中情况及术后住院时间对比

表3 两组术后病理分级与肿瘤T分期对比 例(%)
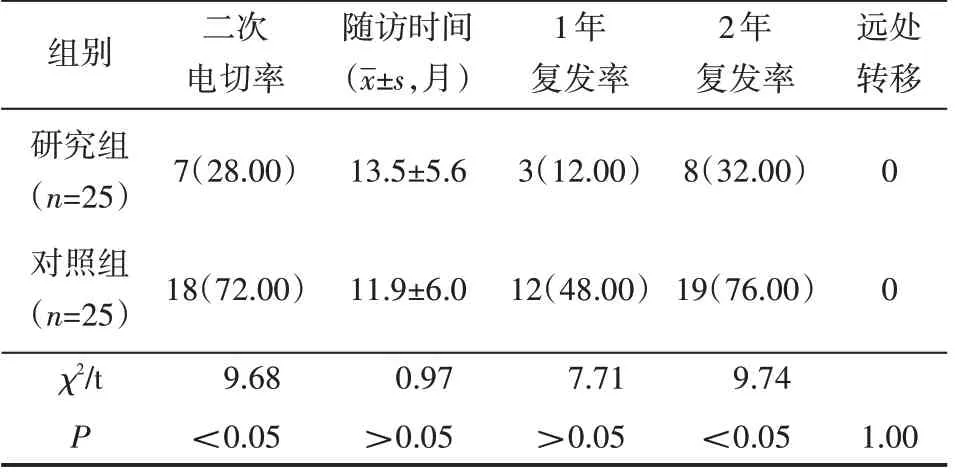
表4 术后随访情况对比 例(%)
3 讨论
本研究的两种术式比较,TUEBT对NMIBC的处理具有显著的安全优势:TURBT必须重复切开肿瘤至基底部后方能准确止血,最后才能封锁肿瘤滋养血管,在视线较模糊的状态下极易过深切除进而造成致膀胱穿孔,如果保守切除,可能会使肿物遗留[4]。但TUEBT剥离肿瘤是分层解剖,标记明显,能够将肿瘤基底部彻底处理,此法与“经尿道前列腺解剖性剜除”术相似,具有安全性[5]。本研究的两组患者在手术时失血均较少,而与对照组比较,研究组失血更少;尽管对照组未出现膀胱穿孔,而有一些患者切除较深,易出现闭孔神经反射,影响手术进一步操作,术后住院天数也高于研究组。考虑与TUEBT术式的安全性高,术中视线清晰,可完全切除肿物相关[6]。此外,因本研究实行剜除的肿瘤较小,大多数肿瘤都能整体取出,而且不必将肿瘤切成小块,降低了肿瘤传播和培植的几率,这或许是研究组术后复发率较低的主要因素。研究组术后开展二次电切率低于对照组,由于大部分肿瘤含有肌层,可帮助辨别肿瘤分期,因此降低了二次电切率,同时减少了患者的医疗费用,防止第二次手术带来的疼痛。TUEBT与激光剜除术的疗效相似,而激光剜除术的设备价格较高,而且手术效能相对较低[7-8]。两者相比较,TUEBT只需要双极等离子电切设备,且价格较低,更利于基层医院推广。而TUEBT也有弊端,因电切环的特点,关于肿瘤的前壁与顶壁,尤其是接近膀胱颈部位的顶壁肿瘤,实行剜除时存下一定难度。
终上所述,对比TUEBT与TURBT两种术式,两者的安全性均比较高,术后并发症较低,而TUEBT可完全切除肿瘤组织,层次解剖明显,降低了二次电切率,并且降低了NMIBC的复发率。本研究由于选入的研究对象较少,而且是回顾性研究分析,所得结果需大量前瞻性对照研究来促进证实。

