205例甲状腺微小乳头状癌与中央区淋巴结转移的相关性分析
相开放,刘春萍,赵顺林,张长芬
(1.华中科技大学协和江南医院甲乳外科,武汉 430000;2.华中科技大学附属协和医院乳腺甲状腺外科,武汉 430022)
近年来,随着现代医疗技术空间的发展,甲状腺癌特别是甲状腺微小乳头状癌(papillary thyroid microcarcinoma,PTMC)[1]的发病率及检出率不断升高。绝大多数PTMC无明显临床症状,但也有一部分PTMC侵袭性较强[2-3],目前没有确切的临床或实验室指标来区分[4]。有些学者[5-7]认为,侵袭性PTMC的危险因素之一为中央区淋巴结转移,虽然PTMC并不一定是早期癌,但多数PTMC预后较好。因此,目前国内外对PTMC是不是行颈部中央区淋巴结清扫(central lymph node dissection,CLND)仍在争长论短[8]。本研究对搜集了205例PTMC进行回顾性研究,以探讨其与中央区淋巴结相关性,以便为临床医生提供一些帮助。
1 资料与方法
1.1 临床资料
收集2017年1月至2019年3月就诊于华中科技大学协和江南医院甲乳外科的205例初次就医的PTMC患者为研究对象,患者基本情况见表1。
1.2 纳入及排除标准
1.2.1 纳入标准 (1)首治,经术后病理确诊为PTMC;(2)术后病理诊断为PTMC患者;(3)无其他部位恶性肿瘤;(4)具有完整、完善的资料以及术后病理资料。
1.2.2 排除标准(1)伴有其他病理类型甲状腺癌;(2)其他部位的甲状腺转移癌;(3)多发灶PTMC中存在>1 cm的结节。
1.3 观察指标
包括患者性别、年龄、肿瘤直径大小(包括三个组:单灶组、多灶组且总直径≤1 cm、多灶组且总直径>1 cm)、肿瘤病灶数、肿瘤位置(甲状腺分三等份:上极、中部、下极,以及峡部),包膜侵犯(通过术前超声影像、术中肉眼观察以及术后病理报道判定)。
1.4 手术方法
手术方式参考中国抗癌协会甲状腺癌专业委员会制定的《甲状腺微小乳头状癌诊断与治疗中国专家共识(2016版)》。205例患者中36例行单侧甲状腺腺叶及甲状腺峡部切除术+CLND,169例病例行全甲状腺腺叶切除术+CLND。其CLND清扫的范围完全按专家共识指导范围意见清扫,包括上至舌骨下缘,下达胸腺,外侧至为颈动脉鞘的内侧边缘,其中包括气管旁淋巴结、气管前淋巴结、喉前淋巴结,205例手术病例均在充分保护双侧或单侧喉返神经(recurrent la ryngeal nerve,RLN)和甲状旁腺(parathyroid glands,PG)的前提下行肿瘤病灶同侧CLND。
1.5 统计学方法
应用Excel 2016软件输入数据,统计学分析采用SPSS 21.0软件,单因素分析采用χ2检验,多因素分析采用非条件下Logistic回归模型分析;计数资料两个样本率的比较采用四格表资料的χ2检验;多个样本率的对比,采用行×列表资料的χ2检验,均以α=0.05为检验水准。多个样本率间的多重比较采取χ2分割法,以α′=α/(κ/2+1)为检验水准,P<α′为差异有统计学意义。
2 结果
2.1 患者的基本临床病理特征
205例研究对象的术后病理均证实为PTMC,205例中单侧PTMC为168例,双侧PTMC为37例,研究对象术后临床病理特征见表1。

表1 205例PTMC患者的临床基本情况以及病理特征
2.2 PTMC患者中央区淋巴结转移(central lymph node metastasis,CLNM)单因素分析
单因素分析发现,患者的性别、年龄、病灶直径、多灶性、病灶位置、包膜侵犯均与CLNM有关(P均<0.05),见表2。
2.3 不同肿瘤总直径各组中央区淋巴结转移率(central lymph node metastasis rate,CLNMR)比较
多灶PTMC且多发癌灶直径之和(total thyroid diameter,TTD)>1 cm组的CLNMR高于多灶PTMC且TTD≤1 cm组(χ2=8.11,P=0.004)和单灶PTMC组(χ2=45.98,P=0.001),而单灶组与多发灶且TTD≤1 cm组比较差异无统计学意义(P>0.05),见表3。
2.4 CLNM的多因素分析
非条件下的多因素Logistic回归分析发现,年龄、性别、病灶的直径、多发病灶、TTD>1 cm、甲状腺包膜受侵犯是CLNM的影响因素(OR均>1,P均<0.05),见表4。
3 讨论
PTMC是近年来发病率增加速度最快的甲状腺恶性肿瘤,占全部新发甲状腺恶性肿瘤的50%以上[9]。目前国际上关于PTMC的颈部淋巴结转移的相关因素研究比较多,并没有统一,比较公认的相关危险因素包括性别、年龄、病灶大小、甲状腺包膜侵犯、病灶个数等,男性、年轻、多中心、血管侵犯、甲状腺外生长、淋巴结外侵犯更容易出现颈部淋巴结转移[10]。
虽然PTMC的颈部淋巴结转移发生率较高,但是颈部中央区淋巴结预防性清扫(prophylactic central lymph node dissection,PCLND)仍然留存一定的争论,其原因在于临床报道的CLNMR差异大、缺乏长期、大样本随访资料来确定清扫转移淋巴结的获益情况、PCLND会提高甲状旁腺功能一过性减低的发生率[11]。Oh等[12]回顾性分析1192例PTMC的临床资料,其术后CLNMR为34%,其中4%的病例中CLNM数目超过5枚。Cho等[13]研究中提示,PTMC的CLNMR可达24%~64%,本组在39.5%,在其报道范围内。
彭琛等[14]研究表明,男性患者、年龄<45岁、多发癌灶、腺外侵犯、肿瘤直径>6 mm及双侧病灶多发的均是CLNM的相关危险因素,其中男性与女性患者中CLNMR分别为85.4%和45.9%,男性甲状腺癌的恶性程度高于女性。根据2018年AJCC第8版的分期指南年龄节点,本研究发现<55岁者中央区转移发生率高于≥55岁者,与上述研究结果相符。

表2 PTMC患者CLNM单因素分析
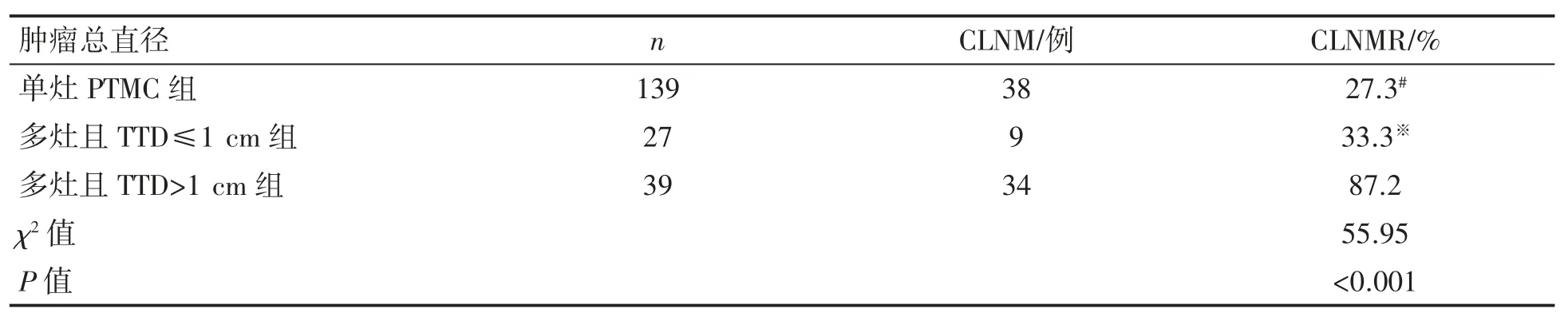
表3不同肿瘤总直径组CLNMR比较

表4 PTMC临床病理特征与CLNM的多因素分析
Liu等[15]对1928例PTMC患者行预防性淋巴结清扫的Mate分析,认为对于肿瘤直径>0.5 cm、多发病灶或癌灶侵犯包膜的PMTC患者应行PCLND。本研究中也是以癌灶直径5 mm作为分界点,其CLNMR分别为≤5 mm为21.3%、>5 mm为44.9%,也证明了这点。因此对于肿块位于甲状腺边缘靠近包膜,或者已经突破包膜,或者多灶性,都是PTMC危险因素。Salter等[16]报道,多发病灶PTMC具有侵袭性强特性,颈部淋巴结以及远处转移更容易出现。Park等[17]也证明了上述观点。本研究中,甲状腺包膜侵犯者中央区转移发生率(61.4%)高于未侵犯者(12.1%),与上述研究结果相符。
本组研究中只统计了病灶位置与CLNM的关系,多因素分析显示病灶位置与CLNM有关,这可能是由于本组中标本数量少并仅行中央区淋巴结清扫有关。位置与颈区淋巴结转移的关系有待进一步观察分析。
有研究[18]证实病灶数≥3的PTMC,其颈部中央区以及颈侧区淋巴结更容易出现转移。湛喜梅等[19]在2019年对多灶PTMC与CLNM内在关系研究中提到,通过对比,不同肿瘤数目组间CLNMR有差别;更证实了不同病灶数目之间的CLNM的多重比较有意义,因此我们可以知道,甲状腺微小乳头状癌的病灶越多,其CLNMR越高。
2017年,在Liu等[20]对1102例PTMC患者的研究中,将多发病灶的PTMC且TTD>1 cm组与其他组进行了淋巴结转移率的比较,显示,在多发病灶PTMC前提下,TTD>1 cm组的CLNM明显高于TTD≤1 cm组;而且多发病灶PTMC且TTD>1 cm组的甲状腺腺外侵犯率也是明显增加的。多发病灶PTMC且TTD≤1 cm组与单灶PTMC组淋巴结转移率差异无统计学意义。此研究报告提示对于多发癌灶PTMC且TTD>1 cm的研究患者,其围术期管理方式应该与甲状腺乳头状癌相同。本研究中,结果和其相似,但标本量较少,需进一步增加标本量以及准确率。
综上,在临床中,对于男性患者、多发病灶且TTD>1 cm、有甲状腺被膜侵犯、肿瘤直径较大的等相关特征的PTMC患者,建议行PCLND。PTMC患者中,各项检查以及临床特征提示有可疑颈侧区淋巴结转移,建议行中央区+颈侧区淋巴结清扫术。

