单侧cN0甲状腺乳头状癌颈中央区淋巴结转移的危险因素分析
徐余兴 帅剑锋 汪 会 汪晓明 鲁长文 高 翔 孙 康
流行病学资料[1]显示,甲状腺乳头状癌(papillary thyroid carcinoma,PTC)占甲状腺癌的60%~90%,该类疾病发展缓慢,预后良好,但20%~90%的患者确诊时已出现颈部淋巴结转移,以中央区淋巴结转移最为常见。中央区淋巴结转移易发生镜下转移,该类转移通过术前体检、影像学检查及术中探查均无法发现,临床淋巴结分期多为淋巴结阴性(clinically negative lymph node, cN0)。病理确诊镜下转移的cN0患者术后易复发,影响预后[2]。如何根据临床特点预测cN0患者术前是否存在中央区淋巴结镜下转移一直是临床关注的难点,为此,本文回顾性分析76例单侧cN0 PTC患者的临床资料,探讨患者发生中央区淋巴结转移的危险因素及其对中央区淋巴结转移的预测价值。
1 资料与方法
1.1 一般资料 选取2017年1月至2020年7月在安徽中医药大学第一附属医院行非腔镜甲状腺癌根治的单侧cN0 PTC患者76例,其中男性19例,女性57例;年龄24~67岁,平均(43.64±10.43)岁;肿瘤位置:甲状腺上极21例、中部29例、下极26例;单发病灶73例,多发病灶3例;侵犯甲状腺背膜9例,突破背膜侵犯肌肉2例,中央区淋巴结转移32例。
1.2 纳入与排除标准 纳入标准:①纳入对象符合单侧甲状腺乳头状癌诊断标准[3];②符合Kouvaraki 等[4]提出的cN0标准;③均为首发患者;④临床资料完整。排除标准:合并心、肝、肺、肾等恶性肿瘤者;临床资料不完整者。
1.3 方法 通过单因素分析比较两组患者的临床特征(年龄、性别)、影像学资料(位置、边界形态、是否钙化、纵横比)、病理资料(病灶数目、包膜侵犯、周围肌肉侵犯情况)及实验室数据[术前促甲状腺激素(thyroid stimulating hormone, TSH)、抗-甲状腺过氧物酶抗体(anti-thyroid peroxidase antibody, ANTI-TPO)和抗-甲状腺球蛋白抗体(anti-thyroid globulin, ANTI-TG)水平]指标差异,将差异有统计学意义的因素纳入多因素logistic回归分析,分析患者发生中央区淋巴结转移的独立危险因素,通过受试者工作特征曲线(receiver operating curve,ROC)计算危险因素预测颈中央区淋巴结转移的曲线下面积(area under the curve,AUC),以探讨其对颈中央区淋巴结转移的预测价值。
TSH、ANTI-TPO、ANTI-TG采用化学发光法检测,检测仪器:雅培I2000化学发光免疫分析仪。肿瘤的位置、边界形态、是否钙化、纵横比通过术前彩超及术中探查明确,病灶数目、包膜侵犯、周围肌肉侵犯等情况通过术后病理明确。
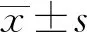
2 结果
2.1 单因素分析结果 两组肿瘤最大径、年龄、位置,术前TSH值及病灶数量比较,差异均有统计学意义(P<0.05)。见表 1。

表1 两组患者颈中央区淋巴结转移的单因素分析
2.2 多因素logistic 回归分析结果 以中央区淋巴结是否转移作为因变量(是=1,否=0),以单因素分析中差异有统计学意义的因素作为自变量。自变量赋值:多灶、下极赋值为1;单灶、非下极赋值为0。连续变量肿瘤最大径、年龄、术前TSH值以原值录入。采用逐步logistic 回归分析,结果显示肿瘤最大径、术前TSH值、年龄、肿瘤位置、是否多灶是颈中央区淋巴结转移的独立危险因素。见表2。
2.3 颈中央区淋巴结转移的预测价值 以肿瘤最大径、年龄、术前TSH 值为检验变量,以cN0 PTC患者出现中央区淋巴结转移为诊断标准绘制ROC曲线,结果显示,肿瘤最大径、年龄、术前TSH 值预测颈中央区淋巴结转移的AUC分别为0.689、0.672、0.700,最佳截点分别为0.85 cm、41.5 岁、1.3539 mIU/L。见表3,图1~3。
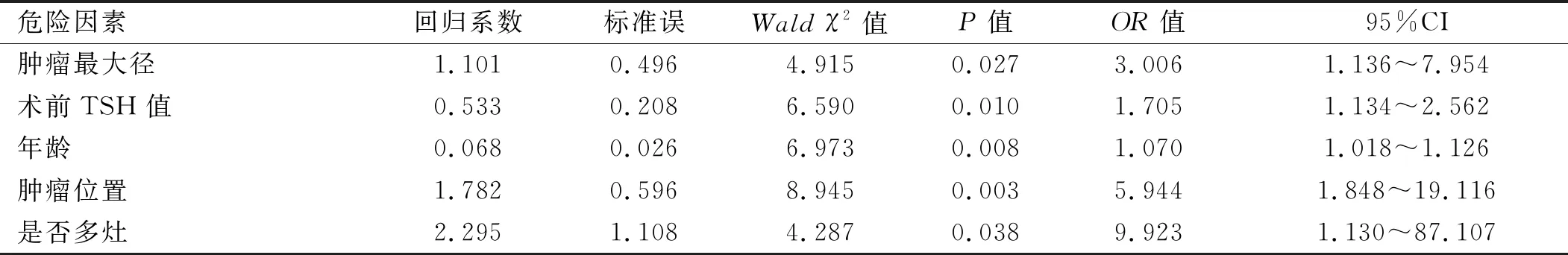
表2 颈中央区淋巴结转移的多因素logistic 回归分析
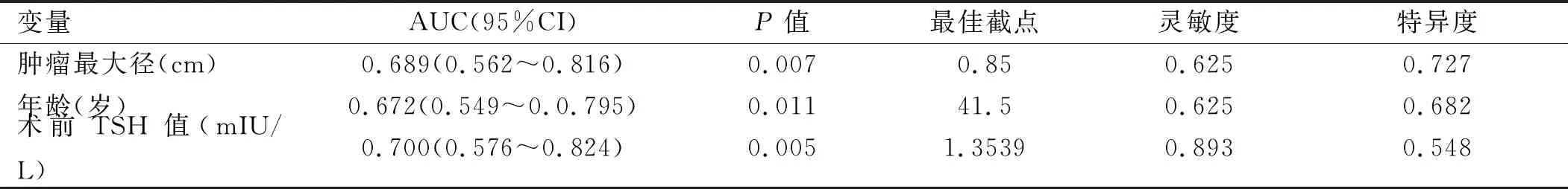
表3 肿瘤最大径、年龄、术前TSH单独预测中央区淋巴结转移的价值
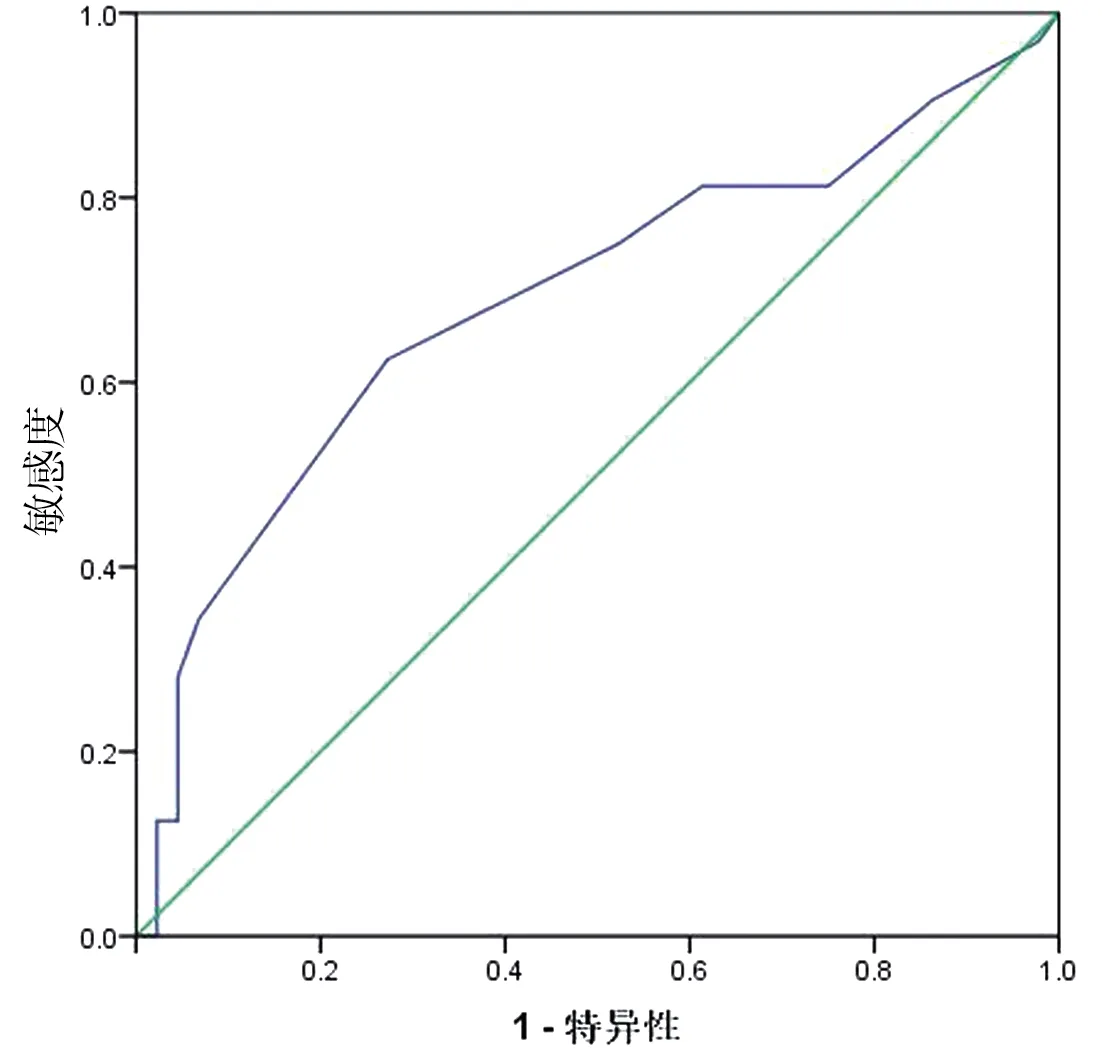
图1 肿瘤最大径预测颈中央区淋巴结转移的ROC曲线
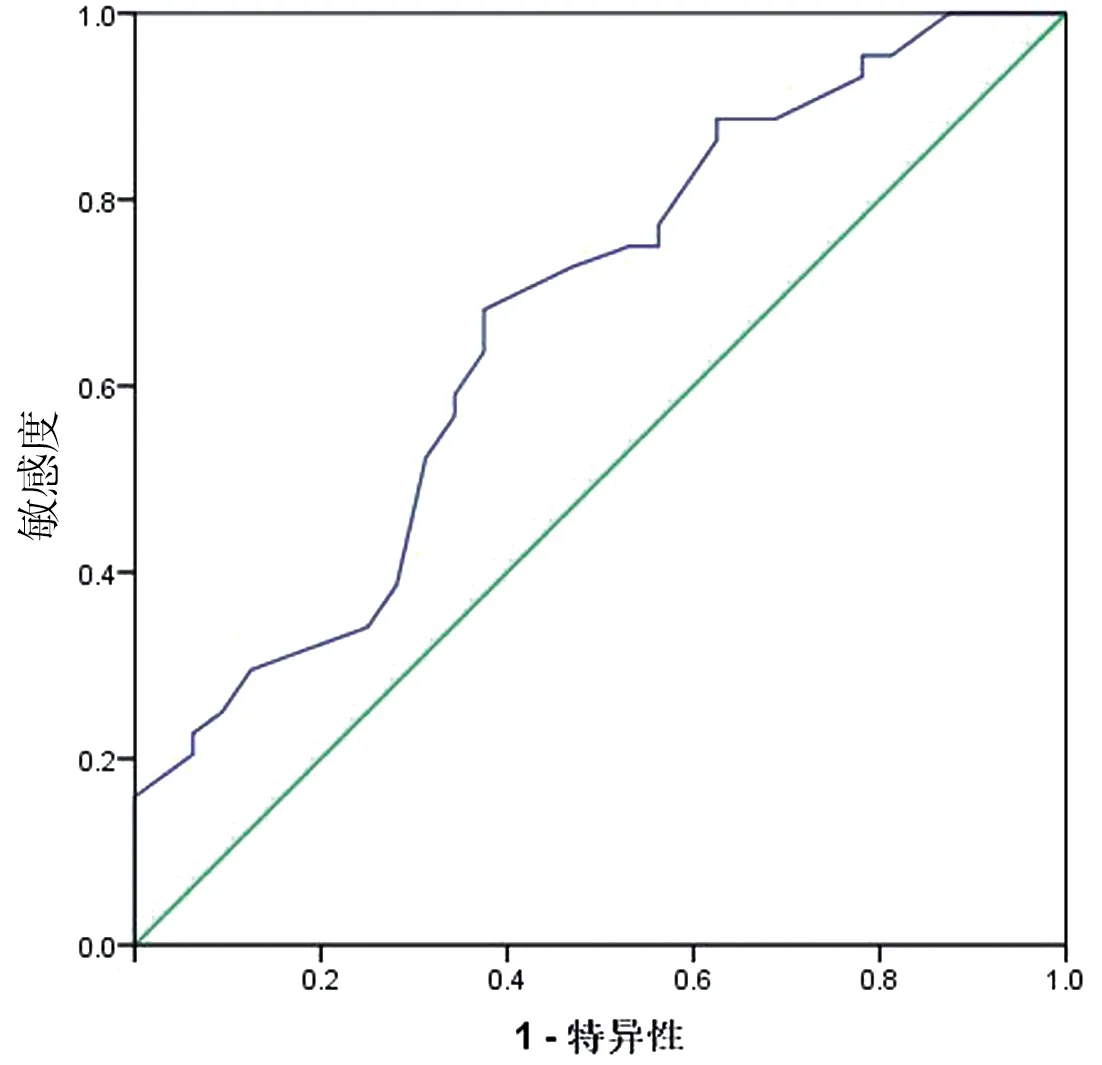
图2 年龄预测颈中央区淋巴结转移的ROC曲线

图3 术前TSH单独预测颈中央区淋巴结转移的ROC曲线
3 讨论
PTC早期易发生颈部中央区淋巴结转移,且38%~80%的PTC患者存在镜下中央区淋巴结转移[2],我国甲状腺结节和分化型甲状腺癌诊治指南[3]指出PTC患者需行病灶同侧中央区淋巴结清扫。然而有学者[4]认为对于cN0的PTC患者,行颈中央区淋巴结清扫会增加喉返神经损伤和甲状旁腺功能减退等并发症的发生率。本文探讨单侧cN0 PTC患者颈部中央区淋巴结转移的危险因素,旨为临床判定cN0 PTC患者镜下淋巴结转移的发生,为手术治疗方案的制定提供参考。
本组资料显示,cN0 PTC患者年龄、肿瘤最大径、术前TSH值、肿瘤位置、是否多灶是颈中央区淋巴结转移的独立危险因素。本组中央区淋巴结转移患者平均年龄为(39.81±9.61)岁,小于非转移患者的年龄[(46.43±10.21)岁](P<0.05),表明年轻患者更容易出现中央区淋巴结转移。此结果与Wang等[5]、Gui等[6]研究结果较为一致。这可能是因为年轻患者的肿瘤更具有外侵性,尤其是中央区淋巴结转移[7]。
本组淋巴结转移阳性组肿瘤最大径为(1.14±0.60)cm,大于阴性组的(0.82±0.52)cm(P<0.05)。表明肿瘤最大径较大者更易出现中央区淋巴结转移,此结果与Jia等[8]、Ngo等[9]的研究结果(病灶>1 cm是中央区淋巴结转移的独立危险因素)一致。可能是因为肿瘤越大,肿瘤负荷就越大,体内的肿瘤细胞数目越多,转移至中央区淋巴结的可能性就更大。
本组颈中央区淋巴结转移阳性组患者肿瘤位于下极占比53.13%,显著高于阴性组的20.46%(P<0.05),表明癌灶位于下极更易出现中央区淋巴结转移,此与Zhang等[10]研究结果类似,甲状腺淋巴转移有一定规律,淋巴结转移常见原发灶同侧、沿淋巴引流路径逐站转移,其淋巴引流一般首先至中央区淋巴结,病灶位于下极离中央区淋巴结更近,两者之间存在丰富淋巴管道,易通过淋巴引流途径转移至中央区淋巴结[11]。
本研究发现,多灶是cN0 PTC颈中央区淋巴结转移的独立危险因素,此与Ruiz等[12]、Zheng等[13]研究结果一致。多灶PTC既可能在原发灶腺内转移,也可能是多部位原发灶,具有高度侵袭性的特点,易出现颈部淋巴结转移和腺外浸润[14],但也有学者[15]认为肿瘤的多灶者性与中央区淋巴结转移无显著相关性,认为多灶者更应行甲状腺全切除术。
本组中央区淋巴结转移患者术前TSH值为(2.75±1.32)mIU/L,大于非转移患者的(1.86±1.25)mIU/L(P<0.05),表明术前TSH值水平较高的cN0 PTC患者更易发生中央区淋巴结转移,这与徐鲲等[16]研究结果类似,由于甲状腺滤泡细胞存在TSH相关受体,高水平的TSH可以促进滤泡细胞源性的肿瘤细胞生长和转移[17]。
综上所述,肿瘤最大径、术前TSH值、年龄、肿瘤位置、是否多灶是单侧cN0 PTC患者中央区淋巴结转移的独立危险因素,肿瘤最大径、年龄、术前TSH值可用于预测cN0 PTC患者中央区淋巴结转移情况。由于本研究为非多中心、大样本量研究,结果可能存在偏倚,后期还需多中心、大样本量进一步研究以验证本研究结果。

