新生儿肠道病毒感染并发出血-坏死性肝炎回顾性巢式病例对照研究
林晴晴 蒋思远 吴永芳 庄德义 曹 云
肠道病毒是引起新生儿病毒感染的重要病原,在部分重症患儿中可累及肝、脑、心脏等重要器官,引起严重并发症,甚至导致死亡[1]。出血-坏死性肝炎(HNC)是肠道病毒感染的并发症之一,一旦发生,病情可迅速进展,病死率22%~83%[2-3]。HNC的最初症状与细菌性脓毒症难以鉴别,可迅速发生严重肝功能衰竭、弥散性血管内凝血,早期识别存在一定困难[4]。2021年1篇系统综述纳入全球范围内报道的17项HNC的病例系列报告,纳入109例HNC患儿,病死率26.6%(29/109)[5]。目前国内有3项新生儿肠道病毒感染的病例系列报告[6-8],对HNC的关注较少,仅1项研究对6例HNC患儿的临床特征进行描述,4例死亡[6]。本研究回顾性分析复旦大学附属儿科医院(我院)近10年收治的新生儿肠道病毒感染患儿的临床资料,探讨肠道病毒感染合并HNC的临床特征和危险因素,为指导临床早期识别HNC、积极救治及预测预后提供依据。
1 方法
1.1 研究设计 回顾性巢式病例对照研究。以新生儿肠道病毒感染为队列人群,以诊断HNC为队列终点,研究发生HNC的危险因素;以HNC存活和死亡为亚组,分析HNC发生死亡的影响因素。
1.2 诊断标准
1.2.1 肠道病毒感染 同时满足以下2项:①存在发热、纳差、反应差等感染性疾病临床表现;②粪便、血液或脑脊液中≥1种标本使用RT-PCR方法检测到肠道病毒RNA[7]。
1.2.2 HNC 同时满足以下3项:①血清ALT或AST水平高于正常值上限的3倍;②PLT<100×109·L-1;③凝血酶原时间(PT)>20 s或INR>2.0[9]。
1.3 纳入标准 同时满足以下条件者:①2010年1月至2020年1月于我院新生儿科住院、诊断为肠道病毒感染的连续病例;②入院日龄≤28 d。
1.4 排除标准 符合以下任意1项者予以排除:①入院时除肠道病毒外同时存在其他病原学阳性;②存在围生期严重窒息、遗传代谢性疾病、严重先天畸形及原发性免疫缺陷病。
1.5 临床资料收集及相关定义 从我院病历系统中收集以下资料。①性别、胎龄、出生体重、分娩方式、孕母可疑感染史、有无胎膜早破等;②起病日龄、症状、有无并发症(脑膜炎、心肌炎);③实验室检查:入院时首次血常规、CRP、血气、血生化、心肌酶、凝血功能,住院期间最低WBC、Hb、PLT、ALB、血糖和Fib,住院期间最高WBC、CRP、ALT、AST、TBIL、DBIL、乳酸、血氨、PT、APTT及INR;④影像学检查:肝脾及头颅B超、心脏彩超和心电图;⑤治疗和出院结局;⑥随访情况。
相关定义如下。①孕母可疑感染史:孕母产前2周至产后1周有发热、腹痛、呕吐、腹泻等感染临床表现,细菌学检查阴性;②起病日龄:首次出现发热、纳差、反应差等感染症状的日龄;③无菌性脑膜炎:脑脊液肠道病毒RT-PCR检测阳性[10];④心肌炎:同时存在心功能不全(心脏彩超示射血分数<50%)、显著心电图改变(房室传导阻滞、室上性心动过速、心房扑动、心房颤动或异常Q波等)以及CK-MB或血清肌钙蛋白Ⅰ(cTnⅠ)升高,除外其他种类心脏病[5,11]。

1.7 统计学分析 采用SPSS 17.0软件进行统计分析。非正态分布的计量资料以中位数(四分位间距)表示,组间比较采用Wilcoxon秩和检验;计数资料以例数和百分比(%)表示,组间比较采用χ2检验或Fisher精确概率检验。采用Logistic回归模型分析发生HNC的危险因素。模型中纳入因素包括早产、孕母可疑感染史、剖宫和起病日龄。P<0.05为差异有统计学意义。
2 结果
2.1 一般情况 2010年1月至2020年1月我院新生儿科共收治新生儿肠道病毒感染121例,排除合并其他病原感染10例、合并严重先天畸形或遗传代谢疾病3例,最终108例进入本文分析(图1)。
新生儿肠道病毒感染患儿一般情况见表1。其中男64例(59.2%),足月儿79例(73.1%),剖宫产60例(55.6%);中位胎龄38+4(37~39+3)周;中位出生体重3 150(2 600~3 558)g。粪便肠道病毒阳性69/108例(63.8%),血肠道病毒阳性87/108例(80.6%),脑脊液肠道病毒阳性49/53例(92.4%),≥2个部位标本肠道病毒阳性80/108例(74.1%)。
2.2 新生儿肠道病毒感染并发HNC与无HNC临床特征比较 表1显示,108例新生儿肠道病毒感染患儿中,HNC组32例(29.6%),无HNC组76例。与无HNC组相比,HNC组出生胎龄较小、早产比例较高、出生体重较低,男性比例较低,孕母可疑感染史比例较高,起病日龄较小,差异有统计学意义。发热是新生儿肠道病毒感染最常见的临床表现,72.2%的肠道病毒感染新生儿有发热症状,这一比例在HNC组和无HNC组差异无统计学意义。HNC组起病时纳差、反应差、黄疸的发生率高于无HNC组,差异有统计学意义。HNC组入院时PLT<100×109·L-1比例高于无HNC组,入院时ALT、AST、TBIL、DBIL、CK-MB和乳酸水平高于无HNC组,ALB低于无HNC组。HNC组合并心肌炎比例高于无HNC组(34.4%vs6.6%,P<0.001)。HNC组患儿的病死率高于无HNC组(46.9%vs2.6%,P<0.001)。

图1 研究对象纳入和排除流程图
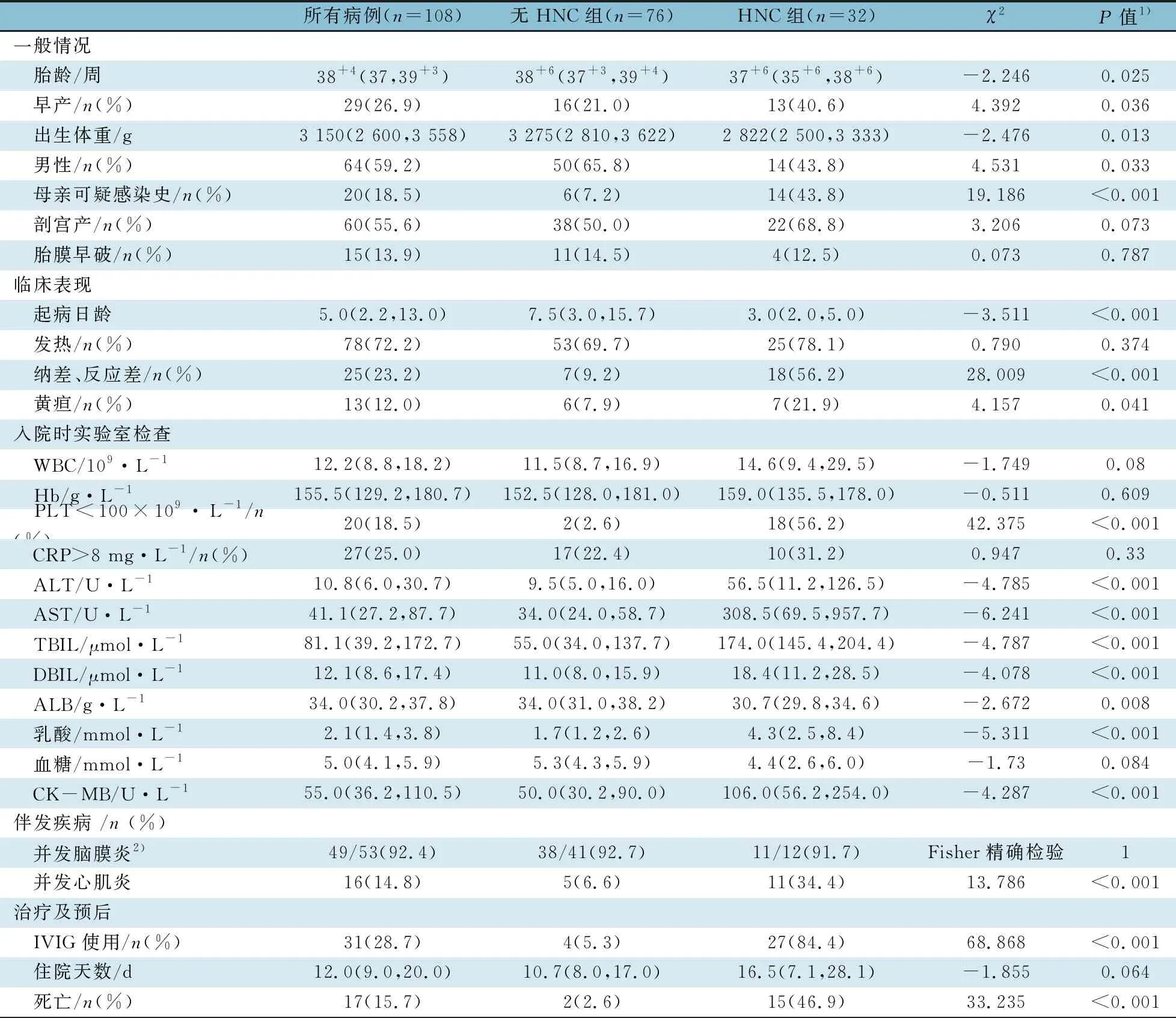
表1 新生儿肠道病毒感染HNC组与无HNC组患儿的临床特点比较
2.3 HNC发生相关因素的多因素分析 表2显示,Logistic多因素回归模型分析显示,孕母可疑感染史是并发HNC的独立危险因素(OR=7.04,95%CI:2.20~22.55)。同时,起病日龄越大,发生HNC的风险越低(OR=0.903,95%CI:0.819~0.996)。
2.4 HNC死亡病例分析 32例HNC组中15例死亡(46.9%)。表3显示,与存活亚组相比,死亡亚组在一般情况和临床表现方面差异均无统计学意义。死亡亚组WBC>30×109·L-1或<5×109·L-1的患儿比例高于存活亚组,死亡亚组AST峰值和INR峰值均高于存活亚组;死亡亚组病程中CK-MB、乳酸、血氨峰值均高于存活组,而ALB水平降低,差异均有统计学意义。死亡患儿中,60%(9/15)合并心肌炎;3例行腰穿检查,均合并脑膜炎。死亡和存活患儿的中位住院时间分别为8(IQR:3~16)d和22.5(16.5~32)d。

表2 新生儿肠道病毒感染并发HNC的多因素分析
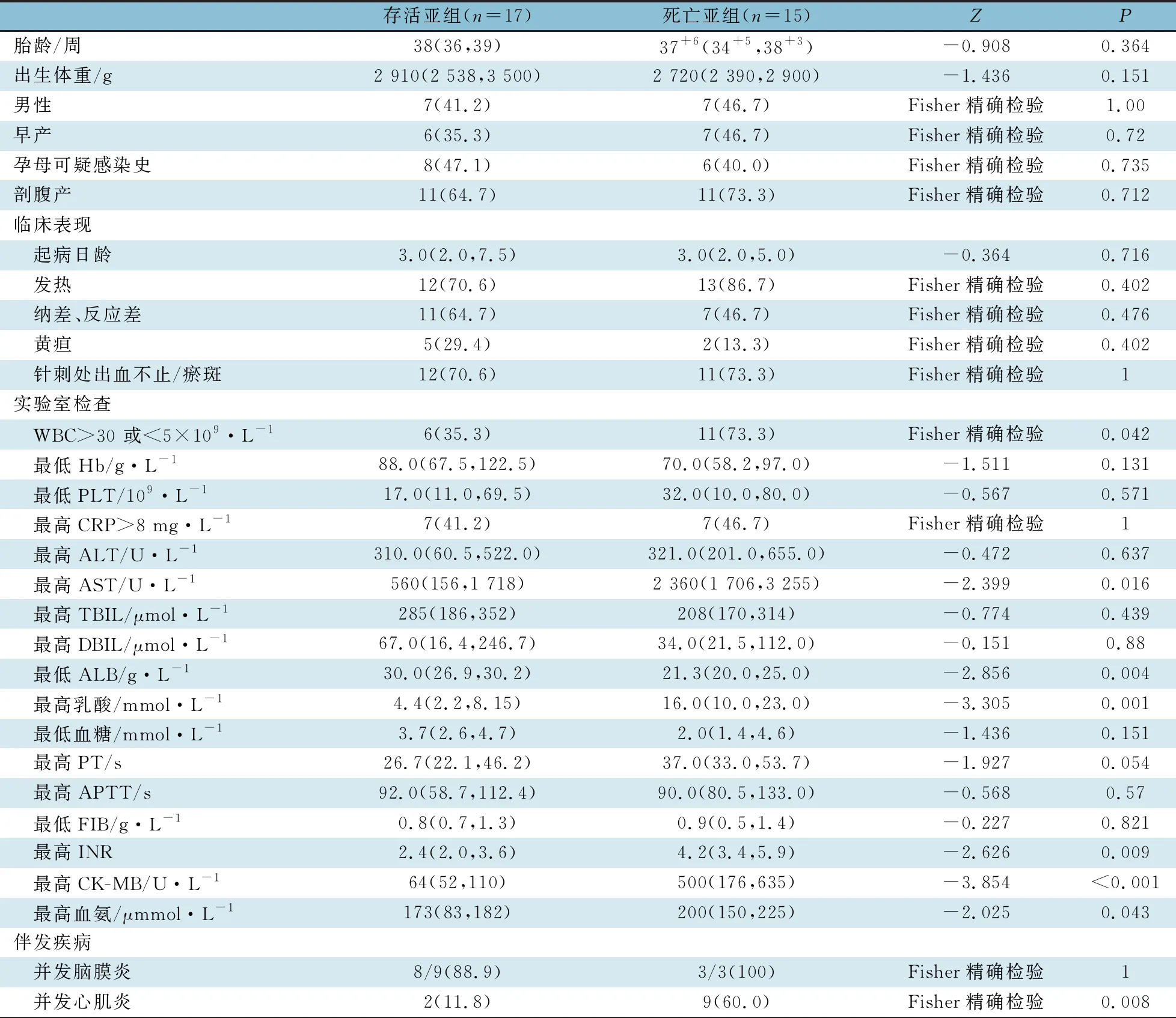
表3 新生儿肠道病毒感染并发HNC患儿存活亚组与死亡亚组临床特点比较[n(%)]
表4显示,HNC患儿住院期间主要治疗为支持治疗。血浆和丙种球蛋白是最常输注的血制品。死亡患儿分别有93.3%和80.0%接受机械通气和血管活性药物治疗。与存活亚组相比,死亡亚组血浆、白蛋白、机械通气及血管活性药物使用率显著增高。

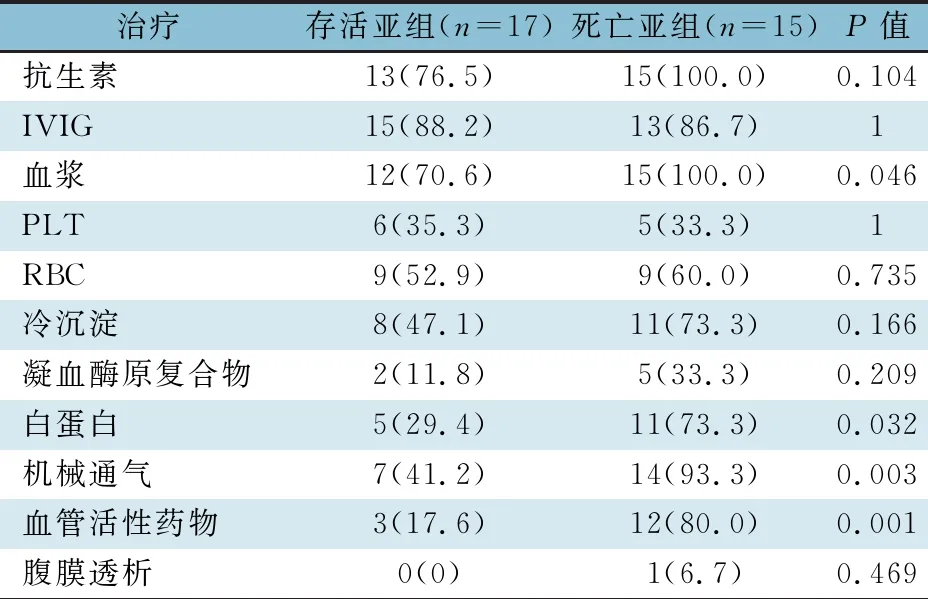
表4 新生儿肠道病毒感染并发HNC患儿存活亚组与死亡亚组的治疗比较[n(%)]
3 讨论
本文新生儿肠道病毒感染队列中,HNC的发生率接近1/3。我院新生儿病房仅对存在明显感染表现的患儿进行肠道病毒筛查,对无症状或轻症肠道病毒感染可能存在漏诊,加上接受重症转诊患儿较多,因此本研究结果可能会高估HNC在肠道病毒感染中的比例。2021年最新的1项系统综述纳入了全球范围内报道的237例重症肠道病毒感染新生儿(合并HNC、脑膜炎或心肌炎),发现HNC占46%;合并HNC的肠道病毒新生儿病死率极高,积极治疗下仍有接近一半的新生儿死亡[5]。因此,尽管存在高估,本研究结果至少可提示新生儿肠道病毒合并HNC并不罕见,而且一旦发生可能极为严重,对有症状、怀疑肠道病毒感染的新生儿,应考虑到这一合并症的可能性。
本研究显示,孕母可疑感染史、起病日龄小(中位日龄3 d)是HNC的独立危险因素,可能提示垂直传播获得的肠道病毒感染更容易发生HNC。既往研究也提示新生儿严重肠道病毒感染与传播方式以及血清中缺乏保护性抗体有关[4]。这一结果可能有两个提示:①观察和治疗母亲存在围生期感染的新生儿时,除了考虑细菌感染,也应考虑到肠道病毒感染的可能;②生后早期起病的肠道病毒感染患儿、HNC发生风险更高,需要更为密切的监护。
本研究发现死亡HNC患儿AST和INR显著升高,达到肝功能衰竭的标准,与文献报道相似[3,9,12]。AST是肝坏死的敏感指标,Yen等[3]研究表明HNC死亡患儿中AST水平明显升高,AST峰值水平>1 000 U·L-1,尤其是>2 000 U·L-1与高病死率密切相关,研究表明近90%患儿AST水平在3 d内达峰值,后迅速下降,故强调临床考虑HNC起病前3 d密切监测AST水平的重要性,有助于预后评估。肝坏死时凝血因子的合成受到不同程度的影响,取决于肝坏死程度,可作为预测指标。有研究表明,INR是很好的预测儿童急性肝衰竭预后的指标,INR≤4时存活率达73%,而INR>4时存活率仅为17%[13,14]。结合本文结果,HNC肝坏死程度越重(AST、INR明显升高),病死率越高,早期可动态监测相关指标预测病情严重程度。
关于HNC存活的新生儿长期预后报道甚少[3,15]。本研究发现存活HNC患儿肝功能、凝血功能均可恢复正常,绝大部分在半年内恢复。存活患儿家庭自身评价无严重后遗症。提示HNC患儿如能渡过急性期存活,长期预后可能较好。但鉴于本研究的随访方式及样本量,还需要设计良好的预后随访研究加以证实。
本研究的局限性:①纳入的肠道病毒感染病例总体病情较重,存在选择偏倚;②未对肠道病毒进行分型,病毒血清型可能是影响严重程度和结局的主要因素,但临床不能及时获得病毒分型时,肝坏死程度有助于预测病情严重程度;③回顾性分析导致部分数据项目存在缺失,孕母可疑感染史、起病日龄小,提示可能垂直传播,但缺乏母亲病原学检查的直接证据;④以电话随访、家属自行报告为生长发育随访方式,存在报告偏倚。

