喂养不耐受对早产儿近期结局的影响
胡晓艳 常艳美 李在玲
1.北京大学第三医院儿科(北京 100191);2.北京大学深圳医院儿科(广东深圳 518036)
1 对象与方法
1.1 研究对象
以2017 年1 月至12 月期间,于生后24 小时内转入北京大学第三医院新生儿科的早产儿为研究对象。研究对象排除标准:①有胃肠道喂养禁忌证、未能在出生24 小时内开始喂养者;②生后7 天内死亡、转院或非医嘱离院者;③患先天性消化道畸形、先天性遗传代谢性疾病者。研究对象出院后在北京大学第三医院儿童保健门诊定期随访,随访病例纳入标准:①校正月龄0~1个月、2~3个月、4~6个月3个时间段中至少完成了两个时间段的体格测量;②校正月龄0~2个月、3~6 个月2 个时间段中至少完成了1 个时间段的运动发育评分。
根据研究对象出生1 周内是否有喂养不耐受,分为喂养不耐受组和喂养耐受组,进行分析比较。
1.2 方法
1.2.1 临床资料收集 采用回顾性队列研究设计方案。通过住院病历电子系统收集研究对象的住院病历资料,病历归档前已经过严格审核。并在儿童保健门诊收集研究对象随访至校正月龄6 个月的随访资料,包括研究对象的一般资料、喂养不耐受的基本特征、住院期间结局指标、随访期间体格生长及运动发育指标。所有病例均在儿童保健门诊规律随访。分析喂养不耐受对早产儿住院期间及随访期间结局指标的影响。因本研究喂养不耐受均发生在出生1 周内,故将出生1 周后发生的并发症作为结局指标纳入 分析。
1.2.2 喂养不耐受的判断 参照Moore等[2]提出的标准,本研究规定在开始喂养1 周内满足以下3 项中的2 项即判断为喂养不耐受:①胃潴留量>前次喂养量的50%(24 小时内≥2 次);②呕吐和/或腹胀;③打乱肠内喂养计划,表现为禁食、减奶量或连续≥2天奶量无法增加。当上述3 项表现全部消失,并持续24小时,则定义为喂养不耐受消失。其中胃潴留量的判定根据2015 年加拿大极低出生体质量早产儿喂养指南[3]的建议,出生体质量500~749 g、750~999 g和1 000~1 499 g 的早产儿,每餐奶量分别达到3、4 和 5 mL后才开始计算胃潴留量。
1.2.3 体格生长迟缓 校正月龄0~1个月、2~3个月、4~6个月时的身长、体质量、头围测量值,任一时间段内任一项体格生长指标测值低于同龄儿的P10则定义为体格生长迟缓[4]。
1.2.4 运动发育评估 以Peabody运动发育量表(第2 版)[5]评估,收集研究对象校正月龄0~2 个月、3~6个月的粗大运动商(GMQ)、精细运动商(FMQ)和总运动商(TMQ)。根据Peabody运动发育量表(第2版)的评估建议,任一时间段内运动商低于同龄儿的P37定义为运动发育迟缓[5]。
1.2.5 其他合并症 支气管肺发育不良(BPD)、贫血、晚发型败血症(LOS)、新生儿坏死性小肠结肠炎(NEC)、院内感染、电解质紊乱、低血糖、高血糖、早产儿视网膜病(ROP)、脑白质损伤、胆汁淤积的诊断参照《实用新生儿学》第5版[4]的诊断标准。
1.2.6 专业术语的定义 达全肠内营养日龄:指早产儿奶量达150 mL/kg体质量的日龄。达经口喂养日龄:指早产儿能经口完成全肠内营养奶量的日龄。达出生体质量日龄:指早产儿生理性体质量下降后首次达到或超过出生体质量的日龄,若早产儿生后无生理性体质量下降,则达出生体质量日龄为0天。
“学起于思,思源于疑。”在数学教学中,教师要善于启发学生产生疑问,鼓励和引导学生大胆质疑问题,对学生的创新质疑要给予充分的肯定,保护学生质疑问难的积极性,使学生敢于表达自己的见解。此外,也要根据儿童的的好奇、好问、求知欲望强等特性,努力为学生创造宽松、自由、开放式的课堂氛围,激发学生创新的勇气,让学生敢想、敢说、敢问为什么。如学生掌握了“圆柱体的表面积求法后,有位学生问:求长方体和正方体的表面积时,能不能也用侧面积加上两个底面的面积来求它们的表面积。像这样的问题提得好,教师应给予肯定,给予鼓励。
1.3 统计学分析
应用SPSS 20.0统计软件进行数据处理。符合正态分布的计量资料以均数±标准差表示,两组间比较采用两独立样本t检验;非正态分布计量资料以中位数(四分位数范围)表示,组间比较采用秩和检验。计数资料以例数(百分比)表示,组间比较采用χ2、校正χ2检验或Fisher精确概率法检验。在对结局指标的分析中,以结局指标为因变量,以是否发生喂养不耐受及其他调整因素(包括胎龄、出生体质量、性别、小于胎龄儿、母亲患妊娠期高血压疾病、母亲患妊娠期糖尿病、产前应用糖皮质激素、多胎、应用枸橼酸咖啡因、新生儿呼吸窘迫综合征、新生儿窒息、宫内感染、有创机械通气、中心静脉置管)为自变量,先进行单因素分析,将单因素分析有统计学差异的自变量再纳入多因素分析。采用1:1病例对照匹配对随访病例进行组间基线资料的匹配。以P<0.05为差异有统计学意义。
2 结果
2.1 一般资料
符合标准的早产儿共612 例,一般资料见表1。喂养不耐受的发生率在住院早产儿中为29.7%(182/612),在VLBW早产儿中为63.2%(134/212)。喂养不耐受的诊断日龄为(2.7±0.9)d,范围为 1~6 d;消失日龄为(13.2±6.9)d,范围为4~38 d;持续时间为(10.5±6.7)d,范围为2~34 d。
2.2 喂养不耐受对早产儿住院期间结局指标的影响
单因素分析显示,BPD、贫血、LOS、院内感染、电解质紊乱、高血糖、ROP、脑白质损伤、胆汁淤积在喂养不耐受组的发生率高于喂养耐受组,差异均有统计学意义(P<0.05)。与喂养耐受组相比,喂养不耐受组住院时间更长,达经口喂养日龄、达全肠内营养日龄、达出生体质量日龄更大,出院体质量更小,差异有统计学意义(P<0.05)。见表2。
将喂养不耐受和其他调整因素作为自变量,将上述差异有统计学意义的结局指标逐一作为因变量,进行多因素分析。结果显示喂养不耐受是早产儿出生1 周后贫血(OR=2.13,95%CI:1.29~3.51,P=0.003)、电解质紊乱(OR=1.75,95%CI:1.11~2.77,P=0.017)、胆汁淤积(OR=2.14,95%CI:1.21~3.80,P=0.009)的独立影响因素;喂养不耐受与住院时间延长(β=5.88,P<0.001)、达经口喂养日龄延迟(β=7.34,P<0.001)、达全肠内营养日龄延迟(β=7.67,P<0.001)及出院体质量增加(β=100.24,P=0.001)有相关性。
2.3 喂养不耐受对出院后随访期间结局指标的 影响
612 例早产儿中300 例在本院儿童保健门诊随诊且符合随访病例纳入标准,其中喂养耐受组208 例,喂养不耐受组92例,将两组病例的胎龄及出生体质量进行1:1匹配后,筛选出63对病例(126例)进行分析,随访年龄范围为校正月龄3个月21天至6个月18天。两组间性别比、胎龄、出生体质量以及小于胎龄儿比例差异均无统计学意义(P>0.05)。见表3。

表2 两组住院期间结局指标比较

表3 随访病例一般资料
两组患儿在校正月龄6 个月的体格生长及运动发育评估比较显示,两组差异均无统计学意义(P>0.05)。见表4。
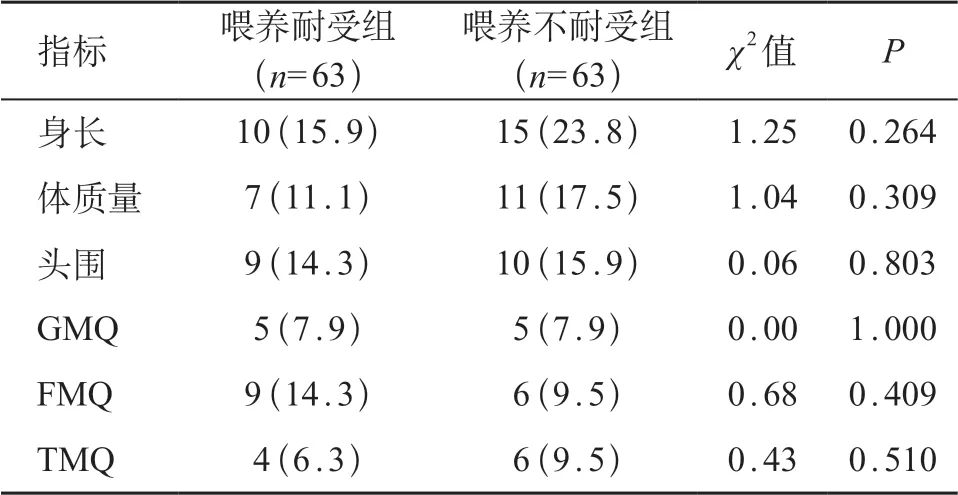
表4 两组体格生长及运动发育迟缓发生率比较[n(%)]
3 讨论
喂养不耐受在早产儿中极为常见,本研究显示住院早产儿中喂养不耐受的发生率为29.7%,VLBW早产儿中喂养不耐受的发生率为63.2%。目前国内外有关早产儿喂养不耐受的研究主要聚焦于喂养不耐受的临床特征、危险因素及治疗,少有针对预后的研究。本研究主要关注喂养不耐受对早产儿近期结局的影响。研究的结局指标包括两方面:住院期间结局指标和随访至校正月龄6 个月的随访结局 指标。
缺铁是早产儿发生贫血的重要原因,补充铁剂是防治早产儿贫血的重要措施。铁强化的肠外营养在早产儿中的安全性及有效性缺乏足够的研究[6],目前应用于早产儿的肠外营养基本是不含铁的,因此早产儿的铁摄入主要来源于肠内,包括母乳或配方奶中所含的铁以及口服铁剂的补充。发生喂养不耐受的早产儿因为肠内喂养建立受阻,摄入的奶量少,且常有腹胀、呕吐、胃潴留等胃肠道异常而不能耐受口服铁剂治疗,因此喂养不耐受的早产儿更容易发生贫血。本研究显示喂养不耐受是早产儿贫血的独立危险 因素。
本研究还显示,喂养不耐受是早产儿发生电解质紊乱的独立危险因素,这可能与早产儿需要接受更长时间的肠外营养相关。早产儿生后机体内环境不稳定,容易发生水电解质紊乱和酸碱失衡,肠内营养的摄入更符合早产儿生理需求,可减少电解质紊乱的发生率。而发生喂养不耐受的早产儿需要接受很长时间的肠外营养。目前的早产儿肠外营养指南[7]普遍推荐早期高氨基酸高能量的积极营养方案,以满足早产儿追赶性生长、减少BPD 等并发症发生率及改善神经系统预后等要求[8],但是这种积极的营养方案也增加了电解质紊乱的发生率[9-10]。研究显示,在接受肠外营养的VLBW 早产儿中电解质紊乱的发生率达42.7%[11]。本研究中喂养不耐受组电解质紊乱的发生率为34.1%。
早产儿发生的胆汁淤积主要与肠外营养相关,又称肠外营养相关性胆汁淤积(parenteral nutrition associated choleatasis,PNAC),主要与早产儿胃肠及肝脏功能发育不成熟有关。PNAC更常发生于肠内喂养不顺利而需要长时间禁食的早产儿,禁食后胃肠道缺少营养物质的刺激,胃肠道激素分泌减少,导致胆囊收缩力下降,胆汁的流动性降低而引起胆汁淤积。研究显示,PNAC 的发病率与禁食时间长短有关,禁食时间越长,PNAC发病率越高[12]。发生喂养不耐受的早产儿常常需要禁食,且需要较长时间的肠外营养,因此更容易发生PNAC。Meta分析显示,早产儿喂养不耐受是胆汁淤积的独立危险因素[13],本研究与之结果一致。
因肠内喂养受阻,因此发生喂养不耐受的早产儿达全肠内营养的日龄延迟。肠内营养物质缺乏会导致胃肠道黏膜萎缩、胃肠激素分泌不足、肠道菌群定植异常等[14],从而阻碍胃肠功能的成熟,也使得早产儿达经口喂养的日龄延迟。研究显示,全肠外营养时间延长是导致早产儿经口喂养日龄延迟的独立影响因素[15]。发生喂养不耐受的早产儿因为住院期间并发症增多,达全肠内营养及经口喂养的日龄延迟,因此住院时间也较长。
本研究单因素分析显示,喂养不耐受组早产儿出院体质量较喂养耐受组低,而多元线性回归分析显示,喂养不耐受是导致早产儿出院体质量增加的独立危险因素,出现了两者不一致的情况。在统计学中出现单因素与多因素分析结果矛盾时以多因素分析结果为准[16]。原因是本研究单因素分析仅考虑出院体质量这一个因素,因为早产儿出院体质量受到包括出生体质量在内的多个因素影响,喂养不耐受组出生体质量显著低于喂养耐受组,因此导致其出院时体质量也较低,而多因素分析在排除出生体质量等多种影响因素后显示喂养不耐受是早产儿出院体质量增加的独立危险因素。因为发生喂养不耐受的早产儿过渡到经口全量喂养的时间更长,住院时间也更长,这些因素均会增加其达出院标准时的体质量。
本研究收集早产儿校正月龄0~1个月、2~3个月、4~6个月的身长、体质量、头围指标,分析显示,仅在校正月龄0~1 个月喂养不耐受组头围生长迟缓的发生率高于喂养耐受组,而其他时间段的体格生长指标在两组间差异无统计学意义,说明喂养不耐受对早产儿校正月龄6个月时的体格生长指标无显著影响。分析原因主要有:①早产儿喂养不耐受主要发生于生后早期,随着喂养方式的不断优化及早产儿胃肠功能的逐步成熟,喂养不耐受多在短期内得到缓解,因此对早产儿出院以后的体格生长影响不大;②随着早产儿营养管理的加强,肠外营养方案也得到了不断优化,即便早期喂养不顺利的早产儿也能经肠外补充足够的热卡及各种营养素,以帮助早产儿达到较好的体格生长。研究显示,根据出院时体格生长指标,宫外生长迟缓(extrauterine growth retardation,EUGR)和非EUGR早产儿喂养不耐受的发生率在两组间的差异无统计学意义,多因素logistic回归分析显示喂养不耐受不是早产儿EUGR发生的危险因素[17]。可见喂养不耐受对早产儿出院时的体格生长无显著影响,与本研究结果相似。
本研究以Peabody运动发育量表(第2版)评估早产儿运动发育商,结果显示,在校正月龄0~2 个月及3~6个月两组间运动发育迟缓的发生率无显著差异。可见喂养不耐受对早产儿早期的运动发育无显著影响。
本研究存在一定的局限性。因为是回顾性研究,存在信息偏倚的可能;另外,在随访阶段经条件匹配后,纳入分析的病例数为126 例,样本量偏少,因此得到的结果可能存在一定的局限性。喂养不耐受对早产儿结局影响是一个全新的课题,目前相关研究匮乏,有待进一步开展更大样本量的前瞻性的临床 研究。
综上所述,喂养不耐受对早产儿住院期间某些结局指标有显著影响,喂养不耐受导致早产儿肠内及经口喂养延迟、住院时间延长,增加了早产儿住院期间贫血、电解质紊乱、胆汁淤积的发生率;但对早产儿校正月龄6个月时的体格生长及运动发育无显著影响。

