以皮疹、腹泻为首发症状的脑型疟1例
李 平,徐海栋,帅 逸,杨 艳
随着全球化程度不断加深,“一带一路”战略的逐步推进,我国和非洲地区的交往日益深入,势必会增加各种传染性疾病的跨境传播风险。2018年我国共报告疟疾患者2518例,全部为输入性传播[1]。为提高对疟疾的认识和执行援外医疗提供参考,本医疗组将诊治的1例以皮疹和腹泻为首发症状的脑型恶性疟病例总结报告如下。
1 病例报告
患者,男性,37岁,援外专家,因“全身皮疹伴腹泻2 h”于2019年12月5日来我医疗组就诊。患者于2019年3月来坦桑尼亚工作,12月5日9:00首先出现颜面部荨麻疹,随即蔓延到全身散在分布,同时解黄色水样便2次,上午11:00就诊于我医疗组。患者生活地区为疟疾高流行区,发病前曾进食海鲜,考虑“过敏性皮疹、急性胃肠炎”,鉴于患者体温38.5 ℃,常规行疟疾快速诊断试验(rapid diagnostic test,RDT)(广州万孚生物技术有限公司),检测结果提示恶性疟抗原阳性,故诊断为“恶性疟、急性胃肠炎”,立即给予青蒿琥酯120 mg、左氧氟沙星0.4 g静脉滴注。随后患者体温逐渐上升,最高达41.0 ℃,伴随乏力、纳差、头晕不适,无明显畏寒、寒战、头痛,患者荨麻疹逐渐融合,表现为全身浮肿,以颜面部最为明显,12 h后再次静脉推注(静推)青蒿琥酯120 mg。12月6日患者体温波动于39.5~41.0 ℃,皮疹基本消退,解稀水样便3次,大便隐血试验阳性,再次给予青蒿琥酯120 mg、左氧氟沙星0.4 g静脉滴注,同时加用双氢青蒿素哌喹片80 mg/0.64 g,2次/d,口服。至12月7日患者体温仍波动于40.0 ℃左右,且出现嗜睡,呼之能应,对答尚切题。急诊送至当地医院,入院后查血常规示:WBC 7.14×109/L、 中 性 粒 细 胞 68.0%、HGB 14.5 g/dl、RBC 4.53×1012/L、PLT 71×109/L;CRP 179.3 mg/L。疟疾抗原阳性,厚血涂片:15滋养体/200 WBC;登革热IgM、IgG抗体均阴性。生化示:TBIL 10.0 μmol/L、DBIL 3.3 μmol/L、ALT 340 U/L、AST 2676 U/L、ALB 37.3 g/L、球蛋白(globulose,GLB)18.5 g/L、ALP 139.0 mmol/L、谷氨酰转移酶(glutamyl transferase,GGT)60.4 IU/L、BUN 5.2 mmol/L、Cr 118.1 μmol/L、K 3.1 mmol/L、Na 127.1 mmol/L、Cl 94.8 mmol/L。给予青蒿琥酯抗疟、对乙酰氨基酚降温、补液等治疗。12月8日患者出现意识不清、频繁躁动、不能对答,体温波动于37.0~39.0 ℃,行头颅CT 未见出血和占位病变,考虑进展“脑型疟”,遂转入ICU,约束带固定,持续心电监护,给予鼻饲,继续给予青蒿琥酯静推抗疟治疗,给予头孢曲松、万古霉素、美罗培南抗感染,鉴于患者烦躁,间断给予苯妥英钠、地西泮镇静,给予甲氧氯普胺、泮托拉唑、脂肪乳等药物对症治疗。12月9日复查血涂片:疟原虫阴性。12月10日患者呈重度昏迷状态,时有抽搐,格拉斯哥昏迷指数评分6分,并出现颈项强直,Babinski征阴性,体温36.0~37.0 ℃,进一步行头颅MR提示轻微脑水肿,头颅血管未见异常;脑电图提示异常癫痫波。12月11日起患者昏迷程度开始减轻,查血常规:WBC 3.84×109/L、中性粒细胞60.6%、HGB 11.7 g/dl、RBC 3.66×1012/L、PLT 53×109/L。CRP 98.88 mg/L。 生 化 示:TBIL 17.54 μmol/L、DBIL 5.52 μmol/L、ALT 144 U/L、AST 544 U/L、ALB 28.35 g/L、GLB 18.15 g/L、ALP 124 mmol/L、GGT 183 IU/L、BUN 1.35 mmol/L、Cr 53.4 μmol/L;K 4.1 mmol/L、Na 137.7 mmol/L、Cl 108.9 mmol/L。至12月13日患者完全清醒,继续予抗感染及对症支持治疗,12月17日复查血常规:WBC 5.21×109/L、中性粒细胞24.1%、HGB 11.2 g/dl、RBC 3.48×1012/L、PLT 315×109/L。 生 化 示:TBIL 36.0 μmol/L、DBIL 22.5 μmol/L、ALT 42 U/L、AST 64 U/L、ALB 33.4 g/L、GLB 20.7 g/L、ALP 118 mmol/L、GGT 164 IU/L、BUN 1.35 mmol/L、Cr 49.8 μmol/L;K 3.3 mmol/L、Na 140.2 mmol/L、Cl 104.4 mmol/L。至12月19日患者自主运动、正常言语,反应稍迟钝,给予出院。出院诊断:脑型疟并急性肝损害、PLT减少症。
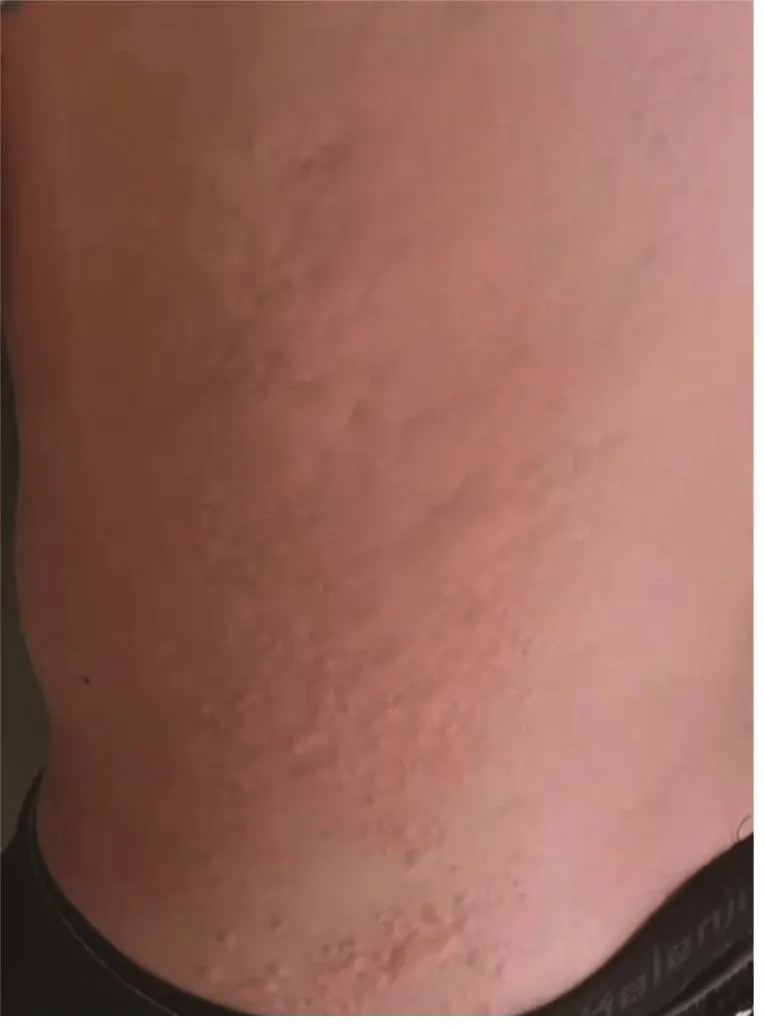
图1 患者起病时的皮疹表现Figure 1 Rash manifestation at onset of disease
2 讨 论
非洲地区是全球疟疾流行最严重的地区,全世界93%的疟疾病例及94%的疟疾死亡病例发生在非洲[2]。尽管非洲地区疟疾发病率在逐年下降,但受当地公共卫生体系和基础设施的限制,许多非洲国家的疟疾疫情仍面临严峻挑战[3]。坦桑尼亚位于非洲东部,为疟疾高流行区,年发病率>10%[3]。有研究表明,亚洲人种在无任何预防措施的情况下,在非洲疟疾流行区生活12个月,疟疾的感染几率为140%[4]。本例患者到坦桑尼亚工作9个月,属于新进入疟疾高发区者,发病前无输血史、无外伤手术史,根据患者临床症状并结合RDT和外周血镜检结果,诊断为恶性疟。
非洲地区以恶性疟原虫感染为主,恶性疟进展为脑型疟的比例约为2%,而脑型疟的病死率为9%~31%[5]。脑型疟感染凶险发作的典型症状为:剧烈头痛、发热,不同程度的意识障碍,腱反射亢进,Babinski征阳性,贫血明显,或伴有黄疸,外周血WBC可升高。而本例患者主要表现为持续高热,发病初期出现皮疹、腹泻,实验室检查并未出现贫血和WBC升高。张福河等[6]曾报道2例荨麻疹型疟疾,1例皮疹表现为全身散在指甲盖至铜钱大小、略高于正常皮肤、浅红色、中央稍白、境界清晰、周围红晕的风疹团。另1例表现为全身片状高出皮肤的鲜红色风团,按之褪色,椭圆伴有剧烈的瘙痒。本例患者的皮疹呈风团样改变、大小不一,形态多样,部分融合成片,皮疹以全身散在分布。患者起病时伴随腹泻,给予左氧氟沙星静脉滴注无明显改善,而发病2 d后查血常规未见WBC升高,考虑患者腹泻并非急性胃肠炎,而是疟疾的并发表现。目前认为疟疾的临床表现主要是由于疟原虫可产生某种可溶性的细胞毒性物质,释放入血导致宿主细胞内线粒体的呼吸作用和磷酸化作用障碍,并使内脏交感神经兴奋,造成代谢和内分泌紊乱,或是由于激肽释放酶原游离,使血管收缩或扩张及内膜通透性增加,水和蛋白从血管内逸出,引起组织水肿、血液黏稠度增加,导致组织缺氧、功能减退或丧失等[7]。患者入院时出现转氨酶异常,除了考虑抗疟药物、疟原虫感染引起的肝损害外,还考虑和继发性肌肉细胞、心肌细胞的损伤有关。
关于脑型疟的发病机制至今尚不明确,除了与受感染疟原虫的RBC黏附堵塞微血管外,低血糖、细胞因子亦可能起一定作用[5]。一项来自荷兰的研究表明:低钠血症在恶性疟患者中常见,血清Na<131 mmol/L与严重恶性疟疾独立相关[8]。本例患者因发热出汗、进食差、腹泻等因素导致血清Na下降,最低为127 mmol/L,也预示了病情严重。低钠血症也会加重脑水肿,加重脑型疟,从而导致恶性循环。王芳等[9]认为:恶性疟早期常见有PLT显著减少。而本例患者发病3 d时PLT仍正常,进展至脑型疟后PLT开始下降,而此时镜检疟原虫已阴性。因此,PLT的下降除了和恶性疟原虫直接破坏有关,还可能与凝血功能异常、巨噬细胞破坏、骨髓异常、抗体介导破坏、过氧化损伤、PLT聚集消耗等因素有关[10,11]。
WHO对于重症疟疾的抗疟治疗推荐:静脉注射青蒿琥酯,成人疟疾患者至少 24 h,直到患者可以耐受口服药物(青蒿素为基础的联合疗法治疗3 d)为止[12]。本例患者在发病确诊后就立即给予青蒿琥酯静脉注射,次日起加用双氢青蒿素哌喹口服,但患者病情仍逐渐进展,直至发展到昏迷。相关文献认为使用青蒿素后平均退热时间为20~40 h[13-14],而本患者使用青蒿素后体温持续在39 ℃以上超过60 h,给予药物退热后体温才开始下降,这些都预示恶性疟病情特征的多样化。由于我国基本无本地感染病例,虽然近年有输入性病例,但我国医生对疟疾病例接触有限,缺乏临床诊治经验。结合本病例,有以下建议:①对有境外流行区生活及工作史、不明原因发热的患者应提高警惕,有必要常规排除疟疾。②并非所有疟疾都表现为“发热-寒战-大汗淋漓”周期性发作,起病可有多种临床表现,如皮疹、腹泻、呕吐等。③青蒿素使用40 h后,患者体温不下降者,须要警惕重症脑型疟疾发展。

