2010-2019年上海市某医院多重耐药鲍曼不动杆菌的临床分布及耐药性分析
吴晓燕,龚 羲,龚 芬,朱秀华
上海市青浦区中医医院检验科,上海 201799
鲍曼不动杆菌(AB)是一种临床常见的非发酵革兰阴性条件致病菌。近年来,因广谱抗菌药物和免疫抑制剂大量使用及各种侵入性医疗技术的广泛开展,由该菌引起的医院内感染越来越多,尤其是多重耐药鲍曼不动杆菌(MDR-AB),直接影响医疗质量和患者安全[1-2]。另外,抗菌药物的不合理使用使AB的耐药率不断上升,碳青霉烯类耐药鲍曼不动杆菌(CR-AB)显著增加,甚至出现“全耐药”鲍曼不动杆菌(PDR-AB),给院内感染治疗带来巨大挑战[3-4]。为加强对该菌的耐药性监测,指导临床合理使用抗菌药物,有效控制感染,现对上海市青浦区中医医院2010-2019年检出的MDR-AB的临床分布及耐药情况进行回顾性分析,现报道如下。
1 材料与方法
1.1材料
1.1.1菌株来源 收集本院2010-2019年临床科室送检的各类标本(痰、咽拭子、尿液、血液、脓液、分泌物等)中分离的非重复AB 394株。药敏试验质控菌株大肠埃希菌ATCC25922、ATCC35218和铜绿假单胞菌ATCC27853由上海市临床检验中心提供。
1.1.2仪器与试剂 哥伦比亚血琼脂、麦康凯、巧克力平板为上海科马嘉微生物技术有限公司产品,VITEK2 Compact 全自动微生物分析系统及配套鉴定、药敏卡为法国生物梅里埃公司产品。
1.2方法
1.2.1细菌鉴定及药敏试验 送检标本经分离培养获得单一病原菌后,按说明使用全自动微生物分析仪进行细菌鉴定及药敏试验。药敏结果根据美国临床和实验室标准协会(CLSI)2019版标准进行判读[5]。
1.2.2MDR-AB的定义 MDR-AB是指对5类抗菌药物中的3类及以上药物耐药,包括头孢菌素类(如头孢他啶或头孢吡肟)、碳青霉烯类(如亚胺培南)、β-内酰胺酶抑制剂(如头孢哌酮/舒巴坦)、氟喹诺酮类(如环丙沙星)和氨基糖苷类(如阿米卡星)[6]。
1.2.3观察指标 观察394株AB的临床分布及耐药性,包括标本来源、科室分布及对各种抗菌药物的耐药率。
1.3统计学处理 所有标本的实验数据输入本院实验室瑞美软件数据库,由数据库软件自动汇总分析。应用 WHONET5.6软件分析菌株分布和耐药性,计数数据以频数或百分率表示,P<0.05为差异有统计学意义。采用拟合函数曲线判断菌株数量随年份、性别的变化趋势。
2 结 果
2.1菌株分离情况 2010-2019年本院共分离出3 890株细菌,其中AB 394株(占10.1%)。一元线性回归方程分析显示,AB菌株数量总体呈逐年上升趋势。见图1。
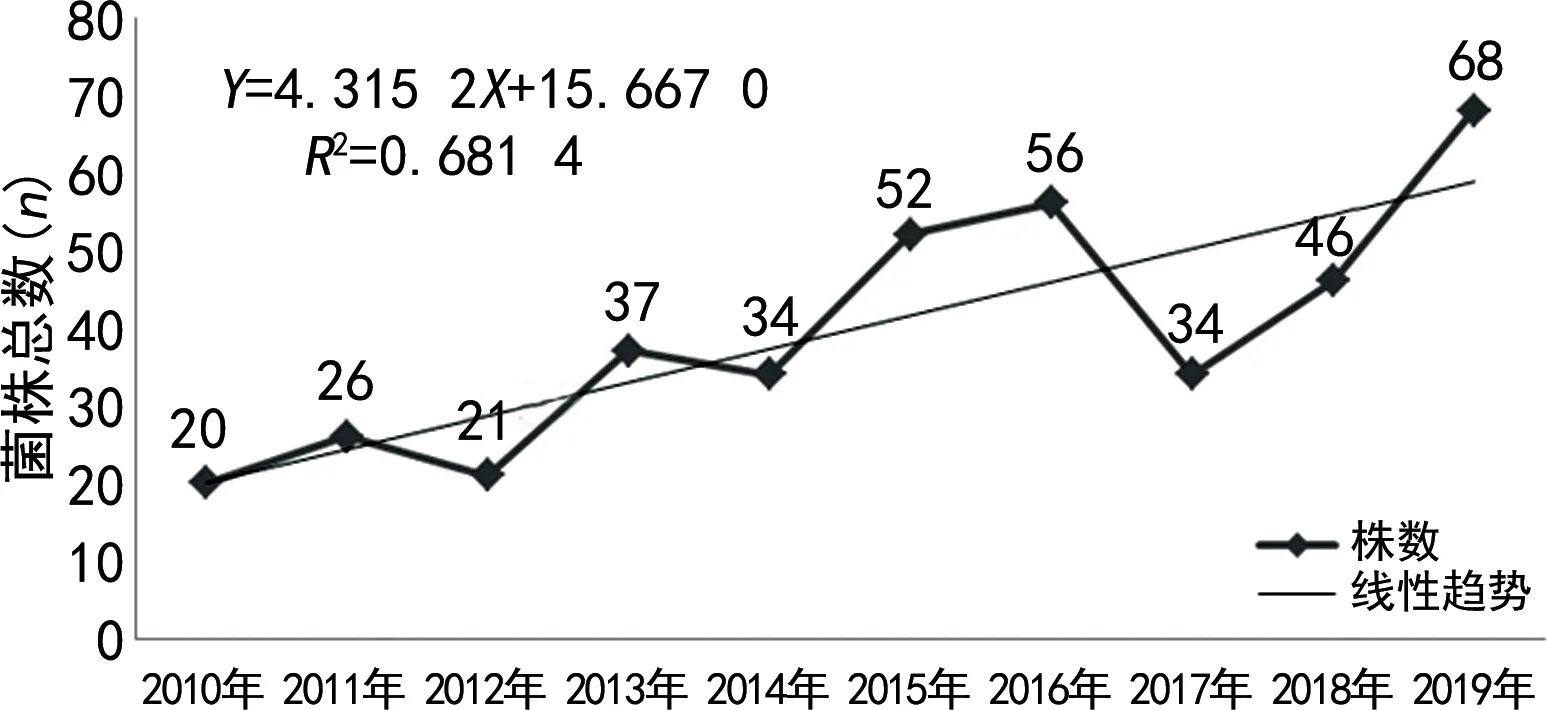
图1 2010-2019年分离AB的菌株数及变化趋势
2.2标本来源分布 分析3 890株细菌标本,痰液为主要的细菌来源(2 081株,占53.5%),其次为尿液(1 392株,占35.8%)。AB细菌主要来源于痰液(占94.9%),其次在尿液、血液及分泌物(伤口分泌物、阴道分泌物、脓液等)中有少量分布。见表1。
2.3科室分布 2010-2019年住院内科分离病原菌最多(2 549株,65.5%),其次为泌尿外科门诊(961株,24.7% ),住院外科位列第3位(365株,9.4%)。AB主要分离自住院内科(358株),占 AB 菌株的90.9%,占该科室分离菌株数的14.0% ;其次为住院外科(25株)和泌尿外科门诊(9株),占AB菌株的6.3%和2.3%,占两科室分离菌株数的6.8%和0.9%。见表2。
2.4MDR-AB检出率、标本来源及科室分布 10年间共检出63株MDR-AB,检出率为16.0%(63/394),其中87.3%分离自痰液(55株),占MDR-AB菌株数的14.7%。其次来自尿液(6株),占MDR-AB菌株数的9.5%,为尿液中分离AB菌株数的40.0%。按临床科室分布,MDR-AB菌株主要分离自住院内科病房(56株,占88.9%),其次来自外科病房(5株,占7.9%)。MDR-AB以2011-2013年分离率最高,分别为19.2%、19.0%、24.3%。本院分离的MDR-AB最常见的耐药谱为头孢曲松-环丙沙星-庆大霉素。
2.5AB对各种抗菌药物的耐药率 394株AB对10种抗菌药物的耐药率总体呈上升趋势。2015年耐药率最高,2016年得到控制,2017-2019年3年间耐药率比较稳定。其中对头孢曲松耐药率最高,然后是环丙沙星和庆大霉素;最敏感的药物是阿米卡星和哌拉西林/舒巴坦。见表3。

表1 2010-2019年AB标本来源分布及构成比[n(%)]
2.6年龄及性别分布 394株AB中, 228 株(57.9%)分离自男性患者。 >80岁年龄段是AB最多见的分离人群(114株,28.9% ),其次为>50~60、>60~70 、>70~80 岁年龄段人群,分别占13.7%、16.5%、24.6%。男性和女性患者均表现出不同程度的分离菌株数随年龄增加而增多的趋势。见图2。
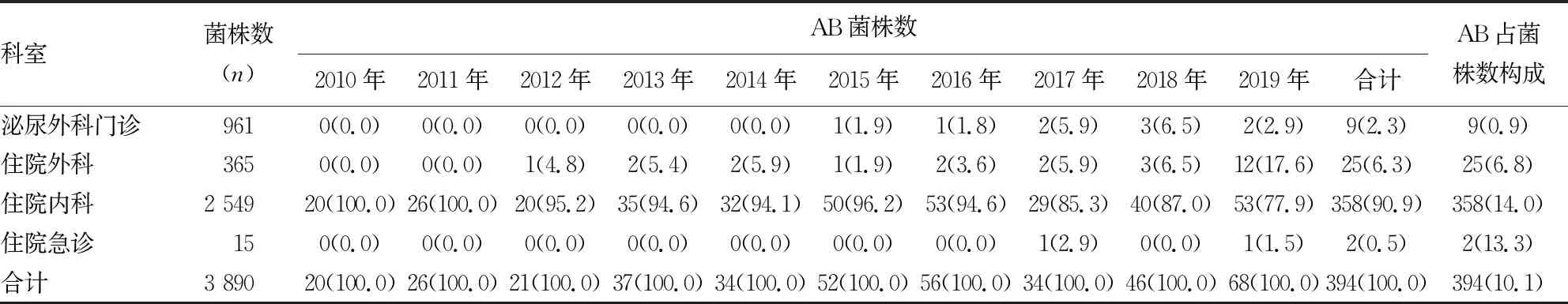
表2 2010-2019年AB的科室分布情况及构成比[n(%)]
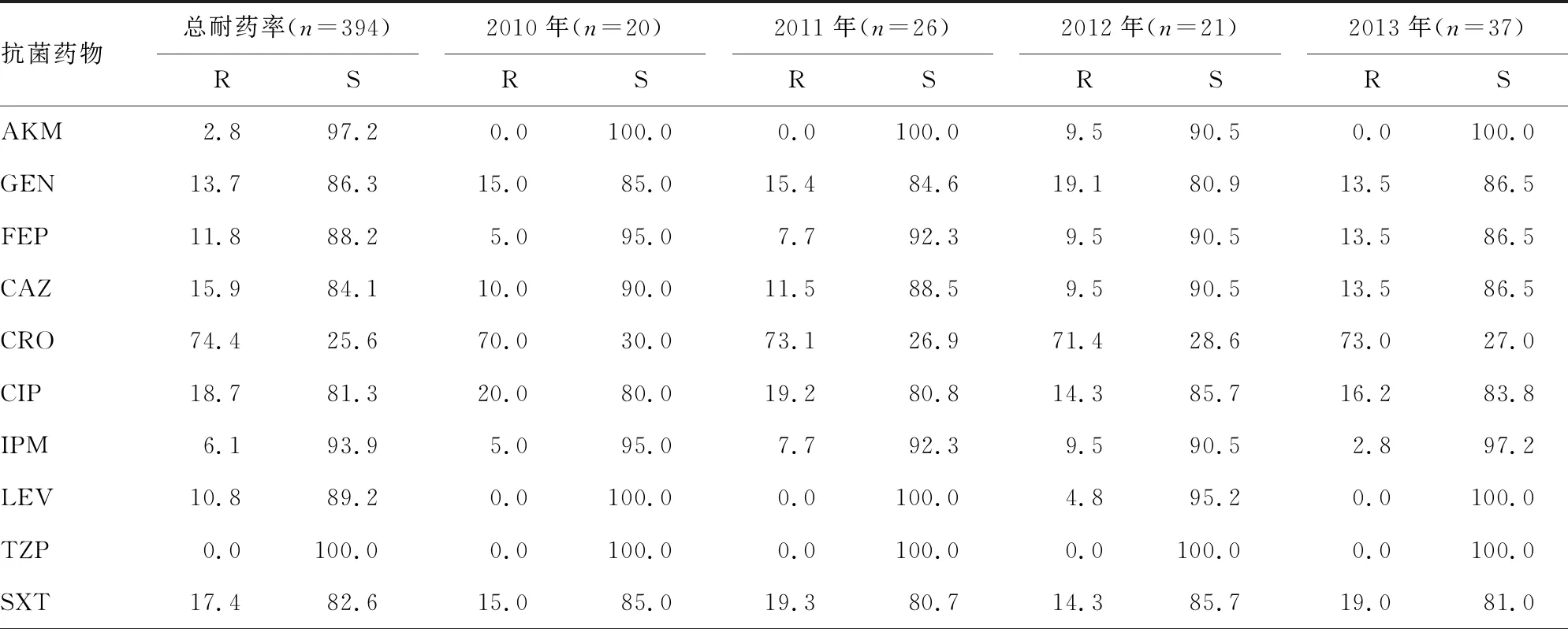
表3 394株AB对10种临床常用抗菌药物的耐药率(%)
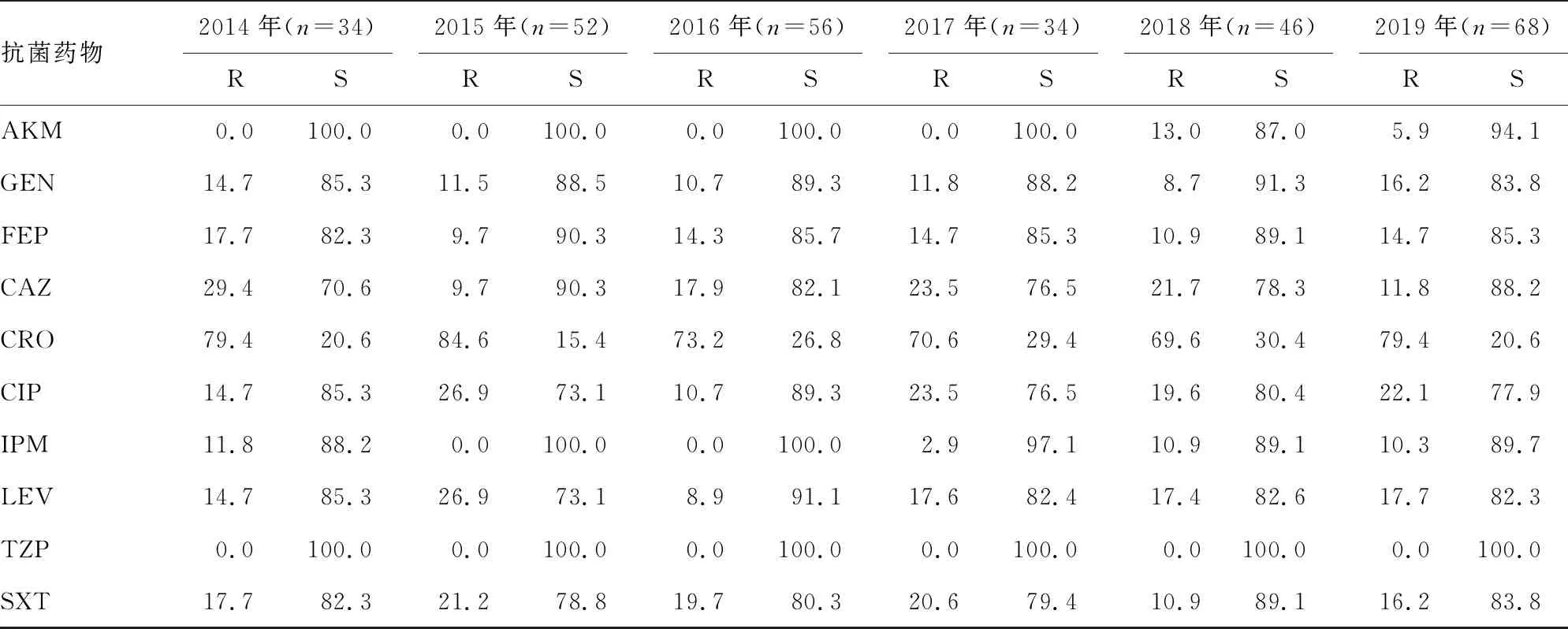
注:AKM为阿米卡星;GEN为庆大霉素;FEP为头孢吡肟;CAZ为头孢他啶;CRO为头孢曲松;CIP为环丙沙星;IPM为亚胺培南;LEV为左氧氟沙星;TZP为哌拉西林/舒巴坦;SXT为复方磺胺甲噁唑。R表示耐药,S表示敏感。

图2 2010-2019年AB在不同年龄和性别患者中的变化趋势
3 讨 论
2010-2019年全院共分离出AB 394株,分离率总体呈逐年上升趋势。AB主要来自痰液(94.9%),而较少分离自其他标本,说明呼吸系统仍是本院AB菌株侵袭感染的主要渠道,与国内外多数学者研究结果一致[7-8]。
AB广泛存在于自然界、医院环境及人体表面[9]。虽为条件致病菌,但随着广谱抗菌药物、免疫抑制剂、糖皮质激素等在临床上的广泛运用,以及介入性医疗手段的常规开展,使其成为医院感染的重要病原菌[10],故本研究着重分析2010-2019年10年间本院的AB耐药情况,给予临床警示。本研究结果显示,AB主要分布于住院内科病房(占90.9%)。因本院为中医专科医院,内科病房老年人居多,较高的AB分离率可能与广谱抗菌药物的应用抑制该类患者的正常菌群、损伤机体抗定植力有关。AB在医院内各种物品表面极易存活,时间可达半年[11]。另有研究表明,住院时间越长,感染概率越大,越利于AB的优势生长[12]。因此,院感部门应该重视AB,联合多部门加强对医护人员的培训及对合理使用抗菌药物的知识宣传,提高对耐药菌和多重耐药菌的认识,严格执行卫生行政部门颁布的相关法律法规,有效控制临床耐药菌在医院的产生与传播,预防院内交叉感染[13]。
碳青霉烯类是治疗AB感染的重要抗菌药物,因效果较好,近年来成为抗AB感染的首选药物。但是,随着应用的增多,CR-AB的检出率也越来越高[14]。AB的耐药机制十分复杂,产生多种碳氢霉烯酶及外排泵过表达是其重要的耐碳青霉烯类药物机制[15]。因此,2020 CLSI又新增药物“舒巴坦-durlobactam” ,是专门治疗泛耐AB的新型抗菌药物。我国国内已经上市的碳青霉烯类品种有亚胺培南、美罗培南、帕尼培南、厄他培南、多尼培南。本院使用的碳青霉烯类药物是亚胺培南, AB菌株对其敏感率达93.9%,耐药率明显低于我国其他地方[16],体外药敏效果非常好。不过,本研究显示10年间MDR-AB分离率为16.0%,且总的耐药率在逐年递增,尤其是2017-2019年3年特别严重,应该予以重视。
2017年中国细菌耐药监测网数据分析显示,AB菌株对亚胺培南和美罗培南的耐药率分别达62.4%和66.7%,对阿米卡星和米诺环素的耐药率分别为47.4%和49.7%,部分AB菌株对多黏菌素B的耐药率<2.0%,对其他药物的耐药率多在50.0%以上[17]。呼吸道标本分离的 MDR-AB 因本院医生首选亚胺培南治疗,使其耐药率逐年上升,此种情况建议临床阶梯式给药,可选择体外药敏敏感的阿米卡星、左氧氟沙星等广谱抗菌药物用于治疗,以缓解碳青霉烯类抗菌药物的耐药形势。
总之,监测细菌耐药性的变迁情况,分析影响耐药的相关因素对于控制感染及合理用药具有重要意义。应重视病原学检查,加强耐药监测,以微生物药敏试验报告为依据,根据药敏结果合理选择敏感性抗菌药物。另外,在治疗过程中也要随时监测药物敏感性变化,及时调整用药方案,避免抗菌药物的长期使用,最大限度地减少耐药菌株的产生。

