纽曼自护理论模式联合呼吸训练对慢性阻塞性肺气肿病人的影响分析
冯宛露
慢性阻塞性肺气肿是指在充气或肺容积增大的情况下,终末支气管远端气囊腔持久性过度膨胀,破坏肺部弹性组织,损伤气道壁的一类发病率较高的呼吸内科疾病[1-2],其中慢性阻塞性肺疾病(COPD)是临床常见类型,在老年人群中发病率偏高[3],该病表现症状为咳痰、咳嗽,反复发作且具有慢性迁延性,严重者出现呼吸困难、渐进式气促等,影响病人睡眠质量、身心健康[3-4]。纽曼自护理论是指经过组建护理小组,以提升病人自护能力为目标,实施有效的健康教育与指导,不断提升护理服务质量,帮助病人康复的护理模式[5]。因此,本研究对慢性阻塞性肺气肿病人实施纽曼自护理论模式和针对性的呼吸训练,获得明显的临床效果,现报告如下。
1 对象与方法
1.1 研究对象 选取2017年6月—2019年5月在我院接受疗护的110例慢性阻塞性肺气肿病人为研究对象。纳入标准:①符合慢性阻塞性肺气肿临床诊断标准并在我院确诊[6];②经治疗病情处于缓解期;③意识清晰,具备基础听说读写能力;④生活无法完全自理;⑤病人和家属自愿参与本次调查研究。排除标准:①合并其他呼吸系统疾病;②合并严重器质性疾病、恶性肿瘤、结核类疾病[7];③患严重感染性疾病或患呼吸功能训练禁忌证;④存在沟通交流障碍;⑤患严重贫血或血液疾病。将入选病人按照随机数字表法分为对照组和观察组各55例。其中对照组男39例,女16例;年龄25~78(65.79±5.28)岁;病程1~11(7.86±2.39)年;肺功能分级:0级14例,Ⅰ级26例,Ⅱ级13例,Ⅲ级2例。观察组男37例,女18例;年龄24~79(66.13±6.09)岁;病程2~11(8.21±1.78)年;肺功能分级:0级15例,Ⅰ级27例,Ⅱ级10例,Ⅲ级3例。两组病人性别、年龄、病程、病情、文化程度等基本情况比较差异无统计学意义(P>0.05),具有可比性。
1.2 干预方法 对照组给予呼吸内科常规护理,主要内容:基础护理(环境、饮食起居)、病情监测与疗护、呼吸功能锻炼以及心理干预等。观察组在对照组基础上实施纽曼自护理论模式联合呼吸训练。
1.2.1 组建纽曼小组 由护士长、主管护师以及三级岗护士共同组成纽曼自护理论护理小组,集体学习纽曼自护理论知识,熟练掌握完全补偿系统、部分补偿系统、支持-教育系统3部分的护理精髓与实践技巧[8];并依据慢性阻塞性肺气肿病人性别、年龄、家庭背景、病情状况等评估其自我护理水平,制订个性化护理干预方案。
1.2.2 完全补偿系统护理 阶段特征:病人病情发作急、严重咳嗽、气急甚至呼吸困难。干预措施:叮嘱病人绝对卧床休息,抬高床头20~30°,指导病人半卧位,增加其肺容积;鼻导管或面罩给氧,并湿化气道,有助于稀释痰液,降低气道痉挛风险;加强病情巡视,确保夜间护理人员动作轻缓、避免强光,提升病人睡眠质量;密切监测病人血气分析、氧饱和度、心率、无创血压等指标,观察有无发绀、浅慢或潮式呼吸,警惕呼吸衰竭,并及时上报责任医生;定时翻身、叩背,降低肺部感染、压疮等并发症发生率;双手正确按压病人上腹,帮助排痰,确保呼吸通畅,积极指导家属协助病人饮食,做好口腔及心理护理。
1.2.3 部分补偿系统护理 阶段特征:病人病情好转或趋于稳定、具备自主饮食、翻身排痰、独立下床等基础自理能力,但仍需他人协助。干预措施:组员协助病人排痰,强调戒烟并加强体位演示、环境营造、有效功能锻炼以提高其自护依从性,指导病人进行科学呼吸训练。①腹式呼吸:嘱咐病人平卧或半卧位,开始协助双膝半屈、放松腹肌,双手置于胸部和上腹部,鼻子缓慢吸气、松弛膈肌,维持上腹部手紧绷感与胸部静止,重复1 min,休息2 min,每次30~50 min,每日1次。②缩唇呼吸:指导病人闭紧嘴、鼻吸气,口唇缩成吹口哨状,接着边呼气边收腹,前倾胸部并缓慢呼气,吸气∶呼气时间=1∶2,呼气流量维持可吹灭约距20 cm蜡烛。③降氧耗训练:训练病人短距离步行,吸气时走2步、呼气时走4步,遵循循序渐进原则,进一步指导上下楼梯,提升肺功能。④呼吸功能训练操:指挥病人集体进行全身性呼吸体操训练,依次完成哑铃操、转体,弯腰呼吸、坐立呼吸、直立呼吸以及压腹呼吸,并根据好转程度,适当提高呼吸训练次数。
1.2.4 支持-教育系统护理 阶段特征:病情康复期、自理能力明显恢复。干预措施:组员积极主动与病人沟通,肯定、鼓励、支持并引导病人坚持呼吸训练;通过床边宣教、健康教育卡、多媒体集中授课等方式介绍慢性肺气肿发病机制、诱发因素、治疗方法、护理重要性等,并开展个性化知识宣教,以提高病人自护能力。根据病人主观感受与病情,调节温湿度、光线、通风、音量等,养成睡前热水泡脚、避免饱食等良好习惯。
1.2.5 连续性与依从性 完全补偿系统、部分补偿系统、支持-教育系统3阶段的病人分别构建由3例或4例病人与1名或2名护士的讨论小组,对组内成员每周评估1次,若康复明显则纳入下一级护理组内,并每周2次选出组内依从性高的病人向下一级护理阶段病人传授经验,提升病人信心。
1.3 观察指标 ①两组病人临床疗效评估:依据病人治疗护理干预8周后的效果分为显效、有效、无效,其中显效是指病人咳痰、咳嗽、喘息症状明显减轻,有效是指病人咳痰、咳嗽、喘息症状部分好转,无效是指病人咳痰、咳嗽、喘息症状未出现改善或加重情况[9]。总有效率=(显效例数+有效例数)/总例数×100%。②观察比较并记录两组病人肺功能变化情况:包括第1秒用力呼气容积占预计值百分比(FEV1%)、第1秒用力呼气容积与用力肺活量的比值(FEV1/FVC)、最大呼气峰流速(PEF)、最大呼气中段流量(MMEF)等各项指标[10]。③睡眠质量评估标准:采取匹兹堡睡眠质量指数(PSQI)[11]对纳入样本近2个月的睡眠质量进行评分,包括19个自评条目和5个他评条目,包括主观睡眠质量、睡眠延迟、睡眠持续时间、睡眠效率、睡眠紊乱、使用催眠药物、白天功能障碍7个方面,每个方面按0~3分计分,累积评分之和为PSQI总分,总分范围为0~21分,得分与睡眠质量呈负相关,且>7分代表病人睡眠质量偏差。
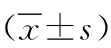
2 结果

表1 两组病人干预后的临床疗效比较

表2 两组病人干预后的肺功能指标比较
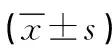
表3 两组病人干预后的睡眠质量评分比较 单位:分
3 讨论
慢性阻塞性肺气肿是病人发生呼吸细支气管末梢肺组织经持久性扩张,并伴肺泡间隔损坏,肺组织弹性减弱等病理性改变的一类呼吸系统疾病,具有发病缓慢、病程长、反复发作、难以治愈的特点,易造成长期呼吸困难甚至缺氧、呼吸衰竭、肺源性心脏病等[12-13]。资料表明,慢性阻塞性肺气肿发病诱因较多,如有害化学物质或粉尘、长期吸烟史、慢性气道感染或者大气污染等[14]。贺晋芳[15]的研究指出,增强病人疾病认知、自理能力以及治疗依从性与病情恢复和生活质量的提升关系密切。
纽曼自护理论是基于护理对象,护理小组通过学习、时间,综合考虑病人的生活睡眠习惯、文化程度、家庭背景等,采取针对性的健康教育、指导帮助等,以期有效改善病人肺功能状况,最大限度地提高病人的护理质量和自护能力[16]。本研究观察组病人应用纽曼自护理论护理和呼吸训练,结果显示临床治疗总有效率明显高于对照组(P<0.05)。原因在于采用完全补偿系统、部分补偿系统和支持-教育系统的纽曼自护理论模式,能完善分级护理,在整体护理基础上针对不同阶段病情实施相应护理干预,实现了个性化、人性化护理,明显提高了病人的专业知识、认知水平及自护能力,这与赵静[17]报道结果相似。同时,本研究结果显示,观察组病人的FEV1%、FEV1/FVC、PEF、MMEF等各项指标均明显高于对照组(P<0.05),说明纽曼自护理论模式联合呼吸训练能有效改善病人肺功能,原因为呼吸训练指导病人进行缩唇呼吸训练、腹式呼吸训练、降氧耗训练以及有效呼吸训练操,可有效减少胸锁乳头肌、斜角肌等呼吸辅助肌活动,加强横膈活动,促使吸气肌肉锻炼,增加机体对气流受限所致肺功能不全的耐受性,提升肺活量。训练过程循序渐进,提高肌肉细胞的有氧与无氧代谢,改善病人心肺系统协调能力,避免过度训练造成的机体损伤与疲惫、悲观消极的不良情绪[18-20]。钱瑛等[21]研究也指出,规律的呼吸功能锻炼可有效改善肺功能指标。此外,本研究显示,干预后观察组病人主观睡眠质量、睡眠延迟、睡眠持续时间、睡眠效率、睡眠紊乱、使用催眠药物、白天功能障碍以及睡眠质量PSQI总分均明显低于对照组(P<0.05),说明因心理因素或不良习惯导致睡眠质量不佳的病人也获得明显改善。分析其原因:相较以往临床单纯药物治疗,研究中加强针对性疾病宣教与多元化心理疏导,强调家庭支持的重要性,确保病人生理舒适度,有效缓解负性情绪,促进病人治疗信心与预后,促使睡眠质量提升。
综上所述,本研究认为纽曼自护理论模式联合呼吸训练应用于慢性阻塞性肺气肿病人,可明显提高临床疗效,改善病人肺功能,提高睡眠质量。

