人工全膝关节置换术与腓骨近端截骨术在内翻型膝关节骨关节炎患者中的应用效果
赵金伟,栾崇崇,赵兴民
(山东省莱阳市人民医院骨科,山东莱阳 265200)
内翻型膝关节骨关节炎在临床十分常见,目前临床主要采用人工全膝关节置换术治疗,但该技术却存在创伤大、出血多、价格高等问题[1-2]。因此,探寻一种可靠且安全的技术保障内翻型膝关节骨关节炎的治疗效果已成为临床骨科学者亟需解决的问题。腓骨近端截骨术通过截除腓骨近端,改善了腓骨对于外侧的支撑作用,恢复下肢负重能力,继而控制关节炎症状[3]。基于此,该研究选择2015年6月—2020年5月该院收治的80 例内翻型膝关节骨关节炎患者, 对比人工全膝关节置换术与腓骨近端截骨术的应用效果,现报道如下。
1 资料与方法
1.1 一般资料
选择该院收治的80 例内翻型膝关节骨关节炎患者为研究对象。纳入标准:符合《实用骨科学》第4 版[4]中内翻型膝关节骨关节炎的诊断标准,且经影像学检查证实;有手术治疗指征;研究内容已向患者进行充分告知。排除标准:膝关节外翻与外侧间隙狭窄合并;外伤所致的膝关节韧带损伤;其他类型膝关节骨关节炎。 该研究已取得医院伦理委员会批准。 以随机数字表法将患者分为两组。 对照组40 例中男性24 例,女性16 例;年龄52~76 岁,平均(62.6±4.6)岁;病程2~8年,平均(4.0±1.2)年。研究组40 例中男性25 例,女性15 例;年龄50~76 岁,平均(62.8±4.2)岁;病程2~8年,平均(4.2±1.0)年。 两组上述一般资料对比,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
对照组采用人工全膝关节置换术治疗。予以患者全麻,沿髌骨内侧入路,充分暴露出关节腔,处理骨赘,通过髓内定位股骨截骨,髓外定位胫骨截骨。选择适当型号的假体,置入骨水泥人工假体,患者均未置换髌骨,切除髌骨周缘骨赘,修复髌骨形态。切口关闭前常规留置引流管,最后加压包扎。
研究组采用腓骨近端截骨术。 予以患者局麻,沿腓骨后外侧入路,切口尺寸为4~6 cm,之后在腓骨小头下5~8 cm 部位开放切口, 在腓骨后方沿比目鱼肌与腓骨长短肌间隙进入,暴露腓骨并钝性分离,截除骨膜与1~3 cm 腓骨段,断端以骨蜡封堵。
两组术后均抬高患肢,待麻醉失效后适当离床活动;鼓励患者开展踝泵与直腿抬高活动;注意观察切口变化。 上述手术操作均由一同医师完成。
1.3 观察指标
(1)对比两组术中与术后情况,包括手术时间、术中失血量、住院时间。 (2)随访6 个月,通过美国纽约特种外科医院(Hospital for Special Surgery,HSS)膝关节评分量表对比两组术前与术后6 个月膝关节康复情况。HSS 量表包括6 个条目,评分范围为0~100分,评分越高说明膝关节功能越佳。(3)采用Barthel 指数(Barther index,BI) 评定量表评价并比较两组术前与术后6 个月的日常生活能力,包括穿衣、洗澡、控制大小便、平地行走、上下楼梯等项目,评分范围为0~100分,分值高说明日常生活能力佳。(4)对比两组术后并发症情况,包括神经支配区皮肤麻木、腓浅神经损伤、下肢静脉血栓形成。
1.4 统计方法
采用SPSS 20.0 统计学软件进行数据分析,计量资料以(±s)描述,组间比较采用独立样本t 检验,组内比较采用配对样本t 检验;计数资料以[n(%)]描述,组间比较行χ2检验,P<0.05 表示差异有统计学意义。
2 结果
2.1 两组术中与术后情况对比
研究组手术时间与住院时间均短于对照组,术中失血量少于对照组, 组间差异有统计学意义 (P<0.05)。 见表1。
表1 两组术中与术后情况对比(±s)
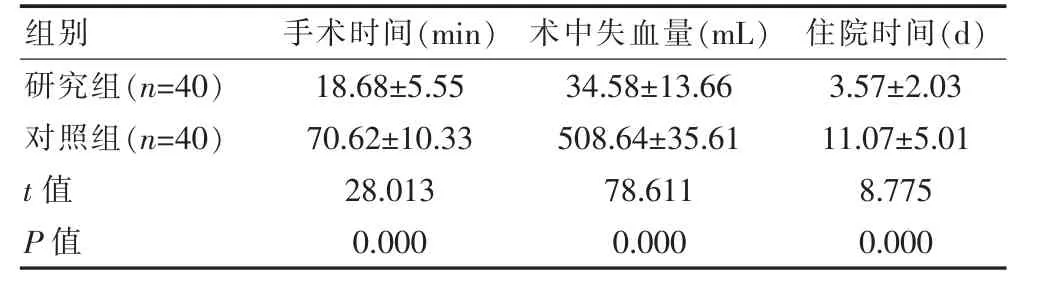
表1 两组术中与术后情况对比(±s)
研究组(n=40)对照组(n=40)t 值P 值组别18.68±5.5570.62±10.3328.0130.000手术时间(min)34.58±13.66508.64±35.6178.6110.0003.57±2.0311.07±5.018.7750.000术中失血量(mL) 住院时间(d)
2.2 两组术前与术后6 个月HSS 评分对比
两组术前HSS 评分对比,差异无统计学意义(P>0.05);两组术后6 个月HSS 评分均高于术前,差异有统计学意义(P<0.05); 两组术后6 个月HSS 评分对比,差异无统计学意义(P>0.05)。 见表2。
表2 两组术前与术后6 个月HSS 评分对比[(±s),分]

表2 两组术前与术后6 个月HSS 评分对比[(±s),分]
研究组(n=40)对照组(n=40)t 值P 值组别40.50±12.6540.42±13.000.0280.978术前80.23±16.6079.58±14.860.1850.854术后6 个月12.04012.5440.0000.000 t 值 P 值
2.3 两组术前与术后6 个月BI 指数评分对比
两组术前BI 指数评分对比, 差异无统计学意义(P>0.05);两组术后BI 指数评分均高于术前,差异有统计学意义(P<0.05);两组术后BI 指数评分对比,差异无统计学意义(P>0.05)。 见表3。
表3 两组术前与术后6 个月BI 指数评分对比[(±s),分]
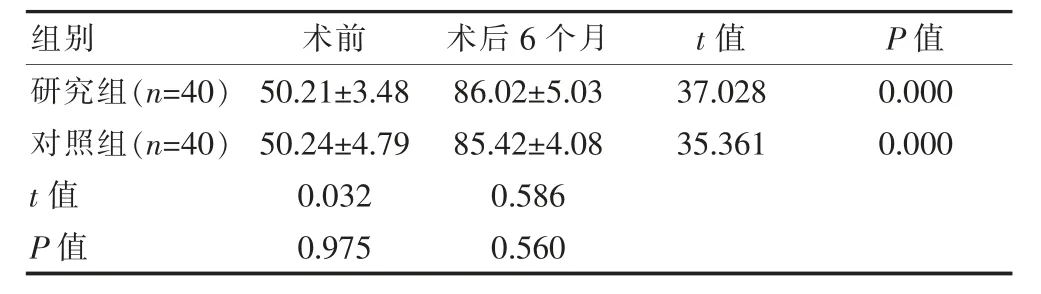
表3 两组术前与术后6 个月BI 指数评分对比[(±s),分]
研究组(n=40)对照组(n=40)t 值P 值组别50.21±3.4850.24±4.790.0320.975术前86.02±5.0385.42±4.080.5860.560术后6 个月37.02835.3610.0000.000 t 值 P 值
2.4 两组术后并发症发生情况比较
研究组术后出现1 例神经支配区皮肤麻木,对照组术后出现腓浅神经损伤3 例、下肢静脉血栓形成5例。 研究组并发症发生率2.50%低于对照组的20.00%,差异有统计学意义(χ2=4.507,P=0.034)。
3 讨论
膝关节骨关节炎属于临床常见的慢性关节疾病,其中内翻型膝关节骨关节炎是指患者外侧副韧带松解,患者在松解内侧副韧带后不能确保膝关节屈曲位的稳定性,所以治疗难度较大[5-6]。
目前,人工全膝关节置换术是治疗内翻型膝关节骨关节炎的主要方法, 但是该术式存在失血量多、经济费用高、并发症多等问题[7]。 同时,人工全膝关节置换术损伤了正常的外侧间室与前后交叉韧带,不利于术后康复, 且部分年轻患者受假体使用年限的影响,往往需要二次翻修,这也在一定程度上影响了治疗的安全性[8]。有研究认为,骨质疏松所致的膝关节沉降不均匀是导致内翻型膝关节骨关节炎的主要原因[9-10]。腓骨近端截骨术将腓骨近端截除后,可以降低腓骨对于外侧平台的支撑作用,继而纠正下肢负重力线,将载荷膝关节外移,恢复膝关节内侧的生物应力,达到理想的治疗效果[11-12]。 此外,腓骨近端截断后可以通过传导腓骨近端附着肌肉的牵拉力,调节内侧间室间隙大小,缓解其内在压力,改善疼痛感[13]。 该文研究结果显示,两组术后6 个月的HSS 评分与BI 指数评分均高于术前,差异有统计学意义(P<0.05);两组术后6个月HSS 评分与BI 指数评分对比,组间差异无统计学意义(P>0.05)。以上结果可见两种技术均能够促进患者膝关节功能恢复,保障其日常生活能力。 人工全膝关节置换术能够纠正膝关节内翻畸形,促使周边肌肉与韧带恢复平稳;腓骨近端截骨术则调整了下肢力线负荷,使软组织保持平衡状态[14]。观察术中与术后指标发现, 研究组手术时间与住院时间均短于对照组,术中失血量少于对照组, 并发症发生率低于对照组(P<0.05),可见与人工全膝关节置换术相比,腓骨近端截骨术可以有效减少手术创伤, 降低腓浅神经损伤、下肢静脉血栓形成等并发症的发生风险,加快康复速度。
综上所述,人工全膝关节置换术与腓骨近端截骨术均能够促进内翻型膝关节骨关节炎患者膝关节康复,保障其日常生活能力,但采用腓骨近端截骨术治疗的患者的康复速度更快,并发症发生率更低,有效保障了患者预后。 需要注意的是,由于该次研究随访时间较短,关于两种技术对内翻型膝关节骨关节炎远期疗效的影响仍有待进一步的随访观察。

