以肠套叠为首发症状的5例儿童腹部淋巴瘤临床及影像特点
张同贞,郭亚飞,陆林,赵鑫,邢庆娜
(郑州大学第三附属医院 医学影像科,河南 郑州 450052)
肠套叠是指局部肠管及其相应肠系膜套入临近肠腔内,是临床上最常见的婴幼儿急腹症之一。临床上,根据病因将其分为原发性肠套叠和继发性肠套叠。原发性肠套叠占肠套叠90%以上。继发性肠套叠常见病因为梅克尔憩室(Meckel’s diverticulum,MD)、肠息肉、肠重复畸形、淋巴瘤等[1]。其中,淋巴瘤是儿童较常见的免疫系统恶性肿瘤,儿童腹部胃肠道淋巴瘤多为非霍奇金淋巴瘤(non-Hodgkin lymphomas,NHL)。以肠套叠为首发症状的淋巴瘤临床少见[2]。本研究回顾性分析郑州大学第三附属医院2014年8月至2020年8月诊治的5例首发症状为肠套叠的淋巴瘤患儿的病历资料,并结合相关文献,旨在分析以肠套叠为首发症状的腹部淋巴瘤患儿的临床及影像特点,为临床诊治提供依据及经验。
1 资料与方法
1.1 一般资料选取郑州大学第三附属医院2014年8月至2020年8月诊治的首发症状为肠套叠并经术后病理证实为淋巴瘤的5例患儿,术前均接受空气灌肠复位治疗及腹部增强螺旋CT(spiral computed tomography,SCT)检查。患儿监护人对本研究内容知情。本研究经郑州大学第三附属医院医学伦理委员会批准。
1.2 检查方法儿童腹部肠套叠常用检查方法主要包括腹部B超、诊断性空气灌肠复位及多层SCT,B超常为首选方法。空气灌肠复位采用GMM-OPERA胃数字胃肠机,空气灌肠复位压力小于12 kPa,检查前行立位腹部平片检查,排除肠穿孔等禁忌证;检查前告知患者家属风险并签字,检查中经肛门插入双腔气囊管,透视下经双腔气囊管采用脉冲法间断注入空气,并及时记录套叠影位置,继续间断注入空气并结合手法复位至整复成功或套叠位置固定不动(复位失败)。多层SCT机型:包括SIEMENS AG128层及东软Neusoft 256层。扫描方式:平扫联合3期增强扫描。层厚及层间距均为5 mm。扫描条件:电压120 kV,电流280 mA。增强扫描采用300 mgI·mL-1的非离子型碘对比剂,用量按1.5~2 mL·kg-1计算,注射流速为3.0 mL·s-1。
1.3 影像检查及结果分析将患者术前CT图像传至东软及SIEMENS后处理工作站并进行三维重建,继而由放射科两名高年资诊断医生通过PACS系统独立分析阅读CT图像,阅片前不告知病理结果。
1.4 临床资料收集收集患儿年龄、性别、临床症状、既往史、手术方式、肿瘤位置及形态、术后病理及肿瘤分期情况等资料。
2 结果
2.1 一般资料5例患儿:男4例(80%),女1例(20%);年龄1岁10个月~11岁,中位年龄9岁;反复肠套叠者1例(20%),首次急性发作者4例(80%);位于回肠末端3例(60%),回盲部1例(20%),回盲部及升结肠1例(20%);术后病理示Burkitt淋巴瘤3例(60%),弥漫性大B细胞淋巴瘤2例(40%),其中1例Burkitt淋巴瘤患儿可见肝多发转移灶,均在病理明确诊断及分期后接受规范化疗。见表1。
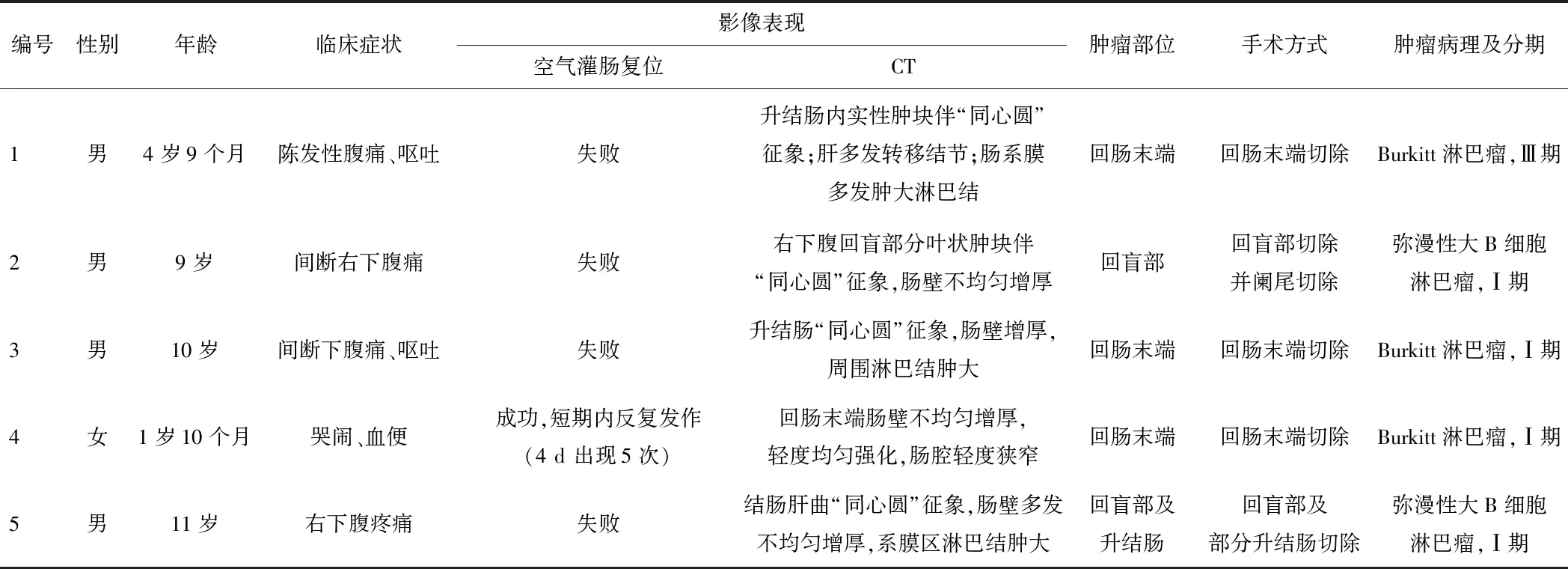
表1 5例患儿一般资料
2.2 影像检查结果5例患儿中4例(80%)行空气灌肠复位失败,其中3例表现为回肠-结肠套,1例表现为回肠-回肠-结肠套;1例行空气灌肠复位成功,但短期内反复出现肠套叠(4 d出现5次),且空气灌肠复位成功后,回盲部仍可见固定的包块影像(图1)。5例患儿淋巴瘤分型均为肿块型,多层SCT表现为肠区团块状或分叶状肿块,相邻肠壁不均匀增厚,其中3例(60%)肿块附近系膜区可见肿大淋巴结,2例(40%)未见肿大淋巴结,肿块平扫CT值25~40 HU,密度较均匀,与肠壁分界不清(图2A),CT增强扫描肿块呈轻中度均匀强化(图2B),增强幅度为15~30 HU。5例患儿中1例可见肝多发转移结节,增强CT可见多发类圆形低密度灶(图2C)。

A为第1次空气灌肠整复成功,可见回盲部软组织团块影;B为第3次空气灌肠整复成功;C为第5次空气灌肠整复成功,可见回盲部软组织团块影。

A为平扫升结肠肠腔内软组织密度肿块,与肠壁关系密切,周围肠壁不均匀增厚,伴“同心圆”征象(白箭头),结肠系膜淋巴结肿大(黑箭头);B为增强实质期,肿块中度均匀强化(白箭头);C为肝门脉期,肝可见多发类圆形低密度转移灶,呈“牛眼征”(白箭头)。
3 讨论
急性肠套叠是较常见的婴幼儿急腹症,根据其病因分为原发性肠套叠和继发性肠套叠。原发性肠套叠常见于6个月~2岁肥胖儿,发病机制与婴儿期回盲部系膜固定差有关,在肠套叠中占90%以上。继发性肠套叠多继发于MD、肠重复畸形、淋巴瘤、肠息肉等疾病。继发性肠套叠发病年龄一般偏大,张荣鹏等[3]发现17例继发性肠套叠患儿中大于2岁者有10例。本研究5例患儿中有4例大于2岁,1例将近2岁。肠套叠的典型临床表现为肠套叠三联征即阵发性腹痛及哭闹、呕吐、果酱样血便,但是大龄儿童继发性肠套叠的临床症状常不典型,多以腹痛就诊,肠坏死导致血便也相对出现较晚。本研究5例患儿中,以腹痛伴呕吐为首发症状者2例,哭闹伴血便者1例,仅表现为腹痛者2例。由于继发性肠套叠患儿单纯依靠症状、体征常常被误诊,故对于肠套叠患儿即使空气灌肠复位成功,也要行肠道B超或腹部CT检查排除继发性可能。
淋巴瘤是源于淋巴结和淋巴组织的免疫系统恶性肿瘤。发生于胃肠道淋巴瘤多为NHL,约85%始发于回盲部和回肠[4],儿童NHL主要包括Burkitt淋巴瘤、弥散大B细胞淋巴瘤、大细胞间变型淋巴瘤和淋巴母细胞淋巴瘤。儿童腹部NHL以Burkitt淋巴瘤最为常见,占50%~60%[5],而引起肠套叠的腹部淋巴瘤多为弥散大B细胞淋巴瘤和Burkitt淋巴瘤。研究报道,8例以肠套叠为首发症状儿童NHL中弥散大B细胞淋巴瘤和Burkitt淋巴瘤各4例[6],本研究5例患儿中3例为Burkitt淋巴瘤,2例为弥漫性大B细胞淋巴瘤,与该报道基本一致。本研究5例患儿发病年龄1岁10个月~11岁,中位年龄9岁,与文献报道[7]儿童腹部NHL发病年龄1.8~14.6岁,中位年龄7.0岁大致相符。一般认为病变部位的肠腔狭小且近端肠管扩张、蠕动增强是儿童腹部淋巴瘤诱发套叠的病理基础,也决定其复位困难,即使偶尔复位成功也常会复套,如本研究中5例患儿,4例复位失败,1例复位成功但短期内反复套叠(4 d出现5次)。向东洲等[8]建议对于反复发作大于3次的继发性肠套叠不再行空气灌肠复位,直接进行手术治疗。
儿童腹部NHL影像上分为6个类型,即:肿块型、溃疡型、弥漫浸润型、多发结节型、肠系膜肿块型和混合型[9-11]。Mendelson等[10]报道指出继发肠套叠常为肿块型NHL,本研究5例患儿均为肿块型NHL,与该报道一致。CT表现为密度均匀、轻中度强化软组织肿块并可见“同心圆”征,肿块与肠壁分界不清,肠壁呈环状增厚,可累及单节段或多节段肠管,增厚程度不一。肠系膜区可见肿大淋巴结,常为炎症性淋巴结。空气灌肠复位表现为肠腔内较固定肿块影,呈“杯口”征。儿童腹部NHL病理上以单一细胞堆积为主,形成软组织团块,出血、坏死、囊变少见,也是CT增强扫描轻中度均匀强化的病理基础。
腹部NHL是否行手术治疗仍有争议,目前以化疗为主,放射治疗为辅。有研究建议治疗策略为短疗程、高强度、多药联合和中枢神经系统预防[12]。但是对于腹部NHL继发肠套叠患儿,手术主要目的是解除急腹症和进行病理诊断。对于早期(Ⅰ期或Ⅱ期)单部位的肠道NHL,一般建议切除,该操作提供了明确的组织学诊断,同时消除了术后进行强化化疗的必要性。对于处于Ⅲ期以上的NHL,考虑到这些手术的高并发症发生率和病死率,最好避免完全切除。
以肠套叠为首发症状的儿童腹部淋巴瘤,需要与导致继发性肠套叠的幼年性肠息肉、MD、肠重复畸形等相鉴别。幼年性肠息肉为常染色体显性遗传病,以直肠、乙状结肠息肉最为常见,回肠息肉较为罕见[13]。MD是卵黄管的脐端纤维性闭塞而回肠端完全开放形成的,位于回肠末端,是具有肠壁结构的真性憩室。约75%MD位于距回盲瓣100 cm以内的肠系膜对侧缘[14],CT检查有以下主要影像特征:病灶主要位于右下腹,多为肠管形状,壁厚多大于3 mm,大多数无张力,内容物多无特殊,大多数能发现其与肠管相通及异常供血血管,病变肠壁增厚及动脉期明显强化是MD的重要CT特征。小儿肠重复畸形是一种少见的先天性发育异常,男女比例约为1.2∶1[15],根据囊肿形态分为囊肿型和管状型,CT常表现为位于肠管肠系膜侧的厚壁囊性肿物,囊内常无分隔,内容物可因出血而密度不均匀,增强囊壁强化而内容物无强化。
综上所述,对于较大儿童反复发作或空气灌肠失败肠套叠,应警惕淋巴瘤引起继发性肠套叠的可能,术前行CT检查对其诊断及分期有一定价值,并可早期指导外科手术探查,但最终确诊还依赖于手术和病理学检查。

