慢性阻塞性肺疾病患者红细胞分布宽度、中性粒细胞与淋巴细胞比值及预后的相关性分析*
唐海霞,洪 骏,吴 嘉,戴 雯
(南京大学医学院附属金陵医院检验医学国家临床重点专科/全军临床检验医学研究所临床检验科,江苏南京 210002)
慢性阻塞性肺疾病(COPD)是世界范围内导致人类死亡的第四大病因,其发病率和病死率近年来呈现上升趋势[1]。COPD是以气流阻塞为特征的一种慢性呼吸系统疾病,常表现为系统性、全身性的炎性反应,与多种并发症的发生密切相关。流行病学调查显示,心血管疾病是COPD最常见的并发症,这一方面与两者共同的危险因素有关,如吸烟、不良饮食习惯、运动缺乏及社会经济压力等;另一方面,COPD患者低度的全身性炎性反应也是其并发心血管疾病的重要因素之一[2]。
研究表明,红细胞分布宽度(RDW)可作为心血管疾病发生的独立危险因素,RDW的增加可提示心血管疾病患者的不良预后[3]。另有文献显示,COPD患者的RDW也明显增加,并对COPD合并心力衰竭诊断具有一定价值[4],而CEYLAN等[5]研究了中性粒细胞与淋巴细胞比值(NLR)和血小板与淋巴细胞比值(PLR)作为心脏炎性反应和肿瘤标志物的价值,KEMAL等[6]和KAYRAK等[7]研究证明了NLR、PLR升高在肺癌和肺栓塞中的临床意义,但目前有关RDW联合NLR、PLR与COPD患者预后的关系的研究鲜见报道。因此,本研究旨在通过分析COPD患者RDW、NLR、PLR的变化,探讨RDW、NLR和PLR作为COPD患者预后判断检测指标的价值,为临床COPD的死亡风险预估提供新的途径与方法。
1 资料与方法
1.1一般资料 选取2016年9月至2017年6月在南京大学医学院附属金陵医院呼吸内科诊断为COPD的患者共138例,其中男103例,女35例;年龄43~91岁,平均(66.90±14.88)岁。COPD诊断标准符合中华医学会呼吸病学会COPD诊断标准[8]。排除标准:既往患有恶性肿瘤、自身免疫性疾病、血液系统疾病、严重肝肾功能不全等,以及近2个月内有输血、手术治疗、抗炎药物治疗史。所有患者入院后完成查体及病史收集,即刻抽取静脉血检测血常规及血清生化相关指标。随访患者一年后的生存或死亡情况,并将其分为生存组和死亡组两个亚组。生存组83例,其中男49例,女34例;年龄43~72岁,平均(60.45±11.26)岁。死亡组55例,其中男35例,女20例;年龄49~91岁,平均(69.18±19.39)岁。本研究通过医院伦理委员会批准,入选对象均签署知情同意书。
1.2仪器与试剂 血液RDW、血红蛋白(Hb)、白细胞计数(WBC)、中性粒细胞计数、淋巴细胞计数、血小板计数(PLT)和平均红细胞体积(MCV)检测运用SYSMEX XE-2100全自动血液分析仪(日本希森美康公司)进行;血清氨基末端B型尿钠肽前体(NT-proBNP)、心肌肌钙蛋白T(cTNT)水平检测运用Roche cobas e411全自动化学发光分析仪(瑞士罗氏公司)进行;高敏C反应蛋白(hs-CRP)水平检测运用HITACHI 7600-210全自动生化分析仪(日本日立公司)进行;所有检测试剂均为配套试剂及标准品。用于血常规分析的标本采用含乙二胺四乙酸二钾的抗凝管(美国BD公司)收集;用于生化分析的标本采用含分离胶的促凝管(美国BD公司)收集。
1.3检测方法 RDW采用公式 RDW=(MCV的差异/MCV)×100%测得;NLR通过红细胞计数绝对值和淋巴细胞计数绝对值的比值获得;PLR通过PLT绝对值和淋巴细胞计数绝对值的比值获得;Hb采用十二磺基硫酸钠(SLS)法测定;WBC采用鞘流电阻抗(DC)/射频(RF)检测法测定;MCV采用公式MCV=(红细胞比积/红细胞计数)×10测得;NT-proBNP、cTNT采用电化学发光免疫分析法测定;hs-CRP采用免疫比浊法测定;测定前用相应校准品定标,用低、中和高值质控品进行室内质控分析。
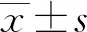
2 结 果
2.1COPD患者的基线临床资料比较 138例COPD患者的年龄、性别及各指标基线水平的比较,见表1。结果显示,生存组COPD患者的基线RDW、NLR、cTNT、NT-proBNP和hs-CRP水平低于死亡组,基线Hb水平高于死亡组,差异均有统计学意义(P<0.05)。

表1 COPD患者的基线临床资料比较
2.2COPD患者临床各因素的Cox回归分析 将COPD患者生存组和死亡组作为二分类变量纳入Cox回归分析,单因素分析结果显示,RDW、NLR、PLR和Hb与COPD患者的预后相关(P<0.05);多因素分析结果显示,排除年龄、性别影响后,RDW、NLR和PLR仍是COPD患者预后的潜在危险因素(P<0.05)。见表2。

表2 COPD患者临床各因素的Cox回归分析
2.3COPD患者RDW、NLR和PLR的Kaplan-Meier生存曲线 RDW、NLR和PLR的中位数值分别为14.45%、6.15和187.68,以此将COPD患者分为≥中位数组和<中位数组,再进行Kaplan-Meier生存曲线分析,结果显示,RDW<14.45%组预后生存明显优于RDW≥14.45%组(P<0.001);NLR<6.15组预后生存明显优于NLR≥6.15组(P<0.001)。经Log-rank检验,PLR<187.68组与PLR≥187.68组预后生存比较,差异无统计学意义(P>0.05)。见图1、2。

图1 RDW与COPD患者预后生存曲线

图2 NLR与COPD患者预后生存曲线
3 讨 论
RDW是血液常规检查项目之一,可定量反映外周血红细胞的体积差异性。贫血、感染、营养缺乏、骨髓造血功能低下等多种因素均可导致RDW的增加[9]。此外,炎性细胞因子也可通过抑制促红细胞生成素诱导的红细胞成熟过程,导致RDW增加,因此,高水平的RDW还可反映机体潜在的慢性炎性反应。近年研究结果表明,RDW为心血管不良事件发生的独立影响因素,可作为心血管事件发生的预测因素之一[3,10-12]。COPD与心血管疾病在炎症、氧化应激和内皮功能障碍等多层面均存在相似机制和密切联系[13]。临床研究结果表明,COPD患者常伴有不同程度的心血管损伤[4];流行病学调查结果也显示,COPD患者的高病死率与高发心血管并发症有关[2]。据此笔者推测,RDW有望成为预测COPD患者预后的潜在指标。与健康个体相比,COPD患者的全身炎症标志物,如C反应蛋白(CRP)、纤维蛋白原、白细胞介素(IL)-6、IL-8和肿瘤细胞坏死因子-α(TNF-α)等水平升高,这些指标水平的改变与COPD患者的病情急性加重和死亡相关[14-15]。WBC是反映炎症的另一个指标,巨噬细胞释放的某些细胞因子如IL-8等刺激造血,血清WBC增加是抵抗感染表现代偿机制的第一道防线[16]。以往研究表明,WBC增加与COPD病情加重的程度和严重程度直接相关[17],虽然淋巴细胞的减少对慢性炎症性疾病的影响尚不明确,但在急性炎症性疾病如败血症或菌血症中,淋巴细胞的减少与预后不良相关[18]。NLR和PLR已被广泛地应用于临床实践中,可作为预测和识别社区获得性肺炎患者死亡的高度灵敏标志物[19],并被发现在紧急情况下识别菌血症可优于CRP、WBC和中性粒细胞计数[20],并且NLR和PLR的升高可用于评估晚期肺癌患者的病情严重程度和预后[21]。既往研究表明,高氧化应激状态可导致RDW的增加[22];炎性细胞因子也可通过抑制红细胞的成熟过程,刺激造血,促使幼红细胞进入血液循环和白细胞增加,导致RDW、NLR和PLR升高[13,16]。COPD是一种慢性炎症性疾病,其患者体内存在高水平的炎性细胞因子;且由于长期的慢性缺氧,其体内的高氧化应激状态均可诱导RDW的增加。此外,严重的组织缺氧和CO2潴留,也可反馈激活神经内分泌系统,促进促红细胞生成素的分泌,导致红系增生加快,RDW进一步增加[3-4]。因此,本文通过分析138例COPD患者的RDW、NLR和PLR基线水平,探讨不同RDW、NLR和PLR与COPD患者预后的关系,旨在为COPD患者预后判断的潜在指标提供新的临床证据。
本研究结果显示,NLR在死亡组与生存组之间的差异较WBC、CRP更为明显;死亡组的RDW和NLR明显高于生存组,这可能是其体内高氧化应激状态、严重的炎性反应及神经内分泌系统激活共同作用的结果。提示高RDW和NLR可能与COPD患者的不良预后相关。为进一步探讨RDW、NLR和PLR与预后生存的关系,笔者通过多因素Cox回归分析发现,RDW、NLR和PLR是决定COPD患者预后的潜在危险因素;进一步生存分析结果显示,PLR<187.68组与PLR≥187.68组预后生存比较,差异无统计学意义(P>0.05)。而RDW和NLR低于中位数值的COPD患者的预后生存明显优于高于中位数值的患者,提示RDW和NLR可作为COPD患者预后判断的新指标,高RDW和NLR与COPD患者的不良预后密切相关。
4 结 论
COPD患者RDW和NLR升高与其死亡风险的增加密切相关,RDW和NLR可作为COPD患者预后判断的潜在指标,为临床COPD的死亡风险预估提供新的途径与方法。

