ESTD术与EMR术治疗胃食管早癌的疗效对比及复发影响因素的logistics分析
王易尚,税 方,龙晓奇,荆晓娟,吴涯昆
(1.遵义医科大学,贵州 遵义 563000;2.遂宁市中心医院消化内镜中心,四川 遂宁 629000;3.遂宁市中心医院消化中心一病区,四川 遂宁 629000;4.遵义医科大学肝胆外科,贵州 遵义 563000)
消化道早癌是发生于消化道黏膜层,包括胃肠黏膜的高级别瘤变、胃肠黏膜的黏膜内癌、原位癌[1]。随着消化内镜检查的广泛开展,越来越多的患者被发现患有消化道早癌[2],内镜治疗是其最有效也最常见的治疗方法。内镜下隧道式黏膜剥离术(endoscopic tunnel mucosal dissection,ESTD)和内镜黏膜切除术(endoscopic mucosal resection,EMR)技术不仅能有效针对局灶性病变进行治疗,而且相对于开放性手术切除治疗具有更小的创伤,有助于患者术后康复[3]。ESTD和EMR技术治疗胃食管早癌的疗效显著,但采用哪种方式治疗更为有效,并无统一意见[4-5]。为此,本次对201例消化内镜治疗的胃食管早癌患者病例进行分析,探讨ESTD和EMR对胃食管早癌患者治疗效果的影响,并分析术后胃食管早癌复发的影响因素。
1 资料与方法
1.1 一般资料
回顾性分析2016年6月至2019年6月收治的胃食管早癌患者201例,其中复发患者100例,未复发患者101例,按照手术方法将其分为ESTD组(102例)及EMR组(99例)。两组患者一般资料(包括性别、年龄、病变直径、病变部位等、体质量指数(body mass index,BMI)、浸润深度)比较,差异无显著性(P>0.05),具有可比性。详见表1。
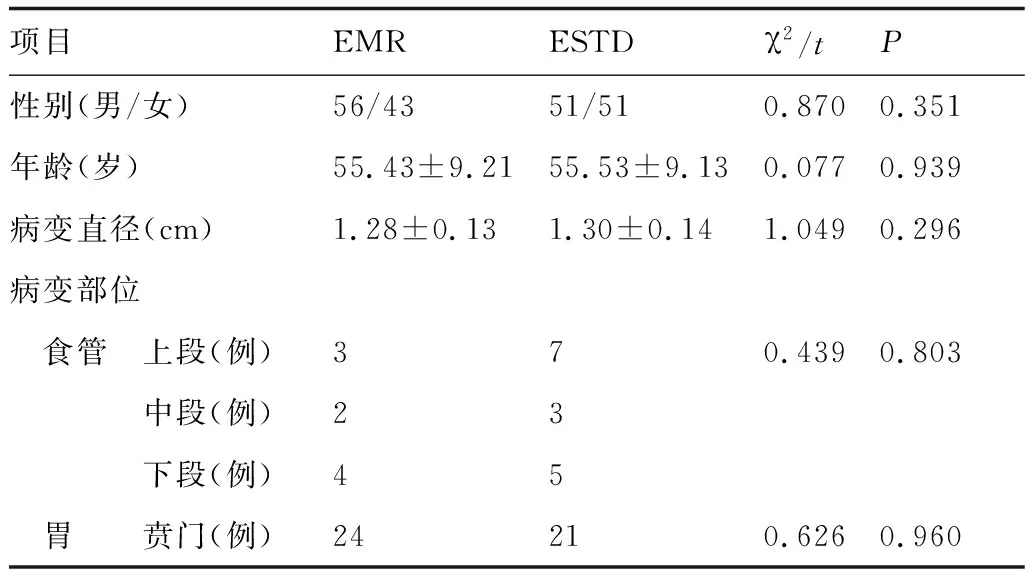
表1 两组患者一般资料比较
1.2 病例纳入和排除标准
纳入标准:所有患者在本院消化内科进行检查,并经消化内镜确诊为胃食管早癌;治疗前无手术病史;无严重传染性疾病;符合第八版内科学胃食管早癌诊断标准[6]。排除标准:合并精神或神经系统疾病;乙醇成瘾;合并上呼吸道急性感染者;出现凝血功能异常。
1.3 治疗方法
两组患者入室后均进行丙泊酚静脉全麻下分别进行ESTD或EMR手术治疗。
ESTD术:首先寻找病灶并标记,大致确定病灶范围,使用碘液喷射染色后观察不染区,距病灶边缘约3~5 mm进行标记,标记点之间间隔3~5 mm。随后环形切开黏膜层,用注射针注射直至局部隆起后用hook刀沿标记点外环行切开黏膜层至黏膜下层。建立黏膜下隧道并分离黏膜层与固有层,待分离清楚后进行隧道内剥离。术后碘染并确认病灶无残留,同时标本进行固定处理并送检。
EMR术:剥离活检术采用双钳道内镜来进行操作,通过活检管道送入把持钳、圈套器。通过圈套器固定病灶,上提,将广基病变人为变成亚蒂病变,再将圈套器前送套住病灶,收紧。收紧前试验送一下圈套器,充气,使胃壁伸开,再收紧,以防圈套将固有肌套上,然后再用高频电凝电切电流将病灶切除。以上患者首次标本切缘阳性后,再次进行手术切除。术后予禁食2天,第三天开始流质饮食,持续3天,随后给予半流质饮食2周。
1.4 观察指标
术后密切观察有无出血、穿孔、返流误吸、感染等并发症等,并加强制酸、保胃、止血及营养支持等情况。记录两组患者一般资料包括性别、年龄、病变直径、病变部位等,切除的肿块大小、出血率、穿孔率,对影响食管早癌术后复发的可能因素进行单因素方差分析及Logistic回归分析。半年后进行随访,观察患者是否存在复发等情况[7]。
1.5 统计学方法
2 结 果
2.1 治疗结果
两组患者肿块的切除大小、出血率、穿孔率、局部复发率比较差异显著(P<0.01),ESTD切除的肿瘤大小、出血率、穿孔率均显著高于EMR(P<0.01),而局部复发率显著低于EMR(P<0.01,表2)。

表2 两组患者治疗结果比较
2.2 胃食管早癌复发的单因素方差分析
不同浸润深度、并发症、首次标本切缘、分化程度的患者胃食管早癌复发率存在显著差异(P<0.01,表3)。

表3 胃食管早癌复发单因素方差分析
2.3 胃食管早癌复发相关因素的Logistic回归分析
癌组织不同浸润深度、首次标本切缘、分化程度与胃食管早癌复发具有显著相关性(P<0.05,表4)。
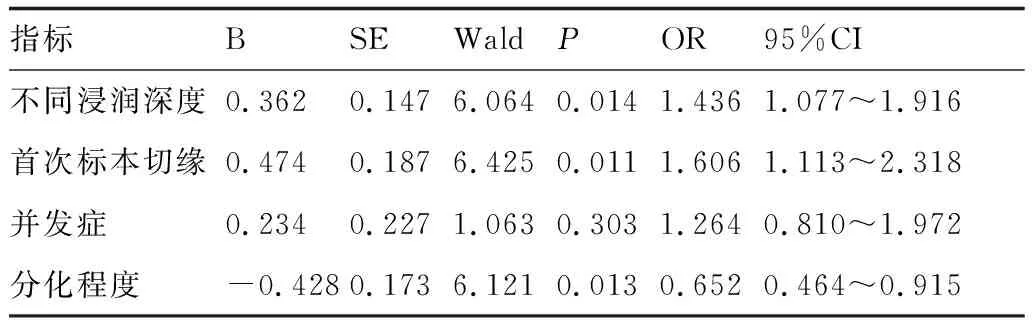
表4 胃食管早癌复发相关因素的Logistic回归分析
3 讨 论
胃食管早癌是消化道早期癌症,相对中晚期癌症,早癌具有较好的局限性,这也是早癌较中晚期癌症预后更好的重要原因[8-9]。由于多数早癌患者癌组织较小,一般在内镜下便可以治疗,且手术创伤相对于开腹手术较小,有助于患者术后康复。ESTD及EMR手术是内镜下治疗胃食管早癌的主要手段,目前对于采用何种方式治疗早癌并无统一意见。研究发现,ESTD及EMR这两种方式对于不同大小的早癌患者而言具有不同的疗效,且术后并发症发生率也不尽相同[10-11]。ESTD可适用于较大病变组织的切除,而EMR受限于治疗范围,通常用于切除病变较小的组织[12]。
本研究结果显示,两组切除的肿瘤大小、出血率、穿孔率、局部复发率比较差异显著,ESTD出血率、穿孔率均显著高于EMR,而局部复发率显著低于EMR,且ESTD对于病变范围较大的组织具有更好的适应证,能够对病灶进行彻底的清除。Yang等人[13]也在研究中发现,对高分化及大小在0.5~1 cm的肿瘤切除,并未发现两种术式疗效、术后出血率及穿孔率的差异。肿瘤大小在1~2 cm时,两种方式切除大小差异显著,这可能与ESTD手术ESD采用隧道下环形切除有关,这在很大程度上增加了病变切除的有效范围。然而,增加切除范围的同时,ESTD的相关并发症发生率也呈升高趋势。Horiuch等人[14]也在研究中得认为,虽然ESTD及EMR本身对于病变范围、大小及浸润深度不同的肿块具有不同的适应证及疗效,但是手术疗效及相关并发症发生率也与技术的熟练程度具有较高的相关性,因此手术医生的操作能力也是影响该技术并发症发生的重要因素。本研究结果证实,胃食管早癌患者的不同浸润深度、并发症、首次标本切缘、分化程度与胃食管早癌复发率具有显著相关性。此结果表明,浸润深度、并发症、首次标本切缘、分化程度对于胃食管早癌患者的复发具有重要的影响,这个结论与其它文献报道一致。
综上所述,ESTD和EMR两种手术方式在治疗胃食管早癌方面各有优缺点,采用何种方式应根据病人的具体情况,不同浸润深度、首次标本切缘、分化程度与胃食管早癌复发具有显著相关性,浸润深度的增加,切缘阳性及分化水平的降低均值得临床关注。

