骨性Ⅲ类错畸形患者拔牙正畸与非拔牙正畸治疗选择分析
武利州 杨利华
1 资料与方法
1.1 一般资料 选取2015年3月-2017年4月于本院行正畸正颌联合治疗的骨性Ⅲ类错畸形患者64例的临床资料进行回顾性分析。纳入标准:经头影测量、模型分析及临床检查确诊为骨性Ⅲ类错畸形者;上颌发育不足、下颌发育过度,需行正颌手术者;开始正畸治疗年龄≥18岁者;行矫正治疗后得到正常覆、覆盖,软组织侧貌协调者;临床资料完整者。排除标准:伴唇腭裂或其他颅面综合征;上颌牙缺失者;上颌重度拥挤或上颌牙弓过宽者。根据术前正畸是否进行拔牙分为拔牙组(拔牙正畸)与非拔牙组(非拔牙正畸),各32例。本研究已经医院伦理委员会批准。
1.2 方法 拔牙组于术前正畸拔除上颌2个第一前磨牙去代偿,且使用直丝弓矫正技术(0.46 mm OPA-K矫正装置)正畸。非拔牙组于术前使用直丝弓矫正技术(0.46 mm OPA-K矫正装置)正畸,未拔牙。两组均于术前正畸治疗后行正颌手术,并完成术后正畸治疗。
1.3 观察指标 术前正畸前后两组头颅侧位片测量分析数据:使用德国Sirona数字定位投影测量专用X线机拍摄头颅侧位片;测量时,指导患者自然站立,双眼平视前方,唇自然闭合,正中咬合位;并将上述X线头颅侧位片导入同一台计算机,由一名高年资医师定点测量,使用投影测量专业计算机分析软件Winceph7.0分析各项测量指标。标志点如下:S蝶鞍点;N鼻根点;A上齿槽座点;B下齿槽座点;Pg颏前点;Me颏下点;ANS前鼻棘点;PNS后鼻棘点;U6上磨牙点;L6下磨牙点;Ns软组织鼻根点;Pr鼻尖点;Sn鼻下点;UL上唇突点;LL下唇突点;Pgs软组织颏前点;Mes软组织颏下点;As软组织上齿槽座点;Bs软组织下齿槽座点;OP平面;E审美平面(鼻尖点至软组织颏前点连线)。测量指标如下:N-Me鼻根点至颏下点距离;ANS-Me前鼻棘点至颏下点距离;∠SNA由蝶鞍中心、鼻根点、上齿槽座点构成的角度;∠SNB由蝶鞍中心、鼻根点、下齿槽座点构成的角度;∠SN-MP前颅底平面与下颌平面构成的角度;∠ANB由上齿槽座点、鼻根点、下齿槽座点构成的角度;∠NAPg NA与PgA延长线构成的角度;OJ覆盖;OB覆;U1-NA上中切牙长轴与NA的距离;∠U1-NA上中切牙长轴与NA连线构成的角度;L1-NB上中切牙长轴与NB的距离;∠L1-NB上中切牙长轴与NB连线构成的角度;∠SN-OP前颅底平面及平面的交角;Ns-Mes软组织鼻根点至软组织颏下点距离;Sn-Mes软组织鼻下点至软组织颏下点距离;∠Ns-Sn-Pgs软组织鼻根点、软组织鼻下点、软组织颏前点构成的角度;UL-E上唇至审美平面的距离;LL-E下唇至审美平面的距离。
1.4 统计学处理 采用SPSS 19.0软件对所得数据进行统计分析,计量资料用(±s)表示,组间比较采用独立样本t检验,差值比较使用Mann-Whitney U检验;计数资料以率(%)表示,比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组一般资料比较 拔牙组男14例,女18例;年 龄18~26岁,平 均(22.56±3.05)岁。非 拔牙组男12例,女20例;年龄18~26岁,平均(22.39±3.11)岁。两组一般资料比较,差异均无统计学意义(P>0.05),具有可比性。
2.2 两组术前正畸前头颅侧位片测量分析数据比较 术前正畸前,两组∠SNA、∠SNB、OJ、OB、∠U1-NA、L1-NB、UL-E、LL-E比较,差异均无统计学意义(P>0.05);拔牙组N-Me、ANS-Me、∠SN-MP、∠ANB、∠NAPg、∠L1-NB、∠SN-OP、Ns-Mes、Sn-Mes、∠Ns-Sn-Pgs均高于非拔牙组,而U1-NA低于非拔牙组(P<0.05)。见表1。
表1 两组术前正畸前头颅侧位片测量分析数据比较(±s)
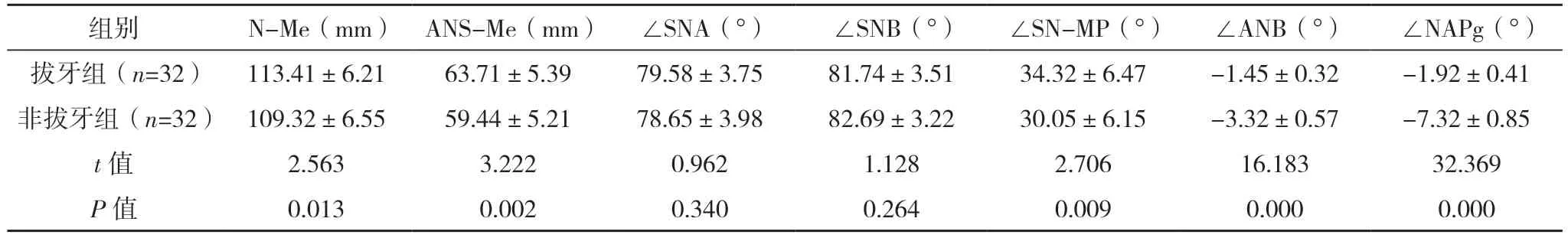
表1 两组术前正畸前头颅侧位片测量分析数据比较(±s)
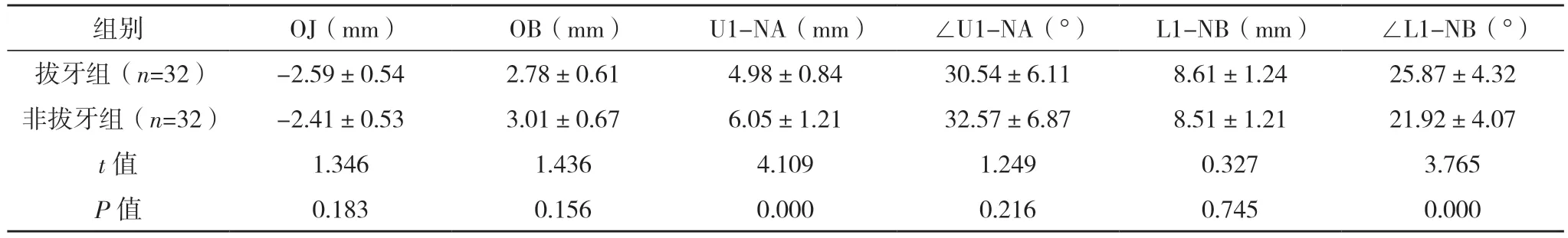
表1 (续)
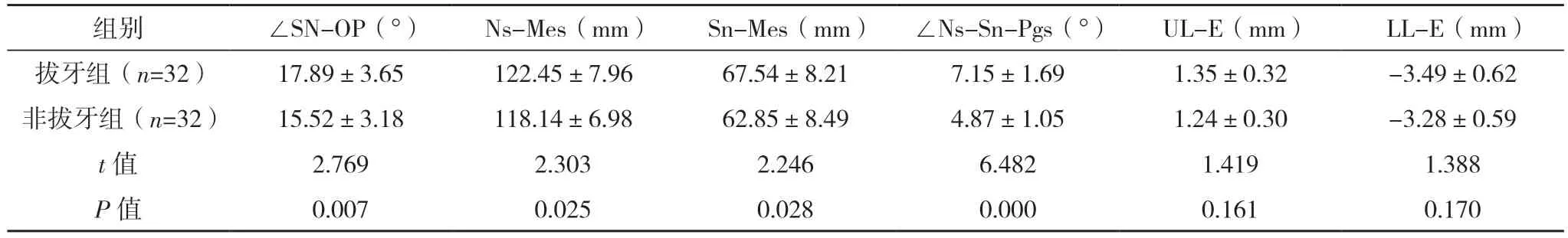
表1 (续)
2.3 两组术前正畸后头颅侧位片测量分析数据比较 术前正畸后,两组∠SNA、∠SNB、OJ、OB、∠U1-NA、∠L1-NB比较,差异均无统计学意义(P>0.05);拔牙组N-Me、ANS-Me、∠SN-MP、∠ANB、∠NAPg、∠SN-OP、Ns-Mes、Sn-Mes、∠Ns-Sn-Pgs、LL-E高于非拔牙组,而L1-NB、U1-NA与UL-E均低于非拔牙组(P<0.05)。见表2。
2.4 两组术前正畸前后头颅侧位片测量分析数据差值比较 两组术前正畸前后N-Me、ANS-Me、∠SNA、∠SNB、∠SN-MP、∠ANB、∠NAPg、OJ、OB、∠U1-NA、∠SN-OP、Ns-Mes、Sn-Mes、∠Ns-Sn-Pgs、UL-E差值比较,差异均无统计学意义(P>0.05);拔牙组U1-NA差值低于非拔牙组,而L1-NB、∠L1-NB、LL-E差值均高于非拔牙组(P<0.05)。见表3。
表2 两组术前正畸后头颅侧位片测量分析数据比较(±s)
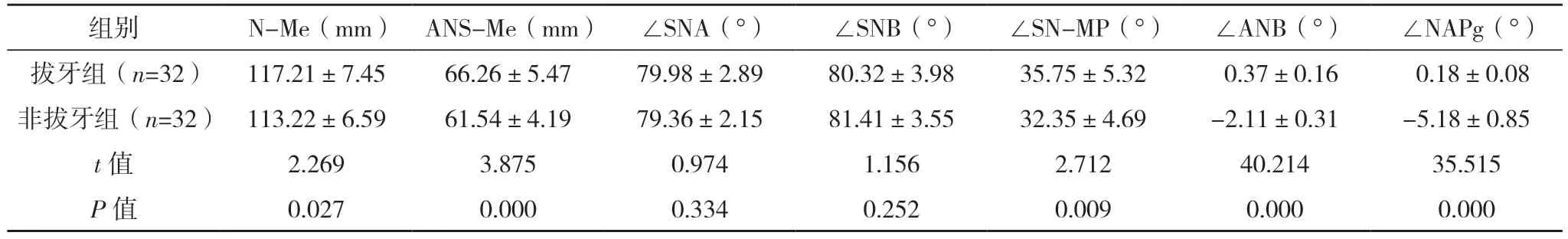
表2 两组术前正畸后头颅侧位片测量分析数据比较(±s)
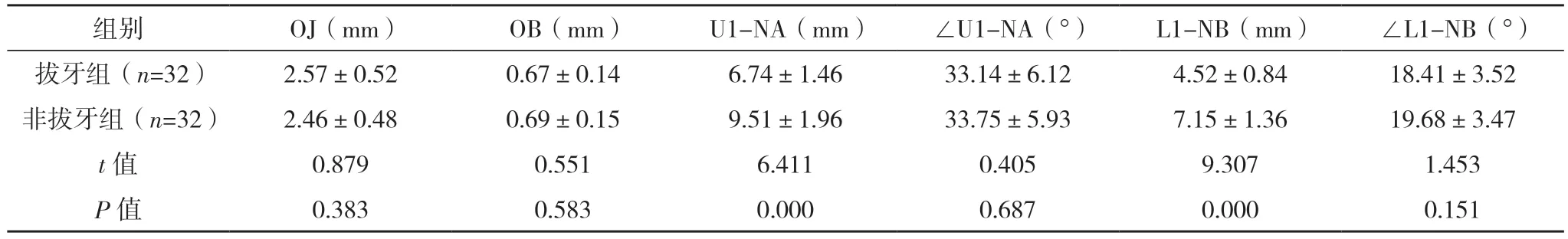
表2 (续)
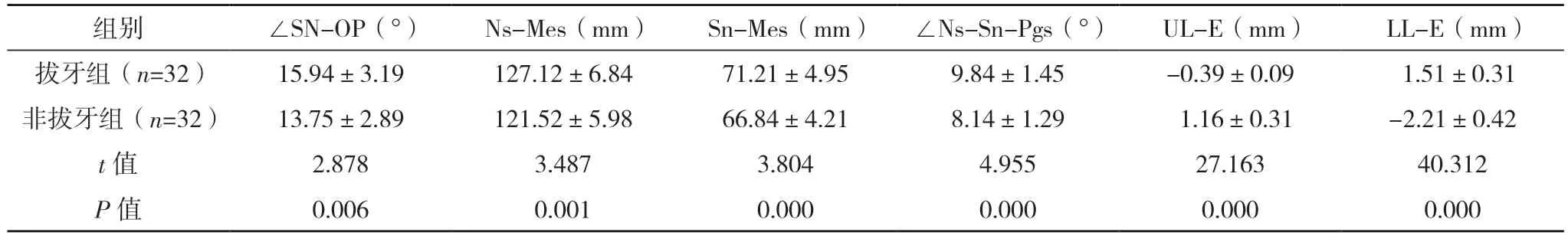
表2 (续)
表3 两组术前正畸前后头颅侧位片测量分析数据差值比较(±s)
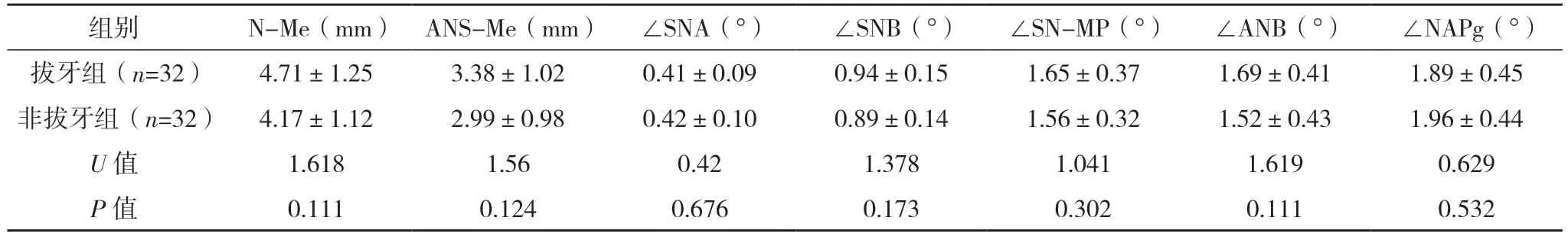
表3 两组术前正畸前后头颅侧位片测量分析数据差值比较(±s)
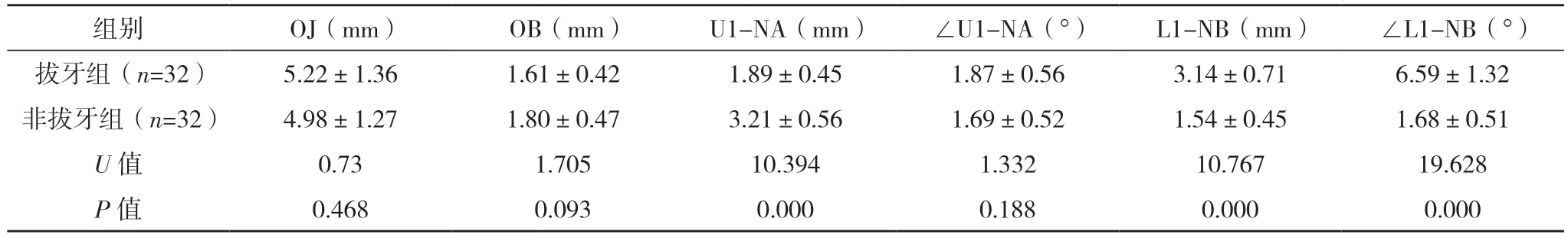
表3 (续)
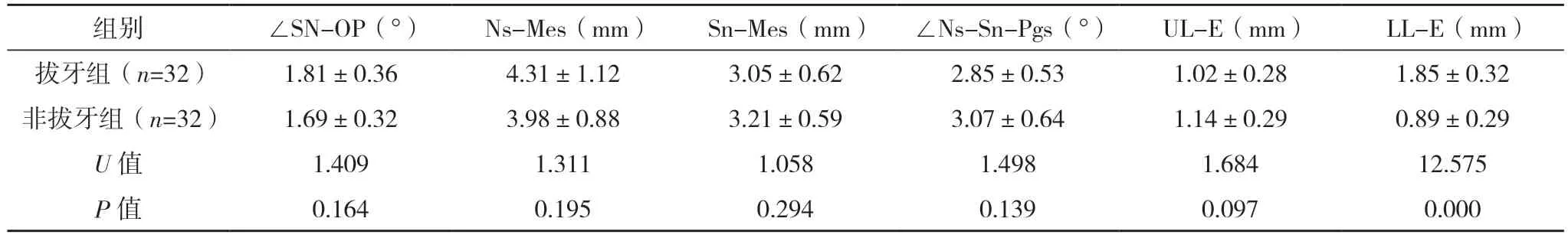
表3 (续)
3 讨论
本研究结果发现,术前正畸前,拔牙组N-Me、ANS-Me、∠SN-MP、∠ANB高于非拔牙组(P<0.05),其中N-Me、ANS-Me为面部高度,说明拔牙组前面高及下面高均大于非拔牙组;∠SNMP、∠ANB则反映上下颌骨前后向关系,表明拔牙组侧面关系中颌凸角大于非拔牙组[9]。故上述结果也提示,非拔牙正畸患者具有相对上颌收缩、低角的骨性特征。术前正畸前,拔牙组∠NAPg、∠L1-NB、∠SN-OP均高于非拔牙组,而U1-NA低于非拔牙组(P<0.05),这也表示相对于拔牙患者,非拔牙正畸患者上前牙更唇倾,下前牙更为直立。另外,拔牙组软组织测量项目(Ns-Mes、Sn-Mes、∠Ns-Sn-Pgs)高于非拔牙组(P<0.05),即非拔牙患者面中1/3后缩,而拔牙患者面下1/3更长,与上述硬组织结构形态一致。这也提示,骨性Ⅲ类错畸形患者面中1/3后缩者倾向于选择非拔牙正畸,而面下1/3长者倾向于拔牙正畸治疗。
术前正畸后,拔牙组N-Me、ANS-Me、∠SNMP、∠ANB、∠NAPg、∠SN-OP、Ns-Mes、Sn-Mes、∠Ns-Sn-Pgs高于非拔牙组,而L1-NB、U1-NA低于非拔牙组(P<0.05),与正畸治疗前相似,说明术前正畸中拔牙及非拔牙以牙性变化为主,拔牙对患者软硬组织变化有限。但拔牙组LL-E高于非拔牙组,而UL-E低于非拔牙组(P<0.05),提示拔牙能影响下唇突度,并使上唇回缩,而改善面下1/3侧貌,于调整覆、覆盖,使上下颌骨得到充分移动空间[10]。
本研究中,两组N-Me、ANS-Me、∠SNA、∠SNB、∠SN-MP、∠ANB、∠NAPg、OJ、OB、∠U1-NA、∠SN-OP、Ns-Mes、Sn-Mes、∠Ns-Sn-Pgs、UL-E差值比较,差异无统计学意义(P>0.05)。分析其原因可能与术前正畸均能通过调整牙齿位置而代偿上下颌骨间不协调,而拔牙与非拔牙正畸对相应的软硬组织具有调节作用,均具有较好的正畸效果有关[11-15]。拔牙组U1-NA差值低于非拔牙组,而L1-NB、∠L1-NB、LL-E差值高于非拔牙组(P<0.05),说明拔牙能有效降低面下1/3长者下唇突度,使下前牙去代偿,反覆盖加大,下前牙长轴直立更明显,而为正颌手术提供充分移动上下颌骨的条件[16]。然而,有学者指出,拔牙正畸所需时间较长,且部分患者牙周状况不佳,拔牙后较大范围的正畸牙移动可加速牙槽骨吸收[19]。故对于拔牙与非拔牙术前正畸,临床还需根据患者个体情况,选择合适的正畸方式。

