川崎病冠状动脉病变患儿急性期心脏炎的风险及临床特征
黄宏琳,林淑斌,袁 丽
川崎病(Kawasaki disease,KD)是儿童后天获得性心脏病的主要原因,以全身血管炎性反应为主要症状,常引起冠状动脉炎、冠状动脉瘤等冠状动脉并发症[1]。目前对川崎病冠状动脉病变的研究已趋于成熟,已形成各种共识及临床处理意见[2-4],能够有效指导治疗疾病。但川崎病所致心脏炎症的发生率也较高[5],而针对川崎病所致心脏炎症病变的研究却相对缺乏,同时急性期患儿全身反应较重,心脏炎症的表现并不突出,容易漏诊导致严重后果。明确心脏炎患儿临床特征,有助于解决上述问题。基于此,本研究拟重点观察川崎病患儿心脏炎发生情况,并探讨冠状动脉病变伴或不伴心脏炎患儿临床特征的差异,现报道如下。
1 资料与方法
1.1 临床资料 纳入2015年1月—2018年6月于厦门市儿童医院确诊的317例川崎病患儿为研究对象。诊断标准:①参考川崎病专题讨论会建议的标准[6]确诊川崎病;②参考《川崎病冠状动脉病变的临床处理建议》[4]确诊冠状动脉病变,其中超声诊断方案需采用标准化的Z值界定冠状动脉内径的变化:Z值<2.5为无扩张(no dilatation of coronary artery,ND)、Z值2.5~<5.0为小冠状动脉瘤(small CAAs,SCAAs)、Z值5.0~<10.0为大冠状动脉瘤(large CAAs,LCAAs)和Z值≥10.0为巨大冠状动脉瘤(giant CAAs,GCAAs);③心脏炎包括二尖瓣反流、心包积液。纳入标准:①明确诊断为川崎病;②临床诊断资料完整;③年龄≤10岁;④入院前未接受针对川崎病及心脏疾病的治疗;⑤签署知情同意书。排除标准:①具备临床感染症状和体征;②并发恶性肿瘤及自身免疫疾病;③既往有川崎病史。入组患儿中,男178例,女139例;年龄1~10(3.82±1.35)岁。患儿家属对本研究完全知情,并签署知情同意书,本研究通过医学委员会审核。
1.2 方法 收集患儿基本资料(姓名、性别、年龄)、住院期间心脏体征(心音低钝、心前区杂音、心律不齐及心脏扩大等)、心脏酶谱[肌酸激酶(CK)、肌酸激酶同工酶(CK-MB)、乳酸脱氢酶(LDH)、天门冬氨酸氨基转移酶(AST)、α-羟丁酸脱氢酶(α-HBDH)、心肌肌钙蛋白I(cTnI)]、常规心电图、超声心电图资料。常规心电图及超声心电图主要检测心脏炎表现,包括二尖瓣反流、心包积液。按是否发生冠状动脉病变,将患儿划分为冠状动脉病变组和无冠状动脉病变组,对比两组心脏炎发生率;进一步将冠状动脉病变患儿划分为伴急性期心脏炎和不伴急性期心脏炎患儿,对比两组心脏体征、实验室检测指标。

2 结 果
2.1 冠状动脉病变组与非冠状动脉病变组一般资料及急性期心脏炎风险对比 317例患儿中68例出现冠状动脉病变,249例无冠状动脉病变,两组患儿性别、年龄对比差异无统计学意义(P>0.05);冠状动脉病变患儿急性期心脏炎发生率明显高于非冠状动脉病变患儿,差异有统计学意义(P<0.05)。详见表1。冠状动脉病变组12例急性期心脏炎包括二尖瓣反流9例、心包积液3例;无冠状动脉病变组19例急性期心脏炎包括二尖瓣反流15例、心包积液4例。

表1 冠状动脉病变组与无冠状动脉病变组一般资料及急性期心脏炎发生率比较
2.2 冠状动脉病变伴急性期心脏炎与不伴急性期心脏炎病人心脏体征比较 两组心脏体征发生率对比,差异无统计学意义(P>0.05)。详见表2。
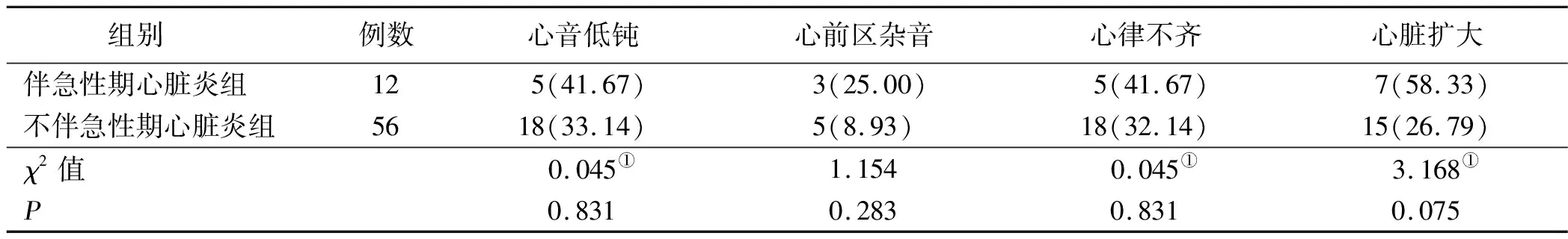
表2 冠状动脉病变伴急性期心脏炎与不伴急性期心脏炎病人心脏体征比较 单位:例(%)
2.3 冠状动脉病变伴急性期心脏炎与不伴急性期心脏炎病人实验室检测指标比较 冠状动脉病变伴急性期心脏炎患儿CK、CK-MB、LDH、AST、α-HBDH、cTnI水平均明显高于不伴急性期心脏炎患儿,差异有统计学意义(P<0.05)。详见表3。

表3 冠状动脉病变伴急性期心脏炎与不伴急性期心脏炎病人实验室检测指标比较[M(Q25,Q75)]
3 讨 论
川崎病血管炎症易累及冠状动脉,导致冠状动脉扩张、冠状动脉瘤及冠状动脉血栓等并发症,此类冠状动脉损伤发生率为20%~25%[7-8]。目前,国内外关于川崎病心脏受累的研究大多关注于冠状动脉病变,但心脏炎症,特别是急性期心脏炎症的发生率也较高,心脏、心内膜及心包均可受累,重者可导致心力衰竭,本研究共纳入317例患儿,其中31例发生心脏炎,占9.78%。杜莉等[9]报道显示,川崎病患儿心脏结构改变者占2.4%~11.3%,心包积液者占4.6%~11.3%;乌克兰一项报道提示川崎病患儿心包炎发生率为20%,二尖瓣反流发生率为10%,主动脉瓣反流发生率为6.67%[10]。上述研究结果均提示川崎病患儿有较高的心脏受累风险,早期确诊并开展针对性干预,有助于减少并发症、后遗症,从而改善患儿预后。
本研究显示,伴冠状动脉病变患儿具有更高的心脏炎风险,可能是因为冠状动脉病变处炎症细胞浸润至心脏间质,可增加心脏炎风险。此类浸润导致间质纤维化,会增加心脏炎后遗症或心脏缺血后遗症风险,需要积极控制。但本研究显示,冠状动脉病变伴或不伴心脏炎患儿心脏体征相似,这可能会影响心脏炎早诊早治效果。本研究显示冠状动脉病变伴心脏炎患儿心音低钝、心前区杂音、心律不齐、心脏扩大等发生率仅略高于不伴心脏炎患儿,可能是因为心脏炎主要是炎症性病变,炎性因子可引起冠状动脉痉挛,导致心脏缺血且炎性因子还可导致全心功能改变,形成心前区杂音等症状[11]。但上述差异并不明显,主要因为冠状动脉病变影响心脏血供,也会导致此类症状。心脏炎释放炎性因子,可导致炎症性疼痛[12],因此,胸痛发生率可能更高或程度更重,从临床症状上可能有助于区分伴或不伴急性期心脏炎者,但本研究纳入对象均为小儿,可能难以有效做出上述主诉,提示仅依靠临床症状及体征难以有效鉴别是否发生急性期心脏炎。
心肌酶谱及cTnI是及时发现急性期心脏炎的重要指标,本研究发现冠状动脉伴心脏炎患儿上述指标均明显高于无心脏炎患儿,主要是因为上述指标对心脏损伤均较敏感,在出现心脏损伤后均迅速上升[13-14]。通过影像学诊断也能够迅速发现心脏炎症,心脏炎患儿主要表现为二尖瓣反流、心包积液等,而不伴心脏炎患儿几乎无上述表现。这与成人冠状动脉病变者有明显的不同:成人冠状动脉病变病人影像学表现与心脏炎病人相似性较高。这可能是因为小儿川崎病所致的冠状动脉损伤尚未严重影响心脏的正常生长发育,及时纠正后不会导致心脏炎相关表现。
综上所述,川崎病患儿急性期心脏炎风险较高,伴冠状动脉病变患儿急性期心脏炎风险高于不伴冠状动脉病变患儿;冠状动脉病变伴急性期心脏炎患儿心肌酶谱指标及cTnI水平明显升高。但本研究川崎病伴冠状动脉病变患儿样本量较少,结论可能存在偏倚,需要后续研究补充。

