剖宫产术后再次妊娠阴道试产的妊娠结局及安全性
代淑华,万敏,邵耘,顾芳
近年来,随着我国生育政策的变化及高剖宫产率,瘢痕子宫妊娠人数明显增多[1]。相关研究表明,在我国,每年近有46.2% 的孕妇进行剖宫产[2]。其中,以瘢痕子宫为指征的剖宫产构成比显著升高[3]。重复剖宫产术不但导致居高不下的剖宫产率,同时也造成近远期严重并发症,如产后出血、损伤周围器官、切口愈合不良、晚期产后出血、子宫憩室、切口妊娠、凶险性前置胎盘、切除子宫等。选择阴道试产有子宫破裂、新生儿窒息等风险[4]。因此,对于剖宫产术后再次妊娠的产妇来说,选择合理的分娩方式对降低剖宫产率及减少母婴并发症具有重要意义。本文回顾性分析2018年1月—2020年3月我院住院分娩的630例单次剖宫产术后再次妊娠产妇的临床资料。探讨剖宫产术后再次妊娠阴道试产的妊娠结局及安全性。
1 资料与方法
1.1 一般资料 选取2018年1月—2020年3月在我院规范产检并分娩的剖宫产术后再次妊娠产妇2 760例,符合TOLAC标准1 104例。选择阴道试产(TOLAC组)孕妇共有210例,按1∶2比例在剩余的894例ERCS病例中随机(应用excel随机数)选取420例产妇作为对照组(ERCS组)。TOLAC组:年龄22~40(29.91±3.85)岁;孕周:35+5~41+1(39.30±1.40)周;与前次妊娠间隔:2~12(5.46±2.40)年;ERCS组:年龄21~40(29.98±3.81)岁;孕周37+2~41+2(38.00±2.60)周,与前次妊娠间隔2~13(5.51±2.51)年。
1.2 纳入及排除标准 纳入标准:(1)此次妊娠为单活胎,孕周≥28周,无阴道分娩禁忌证,无新的剖宫产指征;(2)既往为单次子宫下段横切口且术后子宫无其他手术史;(3)前次剖宫产与本次妊娠间隔大于2年;(4)前次剖宫产子宫无撕裂性损伤、切口愈合不良、子宫破裂史;(5)不存在严重妊娠相关合并症,产科常规超声检查提示子宫瘢痕处肌层连续,厚度>3 mm;(6)患者已知相关风险,自愿行阴道分娩,签署知情同意书。医院具备相应急救能力和相关的设备。排除标准:(1)前次剖宫产采用古典式剖宫产切口或倒T形切口或切口有延裂;(2)子宫破裂史、切口不良愈合史;(3)≥2次剖宫产史;(4)多胎妊娠;(5)胎位异常;(6)存在妊娠严重合并症;(7)存在精神病史。
1.3 方法 查阅病例资料,详细记录产妇及新生儿临床资料,包括:(1)产妇一般情况:年龄、阴道分娩史、与前次妊娠间隔。(2)产妇妊娠结局:分娩孕周,是否引产及方式、分娩方式、产后24 h出血量(容积和称重法)、产妇输血情况、是否子宫破裂、产妇住院时间、住院费用等。(3)新生儿结局:新生儿体重、1 min Apgar评分(≤7分为新生儿窒息)、羊水污染、是否入住新生儿重症监护室、并发症情况等。TOLAC组:对具有阴道试产指征的孕妇,入院后完善检查,包括血尿常规、凝血功能、血生化指标、产科彩超、心电图等,了解产妇情况、胎儿、胎盘、羊水、子宫下段肌层连续情况,提前备血、做好术前准备。询问病史,结合相关检查,科学、综合评估。分娩前及分娩过程中对产妇进行心理疏导、安慰,缓解其焦虑、紧张情绪。在试产过程中监测孕妇各项生命体征,密切关注胎心变化情况,通过定时内诊了解胎先露、宫颈扩张情况。如出现胎心监护异常、子宫收缩异常增强、肉眼血尿、下腹持续疼痛或压痛明显、腹型异常、阴道出血等情况,立即对产妇进行检查、评估,若存在先兆子宫破裂、子宫破裂、胎儿窘迫等情况,立即进行剖宫产术。产后2 h产房内监测生命体征,促宫缩,观察并记录产后出血情况。完善分娩记录及记录产后情况。ERCS组:入院后完善检查(同观察组),备血。告知患者及家属剖宫产风险并签署知情同意书。麻醉方式选择腰硬联合麻醉。手术逐层进腹(若有粘连,逐步分离粘连组织,充分止血),弧形剪开反折腹膜,下推膀胱,将子宫肌层作一小切口,吸羊水,向两侧横行剪开到足够娩出胎儿长度,娩出胎儿,艾丽斯钳夹子宫切口上缘、两侧角部,下缘,宫体注射缩宫素20 IU,静脉滴注20 IU,卡孕栓2枚舌下含化,娩出胎盘后纱布清理宫腔,1~0可吸收线连续缝合子宫全层。探查双侧附件、腹腔无异常后清点器械、纱布,逐层关腹。术后补液、促宫缩、监测生命体征、记录阴道出血量等。
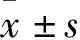
2 结果
2.1 研究对象基本情况 在符合TOLAC纳入标准的1 104例孕妇中,共有210例孕妇选择阴道试产,TOLAC 率为19%,其中有157例试产成功,VBAC率75%,53例试产失败。见表1。
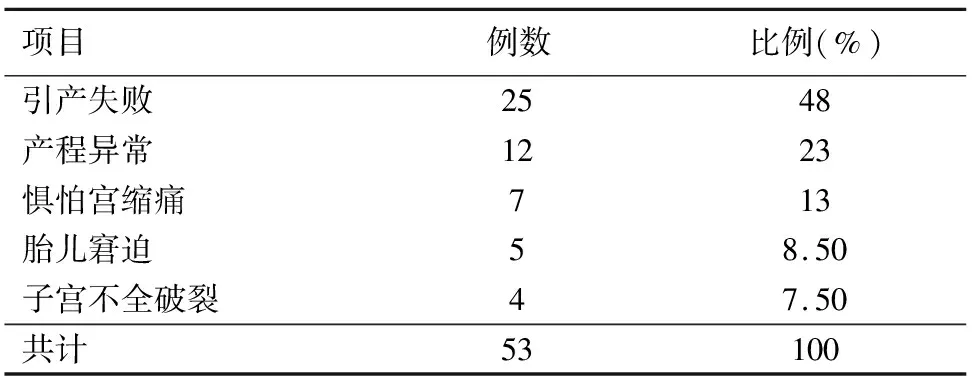
表1 TOLAC失败原因
2.2 2组孕妇一般临床资料比较 2组孕妇在年龄、与前次妊娠间隔、体重指数(孕前、分娩前)、既往阴道分娩史方面比较,差异无统计学意义(P>0.05)。与ERCS组比较,TOLAC组孕妇孕周长,差异有统计学意义(P<0.05)。见表2。

表2 2组孕妇一般临床资料比较
2.3 2组孕妇妊娠结局及并发症比较 与ERCS组比较,TOLAC组住院时间短、住院费用少、产时产后24 h内出血量少,差异有统计学意义(P<0.05)。2组产妇并发症发生情况比较差异无统计学意义(P>0.05)。2组产妇均无子宫切除。见表3。

表3 2组产妇妊娠结局及并发症比较例(%)]
2.4 2组围产儿结局比较 与ERCS组相比较,TOLAC新生儿体质量低,差异有统计学意义(P<0.05)。2组新生儿并发症发生率比较差异无统计学意义(P>0.05)。2组均无围产儿死亡发生。见表4。

表4 2组围产儿结局比较例(%)]
3 讨论
剖宫产术因具有相对安全性及技术成熟性的特点,成为解决难产及降低高危孕产妇并发症、挽救围产儿生命首选的终止妊娠方式。近年来,随着我国生育政策的变化及高剖宫产率,瘢痕子宫妊娠人数明显增多[1]。瘢痕子宫患者再次妊娠后分娩方式的选择仍是令临床工作者感到棘手的问题[5]。选择重复剖宫产,特别是多次剖宫产术,手术损伤的风险大,前置胎盘、胎盘植入、产后出血、输血及子宫切除的风险明显升高[6]。经阴道分娩有子宫破裂风险,目前临床上更倾向于选择再次剖宫产术终止妊娠[7]。因此,选择合理的分娩方式,保障母婴安全,提高分娩质量,临床意义非凡。
TOLAC和ERCS是剖宫产后妊娠孕妇2种基本分娩方式,不同地区影响分娩决策的因素、不同医疗机构 TOLAC 实施经验及对母儿结局的预期有较大差异[8]。韩肖燕等[9]研究显示近年来其所在医院TOLAC率呈逐年下降趋势,总 TOLAC 率为38.62%。本资料TOLAC 率为19%,明显低于上述研究结果,其可能与于本地区医疗水平、孕妇受教育程度低于上述地区、产前宣教不足等原因有关。现阶段有相关研究认为剖宫产术后再次妊娠经阴道分娩实际成功率在60%~80%内[10]。本资料VBAC率75%与上述相关研究结果相吻合。提高TOLAC 成功率的方法首先考虑的即为解决导致TOLAC失败的原因。本资料TOLAC失败率为25%,在导致TOLAC失败的原因中引产失败、产程异常、惧怕宫缩痛而中转再次剖宫产术是位列前三的原因,占本资料中TOLAC失败的原因的84%,其中引产失败率更是达到48%,而本院主要引产方法为静点缩宫素,其原因在于,瘢痕子宫再次妊娠具有特殊性,引产方法选择不当,子宫破裂风险加大,选择引产方法较为谨慎和单一。因此,对于该类孕妇而言,如果能够探索出更加有效的引产方法,可以有效提高VBAC率。影响VBAC率原因众多,大致可分为以下几点:(1)是否有阴道分娩史。研究表明[11],有阴道分娩史孕妇试产成功率比无分娩史孕妇提升9倍。另有研究发现,既往有1次或多次自然分娩史是VBAC的较强预测因素,此类孕妇的VBAC 率高85%~90%[12]。(2)2次妊娠间隔时间。阴道试产时发生子宫破裂,与两次妊娠的间隔时间紧密相关。虽然在我国国内关于这些情况没有一致的标准,然而,术后子宫恢复最佳状态需要2~3 年,这也成为再次妊娠阴道分娩的最佳时间段[13]。(3)年龄因素。瘢痕子宫者再次妊娠的分娩,与其年龄存在一定程度的关联,有研究[13]报道,孕妇每增长5岁,试产失败的发生几率会越来越大。(4)孕周、新生儿体重。有文献[14]报道,阴道试产成功率的高低,跟产妇的孕周、新生儿的体重呈负相关性,孕周越小,成功几率越大。胎儿体重过重可导致胎位异常和胎头下降停滞而增加中转剖宫产率[15]。(5)孕妇体质量指数。有报道称[16],体质量指数偏大的孕妇,阴道试产成功率更低。(6)超声检查结果。对于TOLAC,目前没有统一的子宫下段厚度(lower uterine segment,LUS)参考标准。但相关研究证实[17-18],应用超声测量LUS预测子宫瘢痕破裂具有重要意义。Kok 等[19]提出,瘢痕子宫LUS为0.6~2.0 mm时是预测发生子宫破裂风险较好的阳性预测指标。段涛等[20]研究显示,对于刚开展瘢痕子宫阴道分娩的医疗单位仍推荐3 mm作为参考。
本资料2组在分娩孕周方面相比较,TOLAC组较ERCS组孕妇孕周长,其原因在于TOLAC组无引产指征时需等待自然临产或待有引产指征时促宫颈成熟需要一定过程,而ERCS组多在妊娠39周后选择择日剖宫产术。TOLAC组较ERCS组在住院时间、住院费用、产后出血量方面明显有优势,2组在产妇并发症及新生儿并发症方面差异无统计学意义,说明对于有试产指征的孕妇可以给予试产机会。TOLAC组比ERCS新生儿体质量低,这与严格把握阴道试产指征、产妇对试产风险的规避有关。
综上所述,对于有阴道试产指征的剖宫产术后再次妊娠的孕妇,产前经过科学、综合、个体化的评估,产程中密切的监测,经阴道分娩是相对安全、可行的。提高VBAC率对降低剖宫产率、规避手术风险、减少母婴不良妊娠结局,意义重大。

