小儿麻醉诱导期间三种面罩通气模式对气道峰压和胃进气的影响
何莹,陈慧,周坤鹏,张月英
徐州医科大学附属医院,江苏徐州 221000
面罩通气是全麻诱导的常规程序,用于维持正常的肺泡通气和动脉氧合。面罩通气期间极易发生胃进气,胃进气可能会引起反流误吸、通气障碍,严重的可能引起血流动力学不稳定[1]。胃进气的发生与气道峰压密切相关,当气道峰压超过食管下括约肌压力时,气体就可能进入胃。儿童食管下段括约肌发育不成熟,控制能力差,食管下括约肌张力低于成年人,更易发生胃进气。因此,在小儿麻醉面罩通气过程中,降低气道峰压、减少胃进气的发生显得尤为重要。手动控制通气方便简洁,是麻醉诱导期间面罩通气的最常见模式,在临床应用非常广泛。但其潮气量、呼吸频率、气道压力等呼吸参数的变化多与操作者的经验相关。Goebel等[2]比较了小儿麻醉诱导面罩通气时采用压力控制通气以及手动控制通气的气道峰压,发现压力控制通气时的气道峰压显著低于手动控制通气。但是,压力控制通气在肺顺应性降低或气道阻力增高时往往不能保证最低潮气量,在临床实践中可能需要调节吸气压力以提供合适的潮气量。有研究[3]表明,压力控制容量保证通气模式通气过程中会持续测定肺顺应性,将气道压力控制在最低水平并保证足够的潮气量。本研究比较了小儿麻醉诱导期间手动控制通气、压力控制通气和压力控制容量保证通气对气道峰压和胃进气的影响,寻求最佳的小儿面罩通气模式。
1 资料与方法
1.1 临床资料 选择2019年4~7月择期于本院行扁桃体腺样体切除术的患儿90例,年龄2~12岁,ASA分级Ⅰ级。在获得患儿父母或者法定监护人的书面知情同意后,该患儿参加本试验。排除标准:BMI>30 kg/m2;存在误吸风险增加(定义为存在胃食管反流病或禁饮<2 h,或禁食<6 h);入室及吸入诱导过程中,依从性较差的患儿。将患儿按随机数字表法分为手动控制通气组(M组)、压力控制通气组(P组)、压力控制容量保证通气组(G组),各30例。三组各有1例患儿因为依从性较差被剔除。M组男20例、女9例,年龄(5.7±2.5)岁,身高(116.8±17.2)cm,体质量20(16.8~26.8)kg,BMI 16.0(15.1~17.9)kg/m2;P组男19例、女10例,年龄(6.6±2.5)岁,身高(123.9±17.2)cm,体质量24(19.5~32.0)kg,BMI 16.7(14.4~20.1)kg/m2;G组男17例、女12例,年龄(5.5±2.5)岁,身高(116.4±17.8)cm,体质量22(12.0~27.8)kg,BMI 16.6(14.9~19.2)kg/m2。三组上述一般资料比较差异无统计学意义。
1.2 麻醉诱导期间三种面罩通气方法 患儿入室前至少15 min,常规予以右美托咪定2 μg/kg滴鼻。患儿入室后选择大小合适的面罩,七氟烷吸入诱导,待患儿睫毛反射消失后开放静脉通路,超声测量患儿胃窦区面积。静脉注射芬太尼1 μg/kg、长托宁0.01 mg/kg、依托咪酯0.3 mg/kg、顺势阿曲库铵0.2 mg/kg,待患儿自主呼吸消失后,按照分组面罩通气180 s。本研究中采用MindrayA7麻醉机行机械通气。M组:面罩通气时,由一位经验丰富(3年及以上工作经验)的麻醉医生双手托下颌,另一位麻醉医生手动挤压储气囊。该组中使用节拍器控制呼吸频率和吸呼比。P组:面罩通气时,双手托下颌,呼吸机设置为压力控制通气模式。G组:面罩通气时,双手托下颌,呼吸机设置为压力控制容量保证通气模式。以上分组中,氧流量设置在2 L/min,潮气量为6~8 mL/kg,呼吸频率根据患者年龄设定为14~18次/min,吸气与呼气比为1∶2。在整个面罩通气期间,应用超声监测胃进气的情况,并在面罩通气结束后再次测量胃窦区面积。
1.3 观察指标 ①记录患儿自主呼吸消失后60 s(T1)、120 s(T2)、180 s(T3)时心率、脉搏氧饱和度和呼吸参数(气道峰压、平均气道压、吸气潮气量、呼气潮气量、呼吸频率、肺动态顺应性、呼出气氧浓度)。②在患儿面罩通气开始前和面罩通气结束后测量胃窦区面积,并在面罩通气过程中实时超声监测胃进气情况。超声检查由有胃超声经验的麻醉医师独立完成。胃窦区面积的测量[4]:患儿取仰卧位,肝左叶、肠系膜上动脉和腹主动脉作为解剖标志,确定矢状面中胃窦的纵向(D1)和前后(D2)直径。测量胃窦的两个正交直径(D1和D2)。胃窦区面积=π×D1×D2/4。面罩通气结束后,胃进气量较多的患儿,予以胃管吸引后再行气管插管。③观察患儿围术期恶心呕吐发生情况。

注:A为面罩通气前胃部超声;B出现胃进气后的胃部超声。
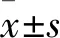
2 结果
2.1 三组呼吸参数比较 见表1。

表1 三组不同时点呼吸参数比较
2.2 三组胃窦区面积、胃进气情况比较 G组1例患儿通气前胃窦区显像不清,计算胃进气情况时被排除在外。M组1例患儿术后胃进气量较多,予以胃管吸引,测量胃窦区面积时被排除。M组胃进气发生率(44.8%)大于P组(10.3%)和G组(10.7%),P均<0.05。M、P、G组面罩通气前胃窦区面积分别为(2.0±0.7)、(2.0±0.7)、(2.0±0.8)cm2,面罩通气后胃窦区面积分别为(2.5±0.8)、(2.1±0.7)、(2.0±0.7)cm2,M组面罩通气后胃窦区面积大于P、G组(P均<0.05)。
2.3 三组围术期恶心呕吐情况比较 三组麻醉手术期间均未出现反流误吸情况。M、P、G组术后恶心呕吐发生率分别为20%、20%和28%,三组比较差异无统计学意义。
3 讨论
小儿麻醉诱导期间面罩通气具有挑战性,诱导过程中患儿不合作或无意识的体动、咳嗽、打嗝等均有可能阻碍面罩通气,并易导致胃进气。面罩通气期间的胃进气可能会导致返流误吸,并且该风险随着气道压力的增加而增加[5~7]。一直以来,手动控制通气是临床实践中面罩通气的常用模式,但是在既往研究[2,8,9]中,在相同潮气量时,与手动控制通气相比,压力控制通气时的气道峰压更低,与本研究结果一致。压力控制通气被推荐用于降低胃进气的发生率,但是压力控制通气潮气量的大小主要取决于患儿的肺部顺应性,在患儿肺部顺应性发生变化时,可能导致通气不足或者过度通气[10]。因此在使用过程中,可能需要不断调节吸气压力以提供合适的潮气量,增加临床工作负担。虽然本研究结果显示压力控制通气和压力控制容量保证通气较手动控制通气有较低的气道峰压,但压力控制通气在麻醉诱导期的使用没有明显的优势。压力控制容量保证通气结合了压力控制通气和容量控制通气的特点,通气过程中会持续测定肺顺应性,自动调整气道峰压,保证潮气量。麻醉维持阶段,在肺顺应性较低的患者(如腹腔镜手术、胸科手术、减重手术、老年患者)中,与压力控制通气和容量控制通气相比,压力控制容量保证通气模式能降低气道压力,改善动脉氧合。本研究中,压力控制容量保证通气模式面罩通气时气道峰压低于手动控制面罩通气,能够更好的控制气道压力。
胃进气的监测可以采用超声监测或者腹部听诊法监测。既往研究[11]中,超声监测胃进气的敏感性为93%,特异性为97%;而听诊法[12]监测胃进气的敏感性为91%,特异性为79%,还可能会受到正常胃蠕动声的干扰。另外,胃超声监测技术也较为简单,近年来,一项研究表明,经过适当的训练,麻醉医师在大约进行33次胃超声检查后,便可达到95%的成功率[13]。故本研究中采用超声监测胃进气的发生,发现M组、P组、G组胃进气发生率分别为44.8%、10.3%、10.7%。在先前的一项比较儿童手动控制通气和压力控制通气胃进气发生率的研究[14]中,压力控制通气的胃进气发生率为12%,手动控制通气者胃进气发生率为48%,高于本研究结果,这可能与本研究中所有分组均采用双手托下颌有关。本研究中所有分组均采用双手托下颌且各分组间漏气率差异无统计学意义。虽然临床实践中麻醉诱导期间手动控制通气时,较多采用单手托下颌,但是既往研究表明,双手托下颌时通气不足的发生率远低于单手法托下颌[15]。胃进气的发生可能会导致围术期呕吐误吸及术后恶心呕吐。M组、P组、G组术后恶心呕吐发生率分别为20%、20%、28%,三组比较差异无统计学意义,这可能与面罩通气期间胃进气量较少(从胃窦部面积可以发现)以及手术类型有关,术后恶心呕吐是扁桃体腺样体切除术患儿的常见术后并发症[16]。
在本研究中,压力控制通气模式和压力控制容量保证通气模式均提供了足够的通气,且胃进气发生率低于手动控制通气,为小儿诱导期面罩通气模式的选择提供了试验依据。但有研究[17]表明,小儿麻醉医生在麻醉期间通过手动控制通气识别60%~80%的呼吸道梗阻,其主要与小儿麻醉医生的工作经验以及新鲜气流量有关。在患者出现呼吸道梗阻或者其他紧急情况下,手动控制通气仍是麻醉临床实践的重要技能,过于依赖机械通气可能会导致这一技能的丧失。
本研究仍存在以下局限性:使用了非去极化肌松药顺势阿曲库铵,在患儿自主呼吸消失后进行面罩通气,没有进行肌松监测;由同一位麻醉医生监测胃进气情况并测量胃窦区面积,最好是由两位互不知情的麻醉医生进行测量。
综上所述,在使用肌松药的患儿面罩通气过程中,相对于手动控制通气,选择压力控制通气或者压力控制容量保证通气模式能降低气道峰压并减少胃进气的发生。

