空腹血糖升高的妊娠期糖尿病孕妇时间-血糖曲线下面积与妊娠结局的关系
刘继群,董晨,简洁英
深圳市龙岗区第二人民医院产科,广东 深圳 518000
妊娠期糖尿病(gestational diabetes mellitus,GDM)的发病率近年在全球范围内逐步上升,根据世界卫生组织(WHO)2013 颁布的《妊娠期高血糖诊断与分类标准》,我国的发病率为17.5%[1]。近年来,通过对GDM 孕妇的规范诊疗和孕期血糖的严格控制,孕产妇和新生儿并发症已明显改善,但宫内高血糖暴露仍会增加子代发生糖代谢异常的风险,GDM 仍是子代发生糖耐量受损的独立危险因素[2]。随着对该病发病机制的不断研究,人们认为大部分与胰岛素抵抗有关。有研究表明口服葡萄糖耐量试验(oral glucose tolerance test,OGTT)时间-血糖曲线下面积(area under the curve,AUC)是依据口服葡萄糖耐量的时相信息来量化总血糖升高的指标之一,可以用来预测妊娠结局及产后糖尿病的发生[3]。本研究旨在探讨空腹时间点血糖升高的妊娠期糖尿病孕妇时间-血糖曲线下面积与妊娠结局的相关性,旨在为进一步完善GDM 的管理提供依据。
1 资料与方法
1.1 一般资料 选取2015年1月至2018年12月在龙岗区第二人民医院产前检查并分娩,孕期规范诊治的450 例空腹血糖升高的GDM 孕妇及450 例健康孕妇进行研究。纳入标准:单胎,孕24~28 周行75 g OGTT试验,空腹血糖升高的孕妇。排除标准:糖尿病合并妊娠者、严重的心肺或肝肾功能受损、良性肿瘤、<28周分娩及多胎等。糖尿病诊断标准:采用2010年国际糖尿病与妊娠研究组(IADPSG)推荐的诊断标准,即孕24~28周行OGTT试验,空腹及服糖后1 h、2 h 的血糖正常值上界分别为5.1 mol/L、10.0 mol/L、8.5 mol/L。任何一点血糖值达到或超过上述标准即诊断为GDM。确诊糖尿病后给予饮食及运动建议,定期检查,对血糖控制不佳者予胰岛素治疗。GDM 孕妇平均年龄(29.67±1.47)岁,结束分娩平均孕龄(38.4±1.3)周。健康孕妇平均年龄(29.66±1.35)岁,结束分娩平均孕龄(39.5±1.2)周。GDM 组及健康组孕妇的年龄、分娩孕龄比较差异均无统计学意义(P>0.05),具有可比性。本研究以本院医学伦理委员会批准,所有孕妇均自愿签署知情同意书。
1.2 分组方法 根据近似梯形面积公式计算AUC约等于两个梯形面积相加,即AUC=空腹血糖/2+餐后1 h 血糖+餐后2 h 血糖/2(图1)。以OGTT 中3 个时间点诊断界值的AUC 16.80 mmol/(L·h)为界,将450 例GDM 孕妇分为253 例和197 例,两者AUC 的中位数分别为14.42 mmol/(L·h)和18.44 mmol/(L·h),考虑到临床实际应用的问题,选取整数14.50 mmol/(L·h)和18.50 mmol/(L·h)作为调整分位点。将900 例孕妇按OGTT-AUC 不同分为>14.50 mmol/(L·h)[>14.50 mmol/(L·h)组,383 例]及<14.50 mmol/(L·h)[<14.50 mmol/(L·h)组,517 例];将450 例GDM 孕妇 按OGTT-AUC 不 同 分 为 <14.50 mmol/(L·h) [<14.50 mmol/(L·h)组,128 例]、14.50~16.79 mmol/(L·h)[14.50~16.79 mmol/(L·h)组,125例]、16.80~18.49 mmol/(L·h)[16.80~18.49 mmol/(L·h)组,106例]、≥18.50 mmol/(L·h)[≥18.50 mmol/(L·h)组,91例]。
图1 口服葡萄糖耐量试验的时间-血糖曲线
1.3 观察指标 分析各组孕妇的新生儿出生体重、是否发生早产、剖宫产,妊娠期高血压疾病、胰岛素使用情况等妊娠不良结局,其中新生儿出生体质量大于该胎龄正常体质量第90 百分位者为大于胎龄儿(large for gestational age,LGA)。
1.4 统计学方法 采用SPSS23.0 统计学软件对数据进行处理,计量资料以均数±标准差(x-±s)表示,组间比较采用两独立样本t检验,多个样本的计数资料比较采用χ2检验,以P<0.05为差异有统计学意义。引入受试者工作特征(ROC)曲线,计算OGTT 曲线下面积对大于胎龄儿的预测值。
2 结果
2.1 GDM 及 非GDM 孕 妇 根 据OGTT-AUC 分组的不良妊娠结局比较 >14.50 mmol/(L·h)组孕妇的LGA、早产、妊娠期高血压疾病发生率明显高于<14.50 mmol/(L·h)组,差异均有统计学意义(P<0.05),见表1。

表1 GDM及非GDM孕妇根据OGTT-AUC分组的不良妊娠结局比较[例(%)]
2.2 GDM 孕妇按OGTT-AUC 分组的围产结局比较 四组GDM 孕妇随着AUC 数值的增多LGA 发生率呈逐步增多趋势,LGA发生率比较差异具有统计学意义(P<0.05),其中<14.50 mmol/(L·h)组与14.5~16.79 mmol/(L·h)组孕妇的LGA发生率比较差异无统计学意义(P>0.05),而<14.50 mmol/(L·h)组与16.8~18.49 mmol/(L·h)组、≥18.50 mmol/(L·h)组比较明显下降,差异有统计学意义(P<0.05);≥18.50 mmol/(L·h)组与16.8~18.49 mmol/(L·h)组比较差异无统计学意义(P>0.05),≥18.50 mmol/(L·h)组与14.5~16.79 mmol/(L·h)组比较LGA 发生率明显升高,差异有统计学意义(P<0.05);四组孕妇的早产儿及妊娠期高血压疾病发生率呈逐渐增加趋势,但组间比较差异无统计学意义(P>0.05);四组孕妇的剖宫产发生率比较差异无统计学意义(P>0.05);四组孕妇的胰岛素使用率随AUC增大逐渐增多,差异有统计学意义(P<0.05),见表2。
2.3 OGTT 曲线下面积对LGA 的预测值 ROC曲线下面积为0.621 (95%置信区间:0.518~0.724,P=0.042),提示OGTT 曲线下面积对LGA 的预测有一定临床意义,见图2。
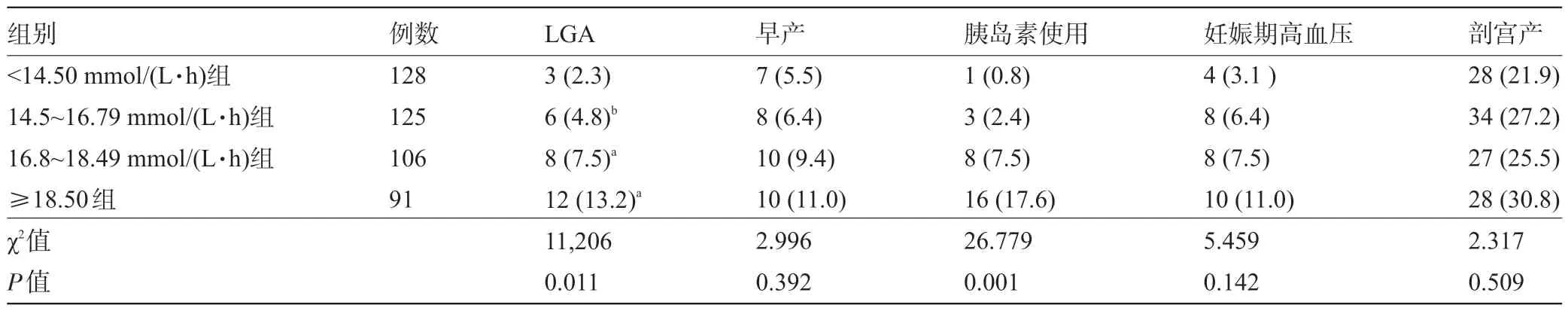
表2 GDM孕妇按OGTT-AUC分组的围产结局比较[例(%)]

图2 OGTT 曲线下面积对大于胎龄儿的预测值。
3 讨论
3.1 75 g OGTT 不同时间点血糖对妊娠的影响 大量研究表明,孕期高血糖与母儿不良妊娠结局高度相关。GDM 孕妇的妊娠结局具有异质性,王成书等[4]发现OGTT各项指标中随着异常血糖数目的增多,不良妊娠结局明显增加。分析可能与空腹血糖及服糖后血糖所对应的胰岛素释放原理不同有关,空腹血糖主要反映夜间胰岛素基础表达状态,餐后1 h 血糖的升高,则提示胰岛β细胞功能受损[5],OGTT不同时间点的不同血糖值可以作为β细胞的基础水平和储值状态的了解方式,而OGTT 异常数目越多则提示胰岛的基础状态及储值功能均受损严重,不良妊娠结局愈加增多。怀莹莹等[6]研究指出空腹血糖升高合并餐后1 h 或2 h 血糖异常者,不良妊娠结局明显增加。黄兆明等[7]认为孕期空腹血糖水平与巨大儿呈正相关,GDM孕妇空腹血糖每上升1 mmol/L,其巨大儿的风险升至5.191 倍。研究认为OGTT 的各种特征与不同的不良妊娠结局有关,空腹高血糖与巨大儿、大于胎龄儿和剖宫产明显相关,OGTT 2 h的高血糖更有可能导致早产[8]。结合OGTT的三个数值,采用时间-血糖曲线下面积可用于评估围产期不良结局的风险。
3.2 75 g OGTT 时间-血糖下面积与妊娠相关性 妊娠期间体内各激素水平的调控会造成生理性胰岛素抵抗状态,但只有少数孕妇发展成GDM,提示GDM孕妇除了生理性胰岛素抵抗可能额外有慢性胰岛素抵抗[9]。OGTT试验是一种葡萄糖负荷试验,口服葡萄糖后胰岛素高峰应在服糖后1 h,峰值为空腹胰岛素的5~10倍,2 h、3 h后达到空腹水平[10]。结合胰岛素分泌方式,单独测量某点的胰岛素水平不足以评估糖负荷后胰岛素的升高程度及峰值水平,而时间-血糖曲线下面积的测量可随着时间的推移对胰岛素水平的综合表达做出更好的评估[11],是被用来量化的OGTT 期 间 血 糖 的 总 升 高[12]。2014 年MORBIDUCCI等[13]发现AUC 可以很好的预测妊娠结局和远期糖尿病的发生风险,OGTT-AUC 峰值较高和峰值后下降较慢的孕妇,远期糖尿病发生风险更高。研究发现单纯空腹血糖异常的GDM 孕妇中OGTT-AUC<13 mmol/(L·h)为发生不良妊娠结局的保护因素[14]。而随着OGTT-AUC增加,GDM孕妇的巨大儿、早产和子痫前期的发生率逐渐增多[15]。与之不同的是,有学者等认为OGTT-AUC 中1 h 权值干扰较大,仅在排除其干扰因素后,时间-血糖曲线下面积值才能表达不同的糖代谢异常状况[16]。另有研究认为无论孕妇是否有糖尿病,AUC较高的孕妇发生不良妊娠结局的风险均较高,在AUC值相似的患者中,除了高血压疾病外,接受有效干预和管理的GDM 及非GDM 孕妇的妊娠结局相似[17]。目前国内外研究均同时研究三点血糖,考虑餐后1 h占权值过重,本研究侧重于空腹血糖,结合OGTT的三个值,采用了OGTT曲线下面积,即几何平均值,来评估孕妇高血糖的严重程度及不良围产期结局的风险。
本研究发现,无论是否妊娠期糖尿病,OGTT-AUC≥14.50 mmol/(L·h)孕妇其不良妊娠结局均明显高于AUC<14.50 mmol/(L·h),提示AUC可以做为衡量所有孕妇高血糖的一种测量方法,临床上应针对OGTT-AUC≥14.50 mmol/(L·h)的患者进行积极的管理;而GDM组中随着AUC的增加,早产、妊娠期高血压疾病、大于胎龄儿的发生率呈增加趋势,其中大于胎龄儿的发生率差异具有统计学意义。也就是说,AUC 对于预测孕妇不良妊娠结局的发生风险具有一定的临床意义
3.3 AUC-OGTT与新生儿体质量的相关性 2009年KIM 等[18]采用100 g OGTT 曲线下面积作为GDM的定量方法,发现大于胎龄儿的发生率随时间-曲线下面积的增大而增加,但其计算公式复杂,难以临床推广。陈晨等[19]研究认为OGTT-AUC 作为连续变量值,与新生儿出生体质量呈明显正相关,对大于胎龄儿有一定的预测效能。但上述研究通常包括OGTT的更多时相点的血糖观察。本文引用ROC 曲线提示OGTT-AUC对于大于胎龄儿有一定预测价值。
综上所述,在临床工作中,可根据孕妇的OGTT值计算AUC,对于偏高者,无论是否有糖尿病,均应尽早采取饮食、运动干预,尽可能减少不良妊娠结局的发生。OGTT 时间-血糖曲线下面积作为评价血糖水平的一项指标,对大于胎龄儿发生有很好的临床实用价值。临床上应根据OGTT-AUC 的不同对孕妇进行分层管理,针对性干预。

