新型冠状病毒肺炎疫情下入院后发热患者风险管理
晏晨阳,张红花,张圣宏,陆 巍,马 超,陈昕琳
(1.上海中医药大学附属龙华医院质量控制办公室,上海 200032;2.上海中医药大学附属龙华医院护理部,上海200032;3.上海中医药大学附属龙华医院医务处,上海 200032;4.上海中医药大学附属龙华医院院长办公室,上海 200032)
2019年“不明原因肺炎”病例出现,世卫组织将该病毒命名修订为COVID-19[1],疫情快速蔓延并于2020年1月中旬呈现暴发流行趋势[2]。2020年1月20日国家卫生健康委员会公告,将新冠病毒肺炎纳入乙类传染病,采取甲类传染病的预防、控制措施[3]。COVID-19具有传播方式多样且有不确定性、传播力强、速度快、流行范围广、预防和诊疗困难等特点[4]。国家卫生健康委员会《关于加强疫情期间医疗服务管理 满足群众基本就医需求的通知》[5]指出:在科学防控的基础上,疫情期间需加强日常医疗服务管理,满足群众基本就医需求。为了保证抗疫任务的圆满完成,同时保障医疗工作的有序开展,本院采用m-SHEL模型对入院患者进行风险管控并以此为依据制订精细化防控预案。
1 m-SHEL模型
SHEL模型最初应用于航空安全领域,2002年,日本学者Kawano对SHEL模型进行修正形成M—SHEL模型”,增加了“M-管理因素”并应用于海运、医学领域中。该模型将人员( L-Live ware)、硬件( H-Hardware)、软件( S-Software)、环境( E- Environment)及管理( M-Management)作为事故分析的 5 个平行要素,对多变、复杂系统的安全方面实施评价,为风险管理决策提供可靠的依据。
2 方 法
人是决策制度、建立程序、贯彻流程、操作执行等动作的发起者,人与m-SHEL 模型的五个组成部分相互作用、相互影响。m-SHEL模型的核心就是寻找以人(L)为核心的,各平行系统配合之间的问题。运用德尔菲( Delphi) 法进行基于m-SHEL模型的风险点识别。
2.1 基于 M-SHEL 模型的新冠疫情下入院患者风险识别
2.1.1 人与管理(L-M) 人与管理因素,主要包括高效的管理指挥系统、闭环管理机制和清晰明确的管理制度等。疫情之下的应急状态,医院面临严防新冠肺炎输入与原发疾病处置之间资源配置矛盾,如出现低效或内耗式的多头管理,尤其是管理制度上的漏洞与不闭环将会引起多米诺骨牌式的负面效应。
2.1.2 人与软件(L-S) 人与软件因素,主要包括收治流程、筛查流程、发热患者排查以及疑似患者转运流程等。新冠疫情下部分原有工作流程已调整,必须按照新的流程进行医疗诊治活动。医务人员与软件的不匹配会导致严重后果:如医务人员无法理解流程,违规收治,会有产生院内感染的巨大风险。
2.1.3 人与硬件(L-H) 人与硬件因素,主要集中在能否在医院病房中实现有效分区隔离。新冠病毒的传播存在封闭环境中长时间高浓度气溶胶暴露情况下经气溶胶传播的可能[6]。多种医疗操作易产生气溶胶,且医院内易感,高风险人群密集,如血透、晚期肿瘤及自身免疫疾病患者等。缺少有效硬件屏障易引起院内聚集性疫情风险。据武汉大学中南医院对该院138例新冠肺炎患者的临床特征统计分析,约有41%的患者被怀疑在医院内感染,29%的患者为医务人员[7]。
2.1.4 人与环境(L-E) 人与环境因素,主要为社会舆情、恐慌情绪和因就诊不便而加剧的医患矛盾,次生舆情的蔓延甚至会发酵为公共危机事件。疫情期间,医院聚集性疫情为医院感染预防和控制敲响警钟,位居涉及医院四大舆情之首[8]。如北京首都医科大学附属复兴医院发生院内聚集性病例,广受舆论关注。
2.1.5 人与人(L-L) 人与人因素,是医疗工作中最多发生的因素。因为人的因素贯穿医疗服务的全程。常见的表现形式有:人力不足、沟通不良,能力受限,心理次生障碍等。并且存在患者和工作人员均继发心理健康问题的风险。据报道新型冠状病毒肺炎确诊患者和隔离留观者感到焦虑/紧张人数最多, 分别为47.46%和64.29%[9],至少有62%的一线防控护理人员感觉多种不适等心理症状[10]。
2.2 新冠疫情下入院患者风险因素根据本院实际情况,采用德尔菲( Delphi) 法进行m-SHEL模型主导下的风险因素评定,五个平行要素共有13个风险点,合并同类项后共有11个风险点(表1)。
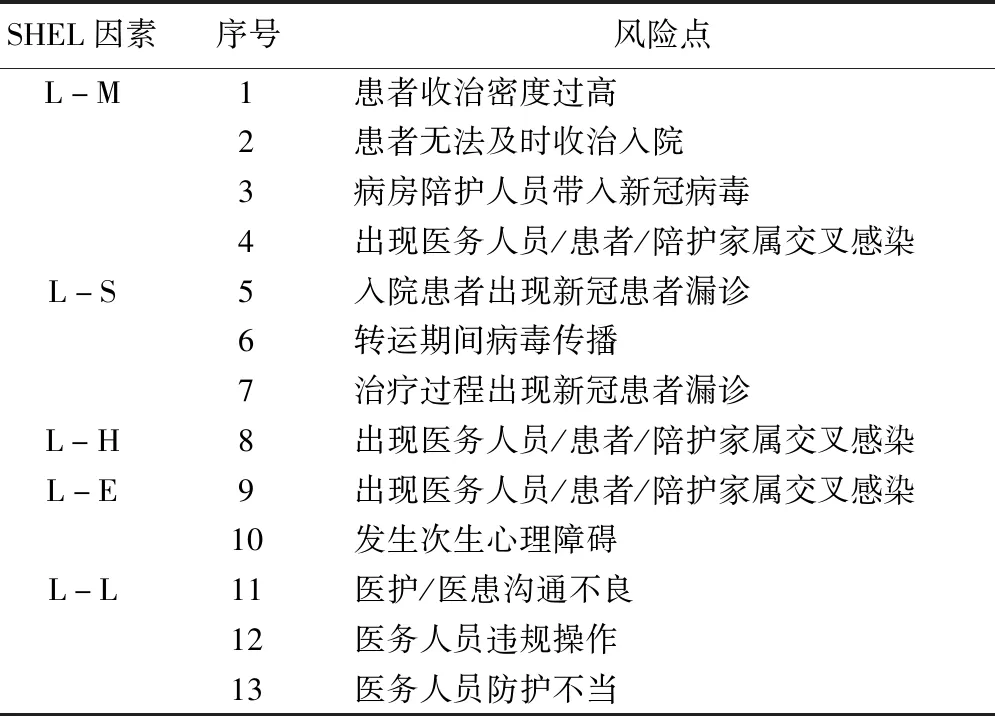
表1 疫情期间入院患者风险因素
3 风险防范举措
3.1 细化管理制度
3.1.1 实施院前评级 严格住院患者收治 一是严格筛查流程。对拟收治入院患者及家属进行体温筛查和流行病学排查,体温正常和流行病学排查无异常情况者纳入预入院患者清单,等候入院通知;二是启用疫情期间患者入院评估预案,对预入院患者的病情紧急程度、近14日患者外出情况、本次入院性质、既往本院住院病史等维度进行评估赋分,原则上9分以上患者方能开具入院通知单,收治入院。疫情期间拟收治入院患者评估项目及其分值见表2。

表2 疫情期间拟收治入院患者评估项目及其分值
3.1.2 固定患者陪护 控制病区人员密度 各病房间隔床位收治患者,病区严格落实24小时门禁管理;固定患者陪护人员,一名患者最多允许一名陪护人员;陪护人员进行手腕带管理,凭陪护专用手腕带出入医疗区;住院期间患者不允许请假离开医院,暂停探视,不串病房;医院为患者及陪护人员提供送餐服务,暂停外卖、外送等社会人员进入医院病区;尽可能降低病区人员密度,减少人员聚集。
3.1.3 加强医务人员及患者防护 医务人员着工作服、戴一次性工作帽、医用外科口罩、乳胶手套,严格执行手卫生,每天上岗前进行体温监测及登记,不得带病上岗。患者及陪护人员戴口罩,每天监测体温2次并登记。体温异常者及时上报并按规定路径进行排查。
3.2 构建“三联”工作机制细化入院后发热患者管理,构建联防联控联管的“三联”工作机制,落实住院患者发热预警-病因排查-医政查房-患者随访闭环管理。
3.2.1 建立发热预警机制 疫情期间暂将体温纳入医院临时危急值管理。体温异常将触发院内危急值上报、处置流程。住院发热患者信息每日“两报告三汇总”:各病区每日于8:30和14:30报告体温异常患者情况,医政平台汇总当日住院发热患者清单、当日住院发热新冠肺炎待排查患者清单和三日内发热患者随访清单等三张重点患者清单。
3.2.2 加强发热病因排查 规范疑似病例转运 发热危急值流程触发后,执行危急值诊治流程,经科室主任审定后记录于危急值病程录。若确定为原发疾病伴随症状、肿瘤热、手术热和药物热等非新冠病毒感染,则按其相应诊疗常规进行诊治;如不能排除新冠感染时,第一时间将患者转运至所在病区隔离病房,关闭病区空调,为患者佩戴医用外科口罩,从专用电梯至专用机房做CT检查,并报告医疗值班员启动院内专家组会诊流程,陪护人员转至限制病房隔离观察等待结果;根据院内专家组会诊意见,高度疑似病例从专用路线转运至感染科留观病房,排除感染者转移至限制病房直至治疗结束出院。
3.2.3 落实住院发热患者医政查房 医政管理人员网格化对发热患者实施医政查房,内容如下:一是核查发热患者有无落实单间隔离,患者呼吸道症状、CT检查结果、探视制度执行情况和患者发热初步考虑原因等要素;二是核查当日住院发热新冠肺炎待排查患者清单有无遗漏;三是核查发热患者的环境清洁和消毒方式、诊疗用品专用、护理专班、首诊医护人员防护等院感防控落实情况。
3.2.4 进行住院发热患者随访 根据三日内发热患者随访清单进行院内随访工作,主要随访内容为患者体温、患者呼吸道症状、患者CT检查情况、患者陪护体温,患者密切接触医务人员体温等,如72小时体温无改善需再次启动院内专家会诊。
3.3 调整病房布局病房结构已基本固定,采用因地制宜的方式,遵循下风位置、电梯就近、盲端优先和远离普通病房的原则,设置相对隔离区域。
3.3.1 设置过渡病房 新入院患者安置在过渡病房观察3天,观察期间如无发热伴呼吸道症状,再转入普通病房。
3.3.2 设置限制病房 限制病房主要用于新冠肺炎待排除患者陪护人员和待排除患者密切接触医务人员等待排查结果期间使用。
3.3.3 设置隔离病房 每病区至少预留一间单间病房作为隔离病房,主要用于本病区发热患者的单独治疗。
3.3.4 实施间隔收治 控制床位使用率,间隔病床收治患者。
3.3.5 空调与通风管理 采用关闭回风通路风阀、全开新风通路风阀的全新风运行模式,同时开启对应的排风系统;对空调系统及设备进行消毒;加强自然通风。
3.4 做好软环境管理 启动应急轮班机制普通病区医务人员实行A、B轮班制,即根据资历、能力均衡分为A、B两组,两组人员隔天轮流排班,两组人员尽量不直接见面或少见面,试行电子交接班,减少聚集,降低医务人员风险,确保高风险状态下如有个人感染时病区整体接诊能力不受影响。
3.5 培训与宣教
3.5.1 制订院内各级各类人员防护标准 按照国家规范要求,结合医院实际,科学评判各岗位工作人员常规工作中面临的暴露风险,统一制订医院内部各级各类人员常规工作的防护标准。
3.5.2 强化院内感染防护培训 通过医院线上教学平台、科室微信群等方式组织全院医务人员进行新冠肺炎相关知识培训;在医院OA办公平台将医院各级各类人员常规工作的防护标准和个人防护用品穿脱教学视频设置为悬浮窗,提醒医务人员学习观看;严格落实手卫生;对培训内容采用电话考核、视频考核、拟定场景考核等多维方式进行确认反馈,形成培训闭环。
4 讨论与建议
4.1 通过引入m-SHEL模型进行入院患者的风险管控 明确主要风险点并制订风险防范举措 有效解决患者序贯式就医与疫情防控之间的矛盾2020年2月1日至3月15日,本院共收治1 844名住院患者,共对435名患者进行发热排查、网格化医政查房和发热随访工作。经排查共有手术热22人,肿瘤热107人,疾病伴随性发热203人,肺部感染23人,间质性肺炎19人,原因不明发热61人;对61例原因不明发热住院患者进行院内专家组会诊,对13例高度疑似病例进行核酸检测并予以排除(本院共收治确诊病例3例,均由发热门诊路径收治)。2020年2月1日—3月15日,本院住院患者收治数为2019年同期的36%,但高龄患者比例、出院患者病种组合指数、三四级手术比例均远高于去年同期。基本实现不因疫情而延误安全、有效的治疗,同时杜绝新冠病毒院内感染的发生。
4.2 应急预案的制订应精细化、场景化 打造安全就医系统住院患者出现发热症状是正常的,尤其是术后或化疗后的患者[11]。新冠肺炎患者的明显症状之一是发热,作为一种新发传染病,由于民众对其认知暂时有限,客观上容易将住院发热患者与新冠病毒感染产生关联,这将引起一定的紧张甚至恐慌。这种恐慌将会影响医务人员的专业判断,进而影响患者正常诊疗的拖延。避免恐慌的有效解决方式是将院内应急预案细化、场景化。应急预案应包括但不限于:发热门诊人员配备、病区医务人员排班、医用防护用品分配、疑似患者会诊流程、正常患者的检查路线,高度疑似患者转运路线、密切接触的医务人员医学观察、诊疗单元的消毒措施和血透室、内镜室、手术室、耳鼻喉科、眼科等重点部门的应急处置流程等。
4.3 加强后疫情期间常态化风险管控目前我国国内疫情基本阻断,但国际疫情持续蔓延。特别是近期出现若干例国际输入病例相关的本土病例,内防扩散、外防输入的压力不断加大。医院应当及时进行风险再评估,根据疫情发展的新情况发现新的风险点并进行精细化管控,避免发生疫情反弹。

