改良下唇旁正中-颌下入路在上颌骨(次)全切除术中的应用
唐梦莹 罗道文 孙黎波 周航宇 吴双江 付光新 肖金刚 ,
1.西南医科大学附属口腔医院口腔颌面外科,泸州 646000;2.西南医科大学附属口腔医院口腔种植科,泸州 646000;3.西南医科大学附属医院口腔颌面外科,泸州 646000
上颌骨切除术经典手术入路为Weber-Fergusson切口,上唇正中全层切开,自鼻小柱下方向外绕过患侧鼻翼,沿鼻外侧向上至内眦下方向后沿眶下缘1.0 cm作横行切口[1]。该手术切口不仅可充分暴露病变区域,而且可以在直视下完整地切除上颌骨,但术后上唇、鼻面沟和下睑部会留下明显的瘢痕,并可能损伤内眦和鼻泪管,造成术后面部瘢痕影响美观以及引起下睑外翻、溢泪等并发症。为了避免术后并发症和减少面部瘢痕,学者对上颌骨手术切口进行了改进,先后提出了口内路径[2]、改良Weber-Fergusson将上唇切口设计至人中嵴[3]、采用结膜和后交叉切口与中面部脱套相结合的方法行单侧全上颌骨切除术[4]等,但仍然存在术区暴露不足、面部瘢痕等问题。为此,笔者对上颌骨(次)全切除术患者设计了改良下唇旁正中-颌下入路,以减少并发症,隐蔽瘢痕,改善术后面部外观,现介绍如下。
1 材料和方法
1.1 临床资料
2014年6月—2017年12月对需行上颌骨(次)全切除术者采用改良下唇旁正中-颌下入路,共施行手术11例,其中男7例,女4例;年龄29~65岁;上颌牙龈癌6例(T2N0M0期2例,T2N1M0期1例,T3N0M0期2例,T3N1M0期1例),腭部鳞癌2例(T1N0M0期),腭部黏液表皮样癌1例(T2N1M0期),上颌窦小圆细胞恶性肿瘤1例(T2N0M0期),上颌骨黏液瘤1例。
1.2 切口设计和手术
1)麻醉:常规经口腔气管内插管的全身麻醉。2)手术切口:自患侧下唇旁正中口角内侧0.5~1.0 cm处切开下唇唇红和部分口轮匝肌,沿唇红缘向下绕至颌下,在距下颌骨下缘下1.5~2.0 cm延伸经下颌角至颌后止于乳突前下方,依次切开皮肤、皮下脂肪层,并沿颈阔肌及表情肌表面向上翻瓣,不暴露面神经下颌缘支、下颊支、下牙槽神经、颏神经、腮腺导管等(图1、2)。口内切口从一侧下唇唇红的上限开始,向下延伸至下颌前庭沟,沿着下颌前庭沟及翼突下颌皱襞、上颌前庭沟依次切开,使口腔外切口与口腔内切口相连,保留患者口角,腭侧切口与Weber-Fergusson的切口类似。3)暴露和切除上颌骨病变:沿上颌骨骨面剥离,暴露上颌骨额突、颧突、眶下等与邻近骨的邻接部位,在乙状切迹内侧结扎、切断上颌动脉,分离切断翼内肌、翼外肌等肌肉的附着,暴露上颌骨及肿瘤,凿断各处连结,根据肿瘤侵犯的范围及肿瘤手术切除原则,将上颌骨及肿瘤完整切除(图3),必要时切除喙突或同期行颈淋巴结清扫术。术中注意保护面神经下颊支、颏神经、腮腺导管以及内眦部泪道系统等。4)处理创面。根据术区缺损情况,选用制备腓骨肌皮瓣结合钛网支架修复术区软硬组织缺损;或采用前臂游离皮瓣修复口内软组织缺损,或在创面上直接应用大腿内侧中厚皮片覆盖,碘仿纱条加压反包扎,关闭口内外伤口,后期应用赝复体修复。术后定期随访,对患者面形恢复、面神经及腮腺功能状态、眶区并发症等进行分析。

图1 改良下唇旁正中-颌下切口Fig 1 Modif i ed paramedian lower lip-submandibular incision

图2 颈阔肌及表情肌浅面翻瓣Fig 2 Turning fl ap on the surface of the platysma muscle and facial expression muscle
2 结果
11例患者中,8例行上颌骨全切除术,3例行上颌骨次全切除术;5例应用游离腓骨肌皮瓣结合钛网支架修复上颌骨缺损,3例行前臂游离皮瓣修复,3例应用大腿内侧中厚皮片碘仿纱条反包扎关闭创口。术后10~14 d,创口均一期愈合,游离皮瓣以及皮片全部存活。术后随访6~36个月,患者腭部恢复良好,上颌骨缺损区钛网支架稳固在位,未见松脱外露等并发症,下睑无水肿,无外翻,无溢泪,未见口角歪斜、张口受限、下唇麻木等并发症,面部下唇处可见瘢痕,颌下及颌后切口隐蔽,瘢痕不易发现,功能恢复良好。

图3 切除病变Fig 3 Resection of the lesions
典型病例:患者,男,23岁,左上颌骨黏液瘤(图4),全身麻醉下应用改良手术切口行左上颌骨次全切除术配合钛网支架修复缺损。术后患者下睑水肿不明显,无外翻、溢泪等并发症,左口角无歪斜、鼓腮漏气等面神经损伤症状;术后6个月,患者左面部及左腭部形态恢复良好,钛网无暴露,无张口受限,说话语音清晰;术后8个月,下唇瘢痕不明显,颌下及颌后瘢痕比较隐蔽(图5),行可摘局部义齿修复,咀嚼功能恢复可,患者比较满意。
3 讨论
上颌骨切除术是治疗上颌骨肿瘤的主要手段,Weber-Fergursson是上颌骨切除术的传统手术入路。虽其手术视野暴露充分,但术后存在面部瘢痕明显、下睑外翻、溢泪、以及严重的面部畸形等并发症,影响患者愈后。

图4 典型病例术前Fig 4 Typical case before operation
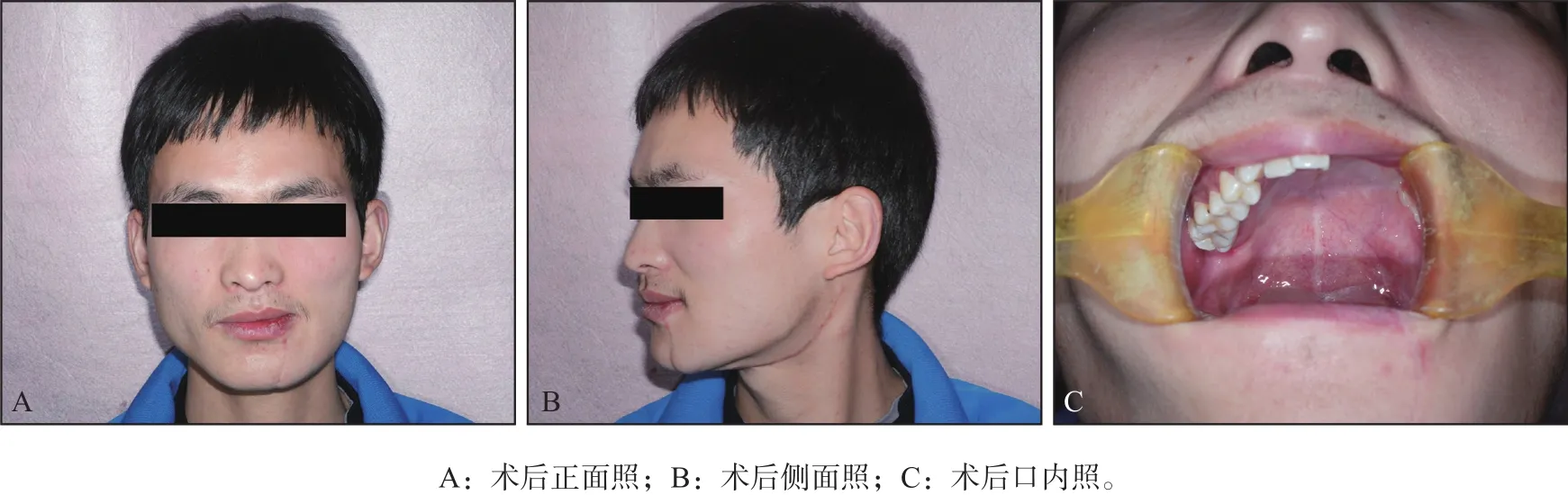
图5 典型病例术后8个月Fig 5 Typical case 8 months after operation
为了解决面部术区的瘢痕问题,许多学者对上颌骨切除术切口设计进行优化,如将眶下切口改为经下眼睑延伸的睫状体或经结膜下切口[5];鼻侧切口不作上唇切口和睑下缘切口[6];采用口内入路,即沿双侧前庭沟切口,从中线沿伸至患侧上颌结节[2]。但这些改良手术方式仍存在着一些缺点,如肿瘤位于上颌骨后份及翼腭凹区的病变无法充分暴露[4],无法直视手术区域,容易导致肿瘤的破碎、播散,影响愈后。Nair等[7]为解决此类问题,设计了通过下颌骨劈开术进行上颌骨病变的切除,可以较好地暴露上颌骨及颞下窝等区域,但该手术入路需离断下颌骨,可能损伤颏神经、舌神经等,导致可能出现暂时性或永久性的下唇麻木,舌体也可能出现暂时性或永久性的麻木,同时需用钛板将截断的下颌骨复位固定,手术创伤相对较大。为此,找到一种更优化的上颌骨切除术入路方式具有临床意义。笔者提出了改良下唇旁正中-颌下入路,从下唇旁正中绕至颌下,在距下颌骨下缘下1.5~2.0 cm向后延伸经下颌角至颌后止于乳突前下方,沿颈阔肌、表情肌表面向上翻瓣。
改良下唇旁正中-颌下入路术区暴露充分,不破坏面颊部重要解剖结构,利于面形恢复。选择下唇切口可保留患者口角,自口角内侧0.5~1.0 cm处向下切开下唇唇红和部分口轮匝肌,连同颌下、颌后及口内切口切开后整块组织瓣向上外翻开,能够充分暴露上颌骨、上颌窦后壁、颧骨、翼腭窝、蝶骨翼突等,若眶下区暴露不足,可以沿耳屏前向上延伸切口,进一步暴露术区[8]。同时颌下及颌后切口隐蔽,术后瘢痕不易发现,面部也无其他附加切口,手术翻瓣的深度在颈阔肌及表情肌表面进行,不会暴露损伤面神经下颌缘支、下颊支及下牙槽神经、颏神经、腮腺导管等,未切断表情肌而保持了表情肌的完整性,降低了瘢痕挛缩的可能性,有利于术后面部美观及功能恢复。
此外,改良下唇旁正中-颌下入路能有效降低腮腺区、眶下区并发症,且不会增加其他并发症的发生。传统上颌骨切除术入路及部分改良入路会在上唇、鼻面沟或下睑部作切口,术后面部瘢痕不仅影响美观还可能引起下睑外翻、溢泪等并发症。而改良下唇旁正中-颌下入路避开眶下区切口,极大降低了下睑外翻、损伤内眦的可能。由于从颈阔肌和表情肌的表面进行翻瓣,也不涉及损伤腮腺导管及导管口等重要的解剖结构。
对于肿瘤恶性程度高或者恶性肿瘤晚期明确有淋巴结转移的患者,可在改良切口的基础上附加颈部纵切口,直接同期完成颈淋巴清扫术[9]。上颌骨病变切除后的缺损容易造成面中部塌陷畸形,目前对上颌骨软硬组织缺损范围较大的病变而言功能修复方法有很多,根据缺损情况可同期选用带蒂颊脂垫衬里与颞肌筋膜瓣联合钛网重建上颌骨缺损[10],游离腓骨肌皮瓣结合钛网支架进行修复[11],并结合计算机辅助设计技术可使上颌骨缺损的重建更加精确[12],或选用带有丰富肌肉及皮肤的游离髂骨肌皮瓣[13]、游离肩胛骨组织瓣修复上颌骨[14]的缺损,软组织缺损较大的患者可采用前臂游离皮瓣、游离股前外侧皮瓣等进行修复[15-16],而对于游离组织瓣修复缺损的患者,颌下切口入路不仅可良好地暴露术区,还可为游离组织瓣提供面动脉以及面前静脉用于血管吻合[8],达到相应的修复缺损手术方式的要求。
为了提高手术成功率和患者术后生活质量,也应注意适应证的选择。由于改良下唇旁正中-颌下入路手术切口设计相对较为隐蔽,对面部美观有一定要求的患者可考虑应用该手术切口。此外,该手术入路特别适合于涉及翼腭凹的上颌骨切除术、同期行颈淋巴清扫术及上颌骨切除同期组织移植修复术者。若上颌骨病变波及颧部皮肤需作受累区一并切除时,经典的Weber-Fergursson手术切口还是作为首选[7]。
本文提出的改良下唇旁正中-颌下入路既能满足上颌骨肿瘤切除手术的要求,也符合功能性外科手术的要求。该切口优势在于翻瓣层次位于颈阔肌及表情肌浅面,不会暴露损伤面神经下颌缘支、下颊支、下牙槽神经、颏神经、腮腺导管等,无下睑外翻、溢泪、口角歪斜、鼓腮漏气等并发症,不切断表情肌而保持了表情肌的完整性、降低了瘢痕挛缩的可能性,术后面部瘢痕隐蔽,还可为术区缺损修复提供良好的条件,术后可获得较满意的外形及功能。
利益冲突声明:作者声明本文无利益冲突。

