双胎妊娠合并心肌致密化不全心肌病一例
肖凡,范卓然,华绍芳
作者单位:1 天津医科大学研究生院(邮编300070);2 天津医科大学第二医院产科
双胎妊娠发生率2%~4%,其母婴围产期并发症的发生风险较单胎妊娠显著增高[1]。妊娠合并心脏病是孕产妇死亡的前3 位原因之一[2]。心肌致密化不全(noncompaction of the ventricular myocardium,NVM)又称为海绵状心肌病,是一种罕见的先天性疾病,成人发病率为0.01%~0.27%[3-4]。其最常见类型为左心室型,其次为右心室型及全心室型,心肌致密化不全可单独存在,也可合并其他先天性心脏病,易诱发心力衰竭、心律失常等[4-5]。由于该疾病发病率低,又易与其他心脏疾病混淆,容易漏诊和误诊[6-7]。现对本院收治的1 例双胎妊娠合并心肌致密化不全心肌病患者报告如下。
1 病例报告
患者 女,33 岁。主因孕36+4周,双胎妊娠待产于2019年11 月26 日入院。患者平素月经规律,停经40 d 有早孕反应,彩超核实孕周准确并提示双绒双羊,无创基因检测低风险,75 g 葡萄糖耐量试验无异常。孕20 周出现无诱因心慌、憋气1次,休息后好转未诊治。孕30+4周转诊本院,偶于劳累后觉心慌、憋气,心电图示轻微ST-T段异常、临界区域Q波;超声心动图示左心室血分数(LVEF)0.56、左心房增大、左心室部分心肌致密化不全、左室舒张功能下降;B 型脑钠肽(BNP)、肌钙蛋白I(cTn-I)未见异常。定期孕检,指导注意休息及营养、控制体质量增长,避免劳累感染,患者心慌憋气无进一步加重,能从事轻微日常劳动,孕期体质量增加16 kg。于孕36+4周待产入院,自觉胎动可。自诉既往体健,否认急慢性病史及家族遗传性疾病史。孕产史:孕2 产1(G2P1),3年前孕34周因“胎儿心内膜垫缺损”行引产顺娩一死胎,过程顺利;此次为自然妊娠。入院查体:体温36.7 ℃,血压114/78 mmHg(1 mmHg=0.133 kPa),脉搏86 次/min,呼吸(R)18 次/min,血氧饱和度(SpO2)0.98,步入病室,神清合作,无明显苍白发绀,心肺听诊未见异常,腹膨隆,全腹无压痛、反跳痛及肌紧张,双下肢轻度水肿。产科情况:宫高43 cm,腹围113 cm,胎位枕左前/骶右前(LOA/RSA),先露头浮,无应激试验均反应型,胎膜存,估计胎儿体质量分别为2 500、2 600 g,骨盆外测量无异常。指肛检查:子宫颈管消50%,质中,居后,宫口未开,先露头S-3。产科超声:双顶径(BPD)9.22/9.27 cm,腹围(AC)32.64/31.56 cm,胎盘成熟度Ⅱ级,羊水暗区最大深度(AFV)8.60/6.72 cm。初步诊断:(1)G2P1孕36+4周;(2)LOA/RSA;(3)双胎妊娠(双绒双羊);(4)左心室部分心肌致密化不全心肌病;(5)左心室舒张功能下降;(6)心功能Ⅱ级;(7)F1羊水过多。入院后记录出入量,完善各项常规及生化检查,复查BNP、cTn-I 及心肌酶未见异常;超声心动图示:LVEF 0.40、左室心肌致密化不全、左心房增大、二尖瓣反流(轻至中度)、左室收缩及舒张功能下降。请心脏科、麻醉科、新生儿科等多学科会诊考虑LVEF 快速下降至0.40,已出现左心室收缩、舒张功能下降,宜积极手术终止妊娠。孕36+5周于连续硬膜外麻醉下行剖宫产术助娩二活婴,体质量分别为2 760、2 510 g,阿普加评分(Apgar)均9 分,术中出血量400 mL,早产儿转新生儿科。术后给予头孢呋辛钠、甲硝唑预防感染,限制液体入量及速度,观察生命体征,遵心脏科会诊意见予沙库巴曲缬沙坦钠片、螺内酯及比索洛尔控制心室率、利尿等预防心力衰竭、改善心室重塑;心功能不全予芒硝、维生素B6回奶。术后第2 天D-二聚体1.1 mg/L,予依诺肝素4 000 IU 皮下注射预防栓塞;术后第4 天复查超声心动图示LVEF 0.49,BNP 由术后第1 天的1 993.3 ng/L 降至480 ng/L,左心室收缩功能有所改善,停用螺内酯,继续予沙库巴曲缬沙坦钠片、比索洛尔治疗。术后第6天患者病情平稳出院。出院母婴诊断:(1)G2P336+5周已娩,LOA/RSA;(2)左室心肌致密化不全心肌病;(3)左心室收缩、舒张功能下降;(4)心功能Ⅱ级;(5)早产;(6)早产活婴。产后第42天复查产妇无不适,心功能Ⅰ级,复查cTnI、BNP 未见异常,超声心动图示LVEF 0.57、左室心肌致密化不全、左心房增大、左心室舒张功能下降,遵医嘱停用口服药;新生儿发育良好。
2 讨论
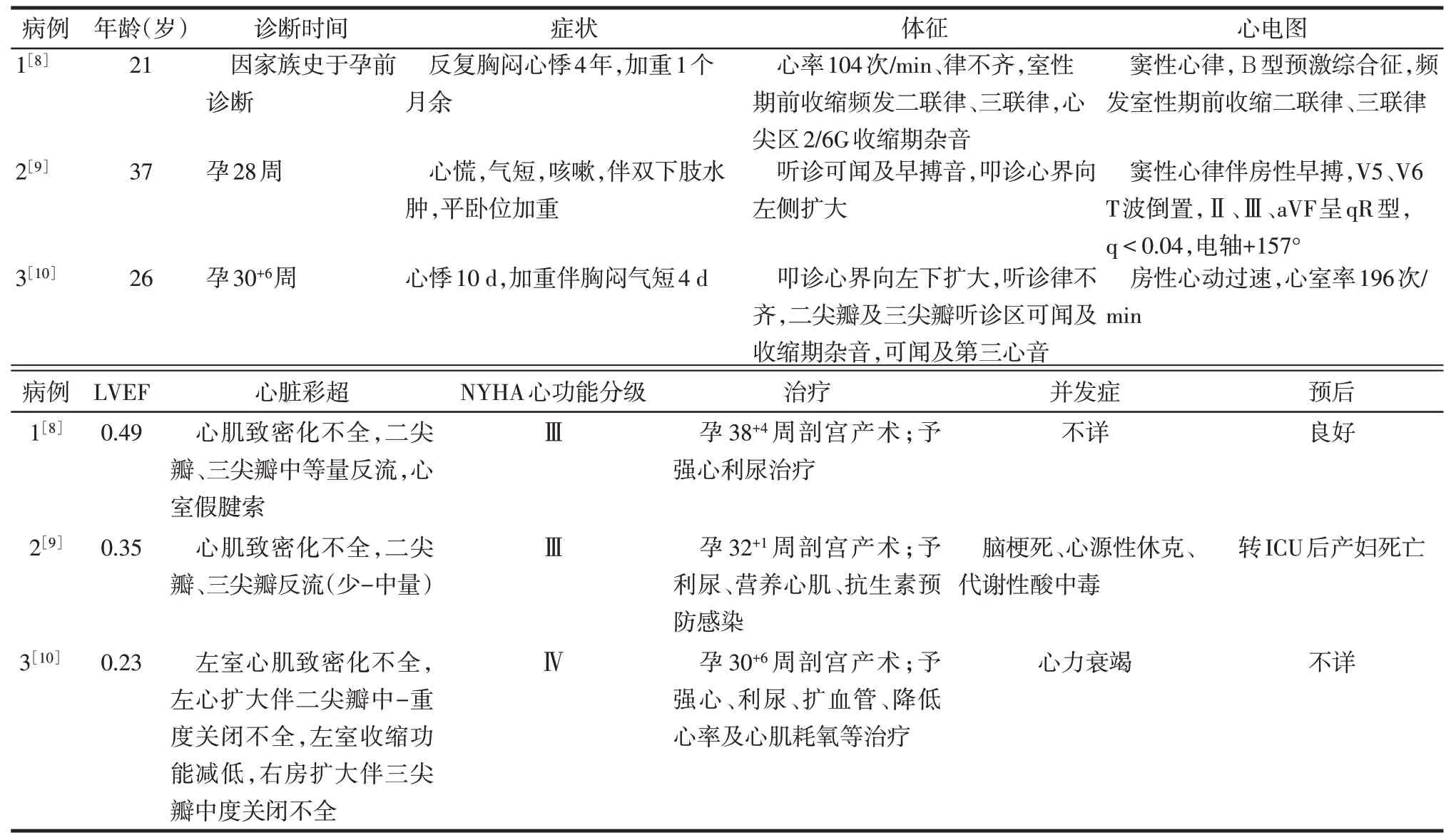
心肌致密化不全心肌病较为罕见,本文检索到国内报道妊娠合并心肌致密化不全心肌病仅3 例,发表时间分别为2010、2014、2019年,孕妇年龄分别为37、21、26岁,均为单胎妊娠,其中仅刘丽华[8]报道的21 岁孕妇因家族史于孕前诊断明确;3 例患者孕期均出现心脏症状,心功能Ⅲ~Ⅳ级,完善超声心动图示心肌致密化不全,经病情评估后剖宫产术终止妊娠并予对症治疗,均未予抗凝治疗;其中1例产妇转重症监护室(ICU)治疗无效死亡,1例产妇预后良好,1例产妇预后不详(表1)。该病的病理改变主要是心肌胚胎发育致密化提前终止,表现为网格状突起的肌小梁及小梁间隐窝,从而造成心肌运动减低、隐窝内充盈低速血流[3],好发于心尖部和左心室游离壁,故临床报道多为左室心肌致密化不全心肌病(left ventricular noncompaction,LVNC)[11]。目前研究普遍认为心肌致密化不全心肌病发病与遗传因素相关,个别散发病例可能是由基因突变所致[11],国内报道孕妇中仅1 例因有家族史而在孕前获得诊断。本院收治病例虽否认心脏病家族史,但其第一胎因严重先天性心脏病进行引产治疗,故在孕期发现胎儿先天性心脏病时,也应警惕孕妇患先天性心脏病的可能。
心肌致密化不全心肌病的临床症状以心力衰竭、心律失常及血栓栓塞最为常见[9]。在LVNC疾病进程中,60%~70%非妊娠期患者表现为左心室收缩与舒张功能障碍,并逐渐进展为心力衰竭[4,12]。本院收治的1 例患者及国内报道的3 例患者均在妊娠晚期反复出现胸闷、心悸、气短等症状,国内报道3 例孕妇心功能为Ⅲ~Ⅳ级,其中1例入院前即出现心力衰竭,1 例则在剖宫产术后出现心源性休克。本院双胎妊娠患者心功能为Ⅱ级,经孕期密切监测虽出现妊娠晚期左心室收缩功能下降、LVEF 降低,但心功能尚可并未造成严重心脏并发症。因此妊娠合并心肌致密化不全心肌病患者寻求诊治的原因常是非特异性的心脏症状,这与非孕期患者常以心力衰竭为就诊原因有所不同,需密切监测该类孕产妇临床症状及心功能变化以降低心脏并发症的发生风险。
心肌致密化不全心肌病患者心电图可表现为致命性室性心律失常、心房颤动或束支传导阻滞,也可见异常Q波、房室传导阻滞、心房扑动、ST-T段改变等[9]。但心肌致密化不全心肌病的诊断仍依赖于经胸超声心动图及心脏磁共振,心脏CT 虽可定量、定性评估心脏功能并排除冠状动脉硬化性心脏病,但孕期不推荐该检查[6]。上述4 例孕妇心电图均提示一定程度异常,因此有心脏症状或心电图异常的孕妇需完善超声心动图检查除外心脏器质性疾病,避免漏诊。
心肌致密化不全心肌病患者由于心肌隐窝内血流缓慢、瘀滞,易形成附壁血栓,脱落后易发生体循环栓塞,处于高凝状态的孕产妇尤甚[9,13],可表现为脑卒中、短暂性脑缺血发作、肠系膜梗死、心肌梗死、外周栓塞等[11]。4例中仅本院患者在产后予以抗凝治疗;国内报道1例高龄产妇则因术后出现脑梗死、心源性休克而导致死亡,因此妊娠期或产后的抗血小板聚集或抗凝治疗不能忽视。
心肌致密化不全心肌病尚无确切治疗方法,以针对原发性心脏病及对症治疗为主,如强心、抗心律失常、抗凝等[11]。有临床症状或合并其他心脏疾病的心肌致密化不全心肌病患者应避免重度体育锻炼和剧烈活动,尤其是爆发性活动,但妊娠期及产后药物治疗要同时考虑母儿的安全性,由心脏科、产科医师共同探讨,并充分告知患者治疗的利弊[8]。
Tab.1 Literature review of pregnancy combined with noncompaction of the ventricular myocardium表1 妊娠合并心肌致密化不全心肌病文献复习
妊娠合并心肌致密化不全心肌病患者终止妊娠时机及方式应结合胎儿情况、病情进展及心脏功能做出合理选择[14]。剖宫产术可避免阴道分娩过程中长时间子宫收缩所引起的血流动力学变化,减轻疼痛、疲劳所引起的氧耗增加,患者血压、平均动脉压及心率变化幅度较小,被认为是妊娠合并心肌致密化不全心肌病患者适宜的分娩方式[9]。文中4 例患者均因心功能不全而行剖宫产术终止妊娠。
综上所述,妊娠合并心肌致密化不全心肌病较为罕见,非特异性心脏症状和(或)心电图异常往往是主要首诊原因,超声心动图有助于排查心脏器质性疾病而减少漏诊。孕期指导营养,动态监测心脏结构及功能变化,加强围产期管理,预防恶性心律失常、心力衰竭及血栓栓塞等并发症,将有助于保障患者的围产期安全。

