超声联合注气法在意识障碍患者鼻胃管置入中的应用及效果评价
赵明曦 孙建华 李奇 李尊柱 罗红波 李欣 张青 王小亭
(中国医学科学院北京协和医院重症医学科,北京 100730)
留置胃管是临床护理工作中的基本技能,胃管可用于鼻饲、给药、胃肠减压等[1]。重症患者常因意识障碍、应用镇静药物、咳嗽及吞咽反射减弱,往往不能主动配合,在鼻胃管放置过程中容易发生置管异位[2]。临床中多采用盲插法,成人胃管置位错误发生率为1.3%~50.0%[3],尤其常见于意识障碍患者。置管异位可引起误吸、感染、呛咳甚至窒息死亡等严重后果[2,4-5]。超声具有床旁、及时、无辐射等特点,可以在胸骨上窝和剑突下快速判断胃肠管位置,检查营养管是否在食道内,降低了误入气道的发生率[6]。然而,食道超声受气道回声或其他导管声影等影响,鼻胃管征象并不明显。最新研究[7]发现经胃肠管注气的方法,可增加回声强度,提高胃肠管可视化效果。为改进临床护理技术,比较常规超声鼻胃管置入法和超声联合注气鼻胃管置入法的效果,探讨超声联合注气法在意识障碍患者鼻胃管置入中应用的安全性和有效性。现报告如下。
1 资料与方法
1.1一般资料 采用便利抽样的方法选取2017年2-7月我院重症医学科需要留置鼻胃管的住院患者。入选标准:(1)意识障碍的患者:Glasgow评分<8分。(2)年龄≥18。(3)取得患者本人或者家属知情同意;排除标准:(1)凝血严重异常的患者。(2)上消化道手术的患者。(3)上消化道出血的患者。(4)颅底骨折、咽喉部及食道损伤的患者。(5)甲状腺手术等敷料覆盖而无法观察的患者。本研究共纳入患者104例,按照入院先后顺序分为对照组42例(常规超声鼻胃管置入法)和观察组62例(超声联合注气鼻胃管置入法)。两组患者在性别、年龄、是否有人工气道方面比较,差异无统计学意义(P>0.05),具有可比性。见表1。
1.2方法
1.2.1组建研究小组 研究小组成员8名,包括主任医师1名,主治医师1名,主管护师3名及护师3名。本研究由具有成熟置管经验的护师置入营养管,由通过中国重症超声研究组重症护理超声培训及认证的护师使用超声技术进行探查。
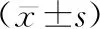
表1 两组患者一般资料比较 例
注:*为t值。
1.2.2置管方法 胃管型号为Ch14 、1.1 m,材料为聚氨酯。
1.2.2.1对照组 由研究组两名护士共同操作,患者首先取右侧卧位,根据解剖学原理,有利于鼻胃管插入[8]。经一侧鼻孔动作轻柔插入胃管,深度为25 cm左右时,使用超声线阵探头(5~12 HMz)在胸骨上窝探查食道和气道,图1-1,2。观察屏幕中食道内是否存在高回声导管图像(图1-3,4)。置管不顺时,退出10 cm并再次插入。缓缓插入胃管至预定长度,通过气过水声及回抽胃液判断置管成功。
1.2.2.2观察组 步骤与对照组一致,深度为25 cm左右时,使用超声线阵探头(5~12 HMz)在胸骨上窝探查食道和气道(图1),经胃管快速注射10 mL空气,判断是否存在食管充气征(图1-5)。当充气征出现在气道(图1-6)。或者不出现充气征时(可能盘在口腔),退出10 cm继续操作。

注:1.探头置于胸骨上窝;2.超声图像A为气道,B为食道,C为颈动脉;3.箭头为食道内存在高回声导管图像;4.食道内未见高回声导管图像;5.箭头为食管充气征:经胃管快速注射10 mL空气,超声图像显示食管内出现高回声光束继而迅速消失,(食管充气征为动态图像,图中光束为模拟图像);6.箭头为充气征出现在气道(气管充气征为动态图像,图中光束为模拟图像)图1 超声联合注气法置管示意图
1.3观察指标 观察两组患者的置管成功率(插管顺利、在胃部听到气过水声及回抽到胃液)、胃管显影率(对照组为食管和气管内观察到高回声导管图像,观察组为食管和气管观察到充气征)及超声探查到胃管时的置管深度,记录两组患者胃管盘在口腔及误入气道的发生率。

2 结果
两组患者各项观察指标比较 见表2和表3。
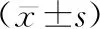
表2 两组患者超声显影率、探查深度及置管成功率比较 例(%)
注:*为t值。

表3 两组患者鼻胃管盘在口腔及误入气道的发生率 例(%)
3 讨论
3.1超声联合注气鼻胃管置入法可提高鼻胃管显影率,增加置管成功率 判断鼻胃管是否进入食道是置管成功的关键环节。本研究中对照组常规方法超声显影率64.29%,观察组改良超声技术使超声显影率达100%,Gok等[6]发现仅观察食管导管声影的方式,对进入食道的诊断率为92.8%。改良超声引导鼻胃管置入法在直接确认胃管是否在食道中具有极大的优势,更好的发挥引导作用,提高了置管成功率。分析其原因,解剖结构:“气道、食道、颈动脉”三个解剖结构在超声屏幕中成倒立的三角[8],食道在最底端的顶点。当胃肠管通过食道时,可以在超声屏幕中央看到高回声成像。然而,食道回声受气道和周围组织的影响,胃管常常显示不清。重症患者由于病情较重,多个引流管可能会干扰的成像,甚至误以为在食管中成像的引流管为胃管,致使超声显影率降低。
有学者研究注气气泡逸出实验判断空腹患者胃管位置,向胃内注射50~80 mL气体,可判断胃管是否误入气道,然而部分患者会出现呛咳和血氧饱和度下降等临床表现[9]。本研究中,在鼻胃管置入25 cm时,只需注射10 mL空气,当气体快速通过胃管时,可以在屏幕中央成高回声显像继而快速消失(食管充气征),增加鼻胃管可视化效果,确认胃管在食道中。且过程中患者未出现血氧饱和度下降等临床表现,保证了患者的安全。因此,护士可通过超声观察食管充气征快速判断鼻胃管的位置,提高置管成功率。
3.2超声联合注气法简单易行,有助于降低严重并发症的发生,保证意识障碍患者的安全性 置管位置错误临床并不少见,准确无误地判断胃肠管位置至关重要。本研究中鼻胃管盘在口腔及误入气道的发生率差异无统计学意义。然而通过注射空气观察食管充气征或气管充气征可以立即判断胃管位置,避免更严重的并发症发生,保证患者安全。盲插法一旦发现误入气道已经对患者造成严重损伤。Gok等[6]研究表明,应用超声技术检查营养管是否在食道内,避免误入气道或者盘在口腔内,避免气胸等并发症发生。盲插法和常规超声置管法难以发现胃管盘在口腔。当胃管盘在口腔,且患者痰液较多时胃管盘曲在咽部也能抽出似胃液又似痰液的液体[5],使临床护士误认为置管成功。本研究中观察组有1例患者盘在口腔但能抽出类似胃液的墨绿色液体,通过判断充气征位置,发现并不在食道和气道,退出后重新置管成功。
超声联合注气鼻胃管置入法第一时间避免护理操作中的再损伤。一是人体解剖学提示,鼻尖部到气道隆突距离为33 cm,建议安全距离为<30 cm。当胃管放置25 cm左右时,通过观察回声变化,快速确认胃管是否在气道内,避免置管过深对患者气道造成进一步损伤。二是意识障碍患者处于昏迷或镇静状态,呛咳反射减弱,不易判断胃管是否进入气道。观察组有5例患者当胃管进入气管时无明显呛咳等反应。通过改良超声技术,鼻胃管偶然进入气管时,可在气道内观察到充气征,在发生导管异位导致的误吸、感染、脓胸等严重并发症前,拔出鼻胃管并重新置管。
3.3护士应用超声技术辅助置入鼻胃管的可行性分析 应用超声主导的护理评估和超声引导的护理操作越来越广泛[10]。本研究中,由具有成熟置管经验的护师置入鼻胃管,由通过中国重症超声研究组重症护理超声培训及认证的护师使用超声技术进行探查。昏迷及气管插管等患者,吞咽功能丧失而导致患者不能够配合操作使胃管难以插入,反复操作则有可能操作不当而导致会厌、喉黏膜损伤,并增加患者的痛苦[11]。有研究[12]显示,电子支气管镜下行胃管置入术一次性置人成功率高,安全性好。然而电子支气管镜属于有创操作,增加患者痛苦,且该技术对于护士操作来说存在一定困难。超声无放射性损伤、无创、患者痛苦小,并发症少等特点。利用超声技术辅助鼻胃管置入,具有简单易行、安全、图像易于分析,患者耐受好等优点,且成功率高,不良反应较少。
综上所述,鼻胃管被广泛地应用于临床,置管异位而导致的并发症发生率较少,但一旦发生会对患者造成严重的影响甚至死亡。意识障碍患者处于昏迷或镇静状态,病情复杂,不易判断胃管是否盘在口腔或误入气管。超声联合注气法是在超声引导鼻胃管置入的基础上,在鼻胃管置入25 cm时,注射气体10 mL。提高胃管超声下显影率,在意识障碍患者中可快速确认鼻胃管位置,及时快速发现导管盘在口腔和误入气道,降低导管异位引起严重并发症发生的可能性。该方法提高了置管成功率,且具有操作简易、安全、图像易于分析等优点,值得在临床上推广使用。

