心内心电图特异性Q 波辅助PICC 尖端定位的效果观察
谭凤秀,梁彩云,何丽和,莫月娥
(1.江门市中心医院肿瘤三区,广东 江门529000;2.江门市新会区第二人民医院,广东 江门529100)
经外周置入中心静脉导管 (peripherally insertedcentral catheter,PICC)是经上臂外周静脉(贵要静脉、肘正中静脉、肱静脉、头静脉)穿刺置入的中心静脉导管, 在临床中常用于肿瘤化疗及长期静脉治疗的患者。 美国2016 年静脉输液治疗指南指出,上腔静脉与右心房的交界处(thecavoatrialjunction,CAJ)是PICC 尖端的理想位置[1]。 有研究报道,导管尖端位于上腔静脉下1/3 以外的区域引起血栓、 移位等并发症增加10%~50%[2]。 现国内PICC 导管尖端定位方法是置管后进行胸部X 线摄片, 是PICC 导管尖端定位的“金标准”。摄片后发现导管异位,再进行调整,不仅耗时,还耗费,而且增加病人的放射线暴露。心内心电图定位技术是将导联连接导管导丝,观察心房除极波P 波的形态变化指导导管定位的一种技术,在置管过程中观察P 波特异性变化来判断导管尖端位置[3-4],但由于P 波振幅变化跨度大,尚不能精准判断导管尖端已位于上腔静脉右心房的交界点。 我科开展了心内心电图引导置管,观察P 波变化结合特异性Q 波辅助PICC 尖端定位的研究,根据特异性Q 波的变化确定导管尖端位置,使导管尖端位于上腔静脉与右心房的交界处, 取得较好的效果,现报道如下。
1 对象与方法
1.1 研究对象 选取江门市中心医院肿瘤科2017年4 月—2018 年5 月经上肢置入PICC 的患者371例。 纳入标准:(1)年龄≥18 周岁;(2)自愿参与本研究;(3)术前签署知情同意书;(4)术前已行心电图检查,结果为正常窦性心律;(5)符合PICC 置管适应证。 排除标准:(1)心房扑动、心房颤动、置入心脏起搏器及严重的心律失常等影响P 波及Q 波监测的患者;(2)精神异常、不合作的患者;(3)各种原因导致穿刺失败的患者;(4)存在PICC 置管禁忌证。 根据纳入和排除标准,按入组顺序进行抽签,A 为观察组,B 为对照组。 观察组179 例,男84 例,女95 例;年龄19~87(54.9±11.4)岁;疾病类型:头颈部肿瘤22例,胸部肿瘤59 例,腹部肿瘤66 例,妇科肿瘤12 例,淋巴瘤9 例,白血病8 例,骨髓瘤3 例;置管途径:左上肢贵要静脉90 例,左上肢肱静脉14 例,右上肢贵要静脉66 例,右上肢肱静脉9 例。 对照组192 例,男98 例,女94 例;年龄20~90(55.9±11.7)岁;疾病类型:头颈部肿瘤23 例,胸部肿瘤70 例,腹部肿瘤60 例,妇科肿瘤15 例,淋巴瘤13 例,白血病7 例,骨髓瘤4 例;置管途径:左上肢贵要静脉104 例,左上肢肱静脉12 例,右上肢贵要静脉74 例,右上肢肱静脉2 例。 2 组置入PICC 患者的性别、年龄、疾病类型、置管途径等一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 材料及仪器设备 置入PICC 的371 例患者均采用美国巴德公司型号为4Fr 的三向瓣膜式PICC;配套PICC 穿刺包;巴德中心静脉套件(塞丁格穿刺针及导针架);巴德锐视5 超声仪。 观察组需另备心电监护仪(型号:UT4000Fpro);电极片3 片;7# 头皮钢针;导线连接两端的鳄鱼夹(自行制作、医院供应室环氧消毒)。
1.2.2 操作者 本研究由3 名静脉治疗专科护士和3 名取得PICC 穿刺资格证的主管护师以上职称,从事临床护理工作10 年以上,置管量>250 例的人员按PICC 置管标准化操作流程执行。 穿刺部位均选择上臂中段。
1.2.3 置管方法 对照组:采用B 超引导下改良塞丁格技术PICC 置管法。 具体置管步骤如下:患者取仰卧位,穿刺侧上臂外展90°,选择血管,预测长度:穿刺点至右侧胸锁关节, 再自胸锁关节至第三肋间的长度,常规皮肤消毒和铺巾,并建立最大化无菌屏障,穿刺静脉,穿刺成功后送入导管,导管置入15 cm时,指导患者头转向置管侧,下巴贴紧肩膀,将导管送入到预测长度, 助手用超声观察并判断导管是否异位到颈内静脉,发现异位即时进行调整,撤导丝,冲封管,以无菌敷料固定导管,记录置管过程及置入导管长度等。 胸部X 线正位摄片,观察判断导管尖端位置。 观察组:在置管过程中,采用心内心电图技术辅助PICC 置管,即在对照组的干预方法上增加心内心电图技术,观察P 波与Q 波。 具体置管步骤如下:在置管前连接心电监护仪,将3 个电极贴分别贴于患者右侧、左侧锁骨中线平第一肋间处及左下腹,调至Ⅱ导联,获取体表心电图,观察P 波的形态及振幅,与对照组相同方法进行置管,当导管置入到预测长度前3 cm 时,导管末端连接肝素帽,注射器抽吸30 mL 生理盐水连接头皮钢针, 头皮钢针插进肝素帽内,将自制的无菌鳄鱼夹连接头皮钢针,另一端与心电监护仪上的连接右侧锁骨中线平第一肋间处电极的导联连接,转换成心内心电图,边缓慢送管边推注生理盐水,此时导管的瓣膜向外开放,在心电监护仪上能看到持续稳定的心电波形;观察P 波的形态,如果P 波的增幅没变化,则后撤导管约10 cm,调整后再次送管,以出现逐渐增高的P 波为依据,当出现高振幅P 波后,在P 波起始段出现小负向波,为特异性“Q”波,出现特异性“Q”波以0.5 cm 为单位后退导管,以特异性“Q”波刚消失为标准,再后退2 cm,此时导管尖端位于上腔静脉与右心房的交界处;置管完毕,固定、记录及X 线摄片方法与对照组相同。
1.2.4 观察指标 美国静脉输液护士学会(Infusion Nurses Society,INS)2016 年版实践标准, 推荐PICC尖端应位于上腔静脉与右心房的交界处[5]。 心影右上缘由右心房的外上缘构成, 它的位置比上腔静脉与右心房的交界处的实际位置平均高1.0 cm[6],因此我科采用胸片上的标尺测量胸片上导管尖端位于心影右上缘的位置, 心影右上缘-1~2 cm 内为导管尖端最佳位置;PICC 尖端位于上腔静脉以外的部位,包括锁骨下静脉、腋静脉、无名静脉及心房等其他部位时作为异位。
1.2.5 统计学方法 采用SPSS 19.0 进行数据统计分析。计量资料采用两独立样本t 检验。计数资料比较采用X2检验,P<0.05 表示差异有统计学意义。
2 结果
2 组PICC 置管定位准确率及导管尖端异位率的比较:X 线定位进行验证,观察组176 例导管尖端达到最佳位置,导管尖端最佳位置准确率达98.3%,2 例导管尖端位于上腔静脉, 但位置未达到最佳位置;对照组74 例导管尖端达到最佳位置,导管尖端最佳位置准确率38.6%,96 例导管尖端位于上腔静脉,但位置未达到最佳位置,观察组导管尖端最佳位置准确率高于对照组(P<0.001);观察组导管异位1(0.6%)例,对照组导管异位22(11.4%);对照组导管异位率高于观察组(P<0.05),见表1。
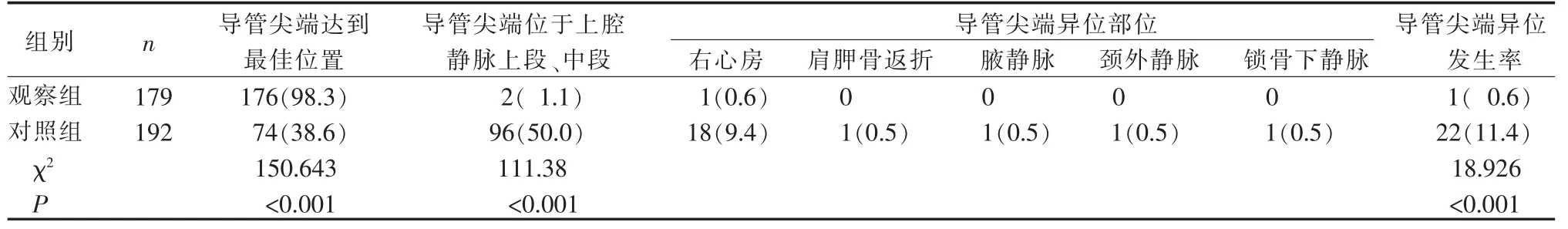
表1 2 组肿瘤患者PICC 导管尖端位置准确及异位率的比较(例,%)
3 讨论
3.1 应用心内心电图的特异性Q 波辅助PICC 尖端定位可降低导管异位发生 本研究结果显示,观察组179 例患者采用心内心电图技术辅助置管,导管尖端只有1 例异位到心房。可能原因,观察组采用心内心电图技术,在置管过程中发现P 波无变化即可及时进行调整,避免导管异位发生有关;观察组在置管中1 例由于心电干扰,难以判断P 波,4 例患者P 波的波型无变化(导管一直未能到达上腔静脉),经重新调整连接、 去除干扰及调整导管均能观察到P 波与特异性Q 波;异位于右心房的1 例,由于去除心电干扰后操作者忽略对导管尖端后退2 cm,经X线定位后,导管外拔2 cm,导管尖端位于心影右上缘;对照组导管异位于右心房18 例,右侧腋静脉1例,位于颈外静脉1 例,于肩胛骨重叠处返折1 例,位于锁骨下静脉1 例,导管异位发生的原因可能与穿刺时患者体位、操作者送管技巧、静脉的选择、患者血管解剖变异、置管长度的外测量方法等因素有关[7]。 对照组应用B 超虽然减少颈外静脉导管异位的发生,但对于有骨骼遮挡的血管受到限制[8];因此,应用心内心电图技术观察P 波能减少导管异位的发生。
3.2 应用心内心电图的特异性Q 波辅助PICC 导管尖端定位,提高导管定位准确率 本研究结果显示,观察组导管尖端准确率高达98.3%,明显高于对照组38.6%(P<0.05)。 近年来,心内心电图技术已广泛应用于PICC 导管尖端定位中,原理:在中心静脉导管置管的过程中, 用电极经上腔静脉探入近心端拾取心房P 波,根据P 波的形态变化指导导管尖端定位的一种方法[9],利用导丝与血液的导电性,用生理盐水将导管的三向瓣膜向外推开, 将腔内心电图引出,获取P 波[10];陈淑萍等[11]认为P 波振幅为QRS波的50%~80%,表示导管尖端位于上腔静脉下段接近右心房入口处;在临床工作中,获取患者基础心电图时,P 波已达QRS 波的30%, 当P 波到达QRS 波的50%时,经X 线摄片结果显示导管尖端在上腔静脉入口,也有些P 波未达到QRS 波50%已出现双向P 波, 因此根据P 波判断导管尖端到达上腔静脉与右心房交界处位置欠准确。观察组在置管过程中,观察P 波刚转换成特异性Q 波的特点,判断导管的位置,当P 波刚转换成Q 波时,表示导管尖端进入右心房,将导管后退2 cm,使导管尖端位于上腔静脉与右心房交界处, 因为三向瓣膜导管的开口在导管的侧面, 距离盲端有1 cm, 必须将这1 cm 考虑在内, 而且导管尖端也会随着手臂的运动及呼吸运动以及体位的变化引起导管尖端高于或低于上腔静脉与右心房交界处,所以将导管后退2 cm。 由于特异性“Q”波波形比较小,存在判断上的缺陷,必须认真观察掌握心电图,避免判断上的偏差,观察组2 例位置未达到最佳位置,原因还需要研究者进一步探讨。对照组根据外测量的预测长度确定导管置入长度,虽然外测量是评估PICC 尖端位置最简便、 有效的方法,但测量的准确性受身高、体质量、肋间宽等因素影响[12],置管过程中无法观察导管尖端的走向,这也是对照组96 例位置未达到最佳位置的原因所在,所以手法测量的PICC 置管,还需要使用其他方法去辅助判断导管尖端的位置。 因此,通过观察心内心电图特异性Q 波辅助瓣膜式PICC 置管,能提高导管尖端位于达上腔静脉与右心房的交界处的准确率,该技术设备简单,操作方便,床边即可完成,不增加人员投入,值得临床借鉴使用。

