晚发型败血症早产儿的动脉血乳酸、降钙素原和C反应蛋白联合判读的临床意义
孙宜兰, 金 蓉, 刘冬云, 李丽丽, 李 瑞, 曾月瑶
(1. 青岛大学附属医院, 山东 青岛, 266000; 2. 山东省济宁市第一人民医院, 山东 济宁, 272000)
流行病学研究[1]显示,全球每年有数百万人死于败血症。早产儿由于免疫系统发育不完善,在新生儿期易患感染性疾病。新生儿败血症发病较为隐匿,常规的血清学检测难以及时有效地对患儿病情进行诊断。血培养仍是诊断败血症的金标准,但培养时间长、阳性率低,即使在严重的败血症期,血液中细菌浓度较高时,如采血量不足0.5 mL时,血培养的阳性率不足60%, 均对患儿病情的诊断不利[2]。随着检验医学的发展,降钙素原(PCT)作为一种敏感的炎性指标,在细菌感染时水平会明显增高,对新生儿败血症具有辅助诊断的临床价值[3-4]。此外, C反应蛋白(CRP)等急性时相反应蛋白对于新生儿败血症亦具有辅助诊断的作用[5]。临床评估脓毒症患者病情及预后时已将乳酸值作为指标之一,然而关于乳酸值对早产儿败血症评估的报道较为少见[6]。本研究探讨了联合检测PCT、CRP和乳酸水平对于早产儿晚发型败血症病情评估的意义,现报告如下。
1 资料与方法
1.1 一般资料
随机选取2017年6月—2019年8月在山东省济宁市第一人民医院住院的未发生感染的42例早产儿作为对照组,并选取确诊晚发型败血症的107例早产儿作为感染组。149例早产儿中,男88例,女61例,胎龄28~34周,平均(31.11±2.06)周,日龄3~25 d, 平均(12.31±5.83) d, 体质量0.95~2.67 kg, 平均(1.31±0.53) kg。依照新生儿危重病例评分(NCIS)结果将感染组患儿分为A组(非危重症, NCIS>90~100分)30例、B组(危重症, NCIS>70~90分)34例、C组(极危症, NCIS≤70分)43例。各组早产儿的性别、胎龄、日龄、体质量等一般资料对比,差异无统计学意义(P>0.05)。纳入标准: 感染组纳入对象符合中华医学会儿科学会新生儿败血症诊疗方案中的相关诊断标准[7]。患儿入院后立即完成血乳酸、PCT及CRP检测,并送检血标本进行病原菌培养。排除标准: ① 入院前应用抗菌药物; ② 有先天性血液系统及肝、肾疾病; ③ 近期有手术史、创伤史; ④ 近期使用免疫调节剂患儿; ⑤ 氨基酸代谢异常疾病及其他遗传代谢病可能引起乳酸增高者[8-9]。
1.2 标本采集及检测方法
应用抗生素前,抽血化验血清PCT、CRP、血常规指标及动脉血乳酸水平。PCT采用罗氏Cobase601以化学发光免疫分析法检测。CRP、血常规指标选用PA120全自动特定蛋白分析仪,以免疫比浊法对患儿血样进行检测。乳酸水平采用美国实验仪器公司生产的Gem3500血气分析仪以电极法检测。
1.3 统计学处理

2 结 果
2.1 感染组与对照组ROC曲线分析结果
通过对感染组与对照组所检测的CRP、PCT及乳酸进行统计分析,得出CRP、PCT及乳酸对早期诊断败血症的最佳截断点分别是10.05 mg/L、0.53 ng/mL、2.70 mmol/L。联合检测CRP、PCT及乳酸的ROC曲线下面积(AUC)为0.941, 敏感度和特异度分别为91.50%、86.40%, 高于单独使用CRP、PCT及乳酸的AUC、敏感度及特异度,差异有统计学意义(P<0.05)。见表1。
2.2 不同危重程度败血症早产儿的乳酸、CRP、血小板(PLT)、PCT、白细胞计数(WBC)水平比较
C组乳酸、PCT、CRP水平高于B组、A组, B组乳酸、PCT、CRP水平高于A组,差异均有统计学意义(P<0.05或P<0.01); C组PLT水平低于B组、A组, B组PLT水平低于A组,差异均有统计学意义(P<0.05或P<0.01); 3组WBC水平比较,差异无统计学意义(P>0.05)。见表2。
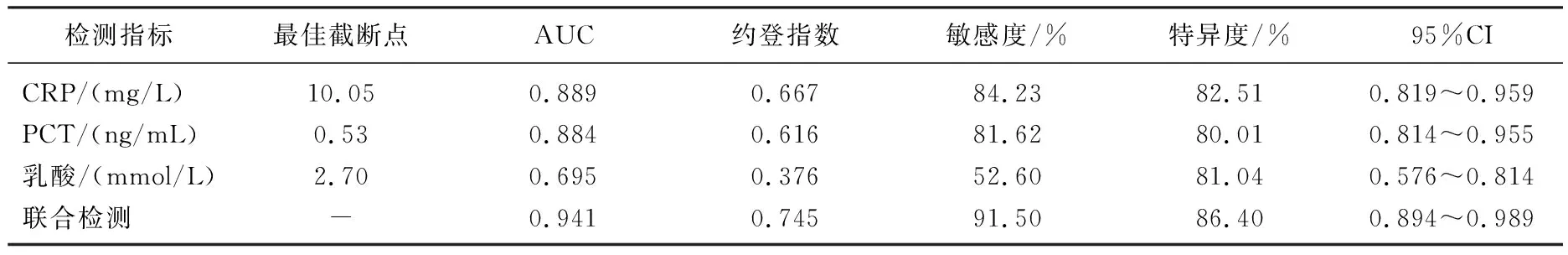
表1 单指标和多指标联合检测诊断早产儿晚发型败血症的参数

表2 不同危重程度败血症早产儿血清学指标对比
CRP: C反应蛋白; PLT: 血小板; PCT: 降钙素原; WBC: 白细胞计数。
与A组比较, *P<0.05, **P<0.01; 与B组比较, #P<0.05。
3 讨 论
新生儿败血症是指细菌入侵新生儿血液后导致患儿出现全身性感染的一种疾病,而晚发型败血症是指患儿出生3 d后发病。早产儿各系统发育不成熟,在新生儿重症监护中心会接受机械通气、PICC、胃管置入等多种操作,导致患儿发生血流感染的概率升高,研究[10-11]表示,早产儿败血症是新生儿死亡的重要原因之一。
血培养是诊断新生儿败血症的金标准,但出结果时间长,无法作为早期诊断的参考依据,在败血症感染非危重期,血液中细菌浓度较低时,血培养阳性率仅5%~10%, 难以对患儿进行及时有效的诊断,进而会延误治疗[2, 12]。WBC一直被作为评估感染的炎性指标在临床广泛应用,但易受外界因素的干扰,有研究[13]显示, WBC表达水平在受到外界因素的干扰下,即便患者表现为全身严重细菌感染,WBC仅会表现为一过性升高或间歇性、暂时性升高。2019年《新生儿败血症诊断及治疗专家共识》[14]指出,部分患儿WBC未伴随体征变化升高,有时会出现数值降低现象,数值波动范围大,对感染诊断的实效性差,与本次研究结果相近。
PCT为降钙素前肽,由11号染色体CALC-1基因编码,在甲状腺C细胞中合成,人体出现细菌感染时, PCT在感染3~6 h后开始升高, 48 h达到峰值,且与内毒素具有相关性[15]。新生儿具有特殊性,其PCT数值在出生后有生理性增高现象, 72 h后恢复至正常水平[16]。PCT在生理学高峰期后的再次升高可作为细菌感染的实验室诊断指标。
CRP为急性时相反应蛋白,在细菌感染或急性组织损伤后,机体通过触发炎症因子白介素-6(IL-6)等而使CRP在肝脏合成表达增加, 4~6 h开始上升, 36 h左右达峰值。CRP在感染初期的升高速度较慢,故被称为迟发特异性炎症指标[17]。研究[18]报道,在出现某些病毒感染时, CRP水平也会升高,且在某些严重细菌感染早期不会出现升高,表明CRP仅可作为联合诊断的指标使用,而不可单独作为评估指标使用。动态监测CRP水平,了解机体炎症反应变化,指导临床评估抗生素疗效是非常有意义的,另外还应结合临床转归及其他外周血指标综合分析,以提高准确性[19-20]。
乳酸为葡萄糖无氧代谢的最终产物之一,可作为评价全身灌注与氧代谢的重要指标。败血症患儿体内的病原体代谢与毒素诱导机体产生大量的炎性介质,损伤患儿血管内皮细胞,导致患儿出现循环障碍,引起乳酸升高现象。因此,检测动脉血乳酸水平可以评估患儿病情的严重程度,这与Singhal R等[21]的研究结果一致,乳酸水平高低与病情严重程度呈正相关。但乳酸增高反映机体循环代谢变化,对判断感染的敏感性不强,需通过联合检测提高其敏感性[22]。另有相关研究[23]表明, PLT总数减少提示败血症发生的可能,一般需动态监测,呈进行性下降趋势提示感染的意义更大,可能与细菌毒素损伤血管内皮细胞,激活凝血因子,使PLT与细菌产生的炎症介质和脂多糖结合,或PLT直接黏附于血管内皮细胞,减少循环血中PLT水平等原因相关。
综上所述,动脉血乳酸、PCT、CRP水平越高, PLT水平越低, NCIS评分越低,新生儿败血症病情越重,采用动脉血乳酸、PCT、CRP联合判读可评估早产儿晚发型败血症病情的严重程度,从而更加快速有效地对患儿病情进行判断并指导治疗,值得在临床推广应用。

