食管下段腺癌及Barrett食管患者的发病特征及预后影响因素
周 琳,刘 璐,石晓丹,彭孝倩,焦笑笑,马 望,张连峰
1)郑州大学第一附属医院消化内科 郑州 450052 2)同济大学附属东方医院消化内科 上海 200120 3)郑州大学第一附属医院肿瘤科 郑州 450052
近年来,随着胃食管反流病发病率的增加,Barrett食管及食管腺癌的发病率也呈上升趋势[1-2]。食管腺癌主要起源于食管下1/3 Barrett食管黏膜的腺上皮。本课题组的既往研究[3]发现,约80.9%的食管腺癌为下段腺癌。Barrett食管作为食管腺癌和部分食管胃交界处肿瘤(adenocarcinoma of esophagogastric junction,AEG)的癌前病变已获广泛共识并受到重视。为深入了解河南省近年来食管下段腺癌及Barrett食管的发病情况,本研究回顾性分析了郑州大学第一附属医院近8 a诊治的374例食管下段腺癌及365例Barrett食管患者的发病特征,并分析其预后影响因素。
1 对象与方法
1.1研究对象选取2010年1月至2018年1月郑州大学第一附属医院消化内镜中心行胃镜检查、经病理确诊的374例食管下段腺癌和365例Barrett食管患者为研究对象。食管癌患者纳入标准:肿瘤中心在食管胃交界部(贲门口)上方,均经病理检查确诊,并明确病理学类型。按照UICC(2002年)食管病变分段标准,食管下段腺癌患者纳入标准:肿瘤中心距门齿32~40 cm,约为食管下1/3段。Barrett食管患者纳入标准[4]:内镜下食管鳞状上皮与柱状上皮的交界线相对于食管胃交界部上移≥1 cm,病理诊断有柱状上皮化生,可伴或不伴肠化,排除伴有高度不典型增生的病例。Barrett食管的分型:按化生的柱状上皮长度分为长节段Barrett食管(化生的柱状上皮累及食管全周且长度≥3 cm)和短节段Barrett食管(化生的柱状上皮未累及全周或虽累及但长度<3 cm);按内镜下形态分为全周型、舌型和岛型。
374例食管下段腺癌患者中男292例,女82例;年龄39~89岁,其中≤60岁115例,>60岁259例。胃镜下表现:溃疡型197例,蕈伞型79例,髓质型61例,缩窄型37例。分化程度:高、中、低分化分别为13、134、227例;219例有淋巴结转移,79例有远处转移。
365例Barrett食管患者中男196例,女169例;年龄为15~86岁,以50~60岁居多。胃镜下表现为岛型275例,舌型78例,全周型12例;柱状上皮长节段型125例,短节段型240例。组织病理学方面,单纯Barrett食管304例,伴特异性肠化生44例,伴轻度不典型增生14例,伴中度不典型增生3例。365例中8例伴食管平滑肌瘤,5例伴食管溃疡,2例伴贲门失迟缓症。
1.2随访对食管下段腺癌和Barrett食管患者进行电话和内镜随访,随访截止时间为2018年6月,共6~102个月。
1.3数据分析与处理应用Excel和SPSS 21.0进行资料录入、整理和统计学分析。对8 a间食管腺癌、食管下段腺癌及Barrett食管的年检出率进行趋势χ2检验。采用Kaplan-Meier法和log-rank检验分析不同因素对食管下段腺癌患者生存时间的影响,采用Cox回归模型对食管下段腺癌患者进行预后因素分析。检验水准α=0.05。
2 结果
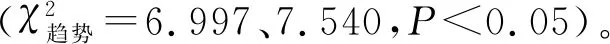
2.2食管下段腺癌患者的治疗及预后分析374例食管下段腺癌患者中,104例行手术治疗,其中65例行术后化疗;80例行单纯化疗;5例行放射治疗及化疗;185例未进行任何治疗。
本组患者中有261例获随访,随访率为69.8%。手术患者共获访101例,死亡29例,其中9例术后复发转移死亡,5例在化疗期间死亡,1例并发肺腺癌,1例术后肺部感染、呼吸衰竭死亡,1例术后肺栓塞死亡,其余12例死因不详。非手术患者共获访160例,死亡104例,其中58例因身体素质或经济原因放弃治疗,46例在化疗期间死亡。
食管下段腺癌患者中位生存时间为18个月,1、3、5 a总体生存率分别为67.3%、34.3%、22.5%。手术组中位生存时间为56个月,1、3、5 a累积生存率为88.8%、66.8%、32.1%;非手术组中位生存时间为13个月,1、3、5 a累积生存率为52.5%、19.2%、0。手术联合化疗组、单纯手术组、单纯(放)化疗组、未行任何治疗组3 a累积生存率分别为:65.7%、42.4%、15.4%、0,手术联合化疗组高于其他3组(χ2=41.696,P<0.001)。
单因素分析结果显示:年龄、性别、淋巴结转移、远处转移、治疗方式与食管下段腺癌患者预后有关(表1);肿瘤最大径、肿瘤N分期、肿瘤TNM分期与食管下段腺癌患者行根治性手术的预后有关(表2)。
多因素分析结果显示:肿瘤淋巴结转移、治疗方式是影响食管下段患者预后的独立因素(表3);肿瘤N分期、肿瘤最大径是影响行根治性术后食管下段腺癌患者预后的独立因素(表4)。
2.3Barrett食管患者的内镜及组织病理学随访365例Barrett食管患者均未发展为食管腺癌或Siewert Ⅰ型AEG。304例单纯Barrett食管患者中,40例逆转为反流性食管炎,25例食管黏膜恢复正常,4例进展为中度不典型增生;44例伴特异性肠化患者中,2例逆转为反流性食管炎,3例进展为重度异型增生;14例轻度异型增生患者中,1例逆转为反流性食管炎,2例进展为重度异型增生;3例中度异型增生患者中1例逆转为轻度异型增生。

表1 影响食管下段腺癌患者预后的单因素分析
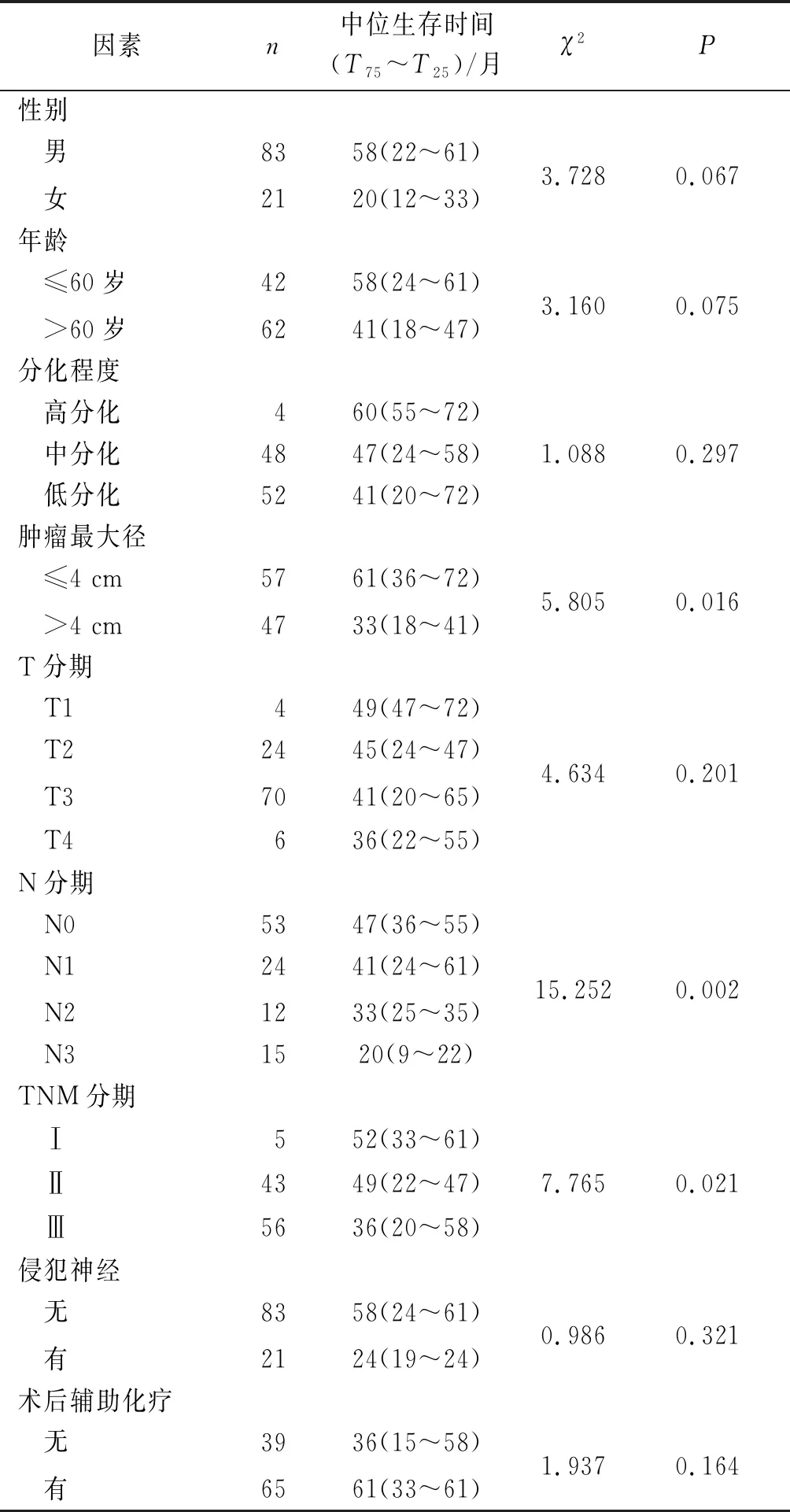
表2 影响根治性术后食管下段腺癌患者预后的单因素分析
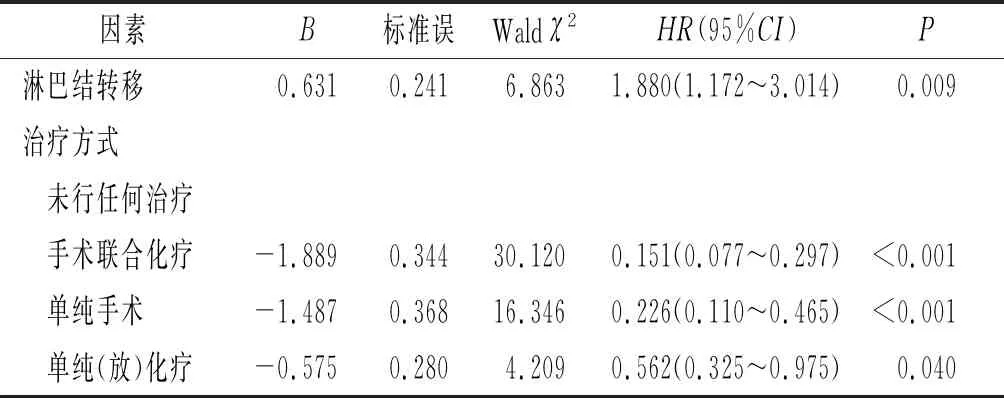
表3 影响食管下段腺癌患者预后的多因素分析

表4 影响根治性术后食管下段患者预后的多因素分析
3 讨论
有报道[5]显示,西方国家食管腺癌中有80%与Barrett食管相关,而我国Barrett食管癌变率约为61%。目前研究[6]认为,食管腺癌是由于食管下段长期暴露于酸性溶液、胃酶和胆汁中,造成食管黏膜的炎症和破坏,从而使下段鳞状上皮发生不可逆损伤,导致柱状上皮化生而形成的一种适应性改变。本研究显示,近8 a河南省食管腺癌患者发病仍以食管下段腺癌为主,与常栋等[7]的研究结果一致。本研究还显示,近8 a食管下段腺癌和Barrett食管年检出率均呈上升趋势。目前多认为生活方式西方化在我国食管腺癌的发病中起重要作用。
食管下段腺癌的治疗首选手术切除。374例食管下段腺癌患者中,104例行根治性手术,手术组5 a生存率为32.1%,非手术组5 a生存率为0,手术组中位生存时间(56个月)高于非手术组(13个月)。多因素分析显示,手术联合化疗预后最好,亦是被公认为是改善该病预后的有效措施;此外,淋巴结转移也是影响患者预后的独立危险因素。本研究中,由于过半数患者确诊时已伴淋巴结或远处转移,错过治疗最佳时机,故生存率较低。
本研究发现,肿瘤N分期是影响根治性术后食管下段腺癌患者预后的独立因素。行根治性术后食管下段腺癌患者一旦发生淋巴结转移,其预后明显差于无淋巴结转移患者。Peyre等[8]研究表明,切除淋巴结的数量是影响食管腺癌切除术后患者预后的一个独立因素,只要切除≥23个淋巴结,存活的可能性就会最大化。类似研究[9-10]表明,随着淋巴结清扫数目的增多,有微转移的淋巴结被切除的概率增大,从而预后越好。本研究中,肿瘤最大径亦是影响根治性术后食管下段腺癌患者预后的独立因素,其不仅影响手术的切除率,还可能影响淋巴结转移率。有研究[11-12]认为肿瘤最大径越大,淋巴结转移率越高,肿瘤直径≤3 cm的淋巴结转移率为20.4%,>5 cm的淋巴结转移率为65.7%,肿瘤越大,与周围淋巴系统的接触面积越大,侵袭力也越强,更易发生淋巴结转移。因此作者认为加大淋巴结清扫范围和根治性切除、对淋巴结转移患者行术后辅助治疗,可提高手术根治率及生存率。
食管腺癌是一个多阶段的演进过程,其癌前病变具有双向发展的不稳定性,即其可向癌的方向持续进展,也可停留在某一阶段多年不变[13]。Barrett食管是公认的食管腺癌的癌前病变,但本研究在随访期间未发现Barrett食管进展为癌的病例。有研究[14]显示,伴肠化的Barrett食管癌变风险比无肠化者高3倍以上,并且无异型增生的Barrett食管发展为食管腺癌的概率低于有异型增生者,此概率随异型程度增加而升高。因此,诊断Barrett食管时一定要标注是否有肠化和异型增生。苏帅等[15]研究发现Barrett食管肠化患者平均年龄高于无肠化患者,认为年龄是发生肠化的一个因素,而本研究中肠化和无肠化患者年龄差异不大。但对有肠化和异型增生的患者一定要加强随访,必要时考虑手术治疗。
综上所述,食管下段腺癌发病率逐渐升高,且症状出现晚、分化程度低,淋巴结转移和治疗方式是影响其预后的独立因素,手术能明显改善患者预后。对于行根治性术后食管下段腺癌患者,肿瘤N分期和肿瘤最大径是影响其预后的独立因素,加大淋巴结清扫范围,对淋巴结转移患者行术后辅助治疗有助于提高生存率。Barrett食管的发病率也逐渐升高,对于伴肠化和(或)异型增生的患者应加强随访。

