陀螺刀立体定向放疗联合全脑放疗脑转移瘤患者的疗效分析
李 玉 李文文 孙宁华 亓 迪
1.泰安市肿瘤防治院,山东 泰安 271000; 2.泰安市优抚医院,山东 泰安 271000
恶性肿瘤发生率呈逐年上升趋势,且易发生远处转移。颅脑转移瘤的发病率及死亡率较高,其中发病率约占恶性肿瘤患者的20%~35%,以肺癌、乳腺癌、直肠癌出现脑转移的发生率高,预后不佳[1-2]。脑转移瘤患者可有头痛、恶心、喷射性呕吐,以及相应的神经症状,严重影响患者的生活质量。目前放射治疗仍是治疗脑转移瘤的主要手段之一[3]。放射治疗的方式有全脑放射治疗(whole brain radiotherapy,WBRT)和立体定向放射治疗(stereotactic radiation therapy,SRT)。陀螺刀即陀螺旋转60Co立体定向放疗系统,其优势在于定位精准,高剂量适形照射,从而提高转移瘤受照剂量,减轻周围组织的放射性损伤。本研究通过对SRT联合WBRT与单纯WBRT相比较,观察患者的疗效、生存率及不良反应。
1 资料与方法
1.1 一般资料
选择2015年9月至2017年12月我院收治的56例恶性肿瘤多发脑转移患者。纳入标准:原发肿瘤均为恶性肿瘤;脑转移瘤确诊均经颅脑增强CT或增强MRI,转移数目为2~5个,最大转移灶≤3 cm;患者KPS评分≥70分;患者预计生存期≥3个月。排除标准:颅脑原发恶性肿瘤;脑转移瘤数目为1,或者>5个,转移瘤最大径>3 cm;患者一般状况差,KPS<70分;患者既往行脑放疗史;有其他严重颅脑疾病史。56例患者随机分为两组:对照组28例,其中男性12例,女性16例;原发灶:肺恶性肿瘤11例,消化道肿瘤14例,乳腺恶性肿瘤3例;治疗采用WBRT。实验组28例,其中男性15例,女性13例;原发灶:肺恶性肿瘤13例,消化道肿瘤10例,乳腺恶性肿瘤5例;治疗采用WBRT联合SRT。两组资料比较差异无统计学意义(P>0.05),有可比性。
1.2 治疗方法
对照组:采用医科达6MV-X医用直线加速器治疗。放疗前在模拟CT机下定位,患者采取仰卧位,头颈肩面罩固定,行CT扫描,层厚5 mm,扫描后图像传至TPS工作站。靶区勾画:CTV为全脑组织,PTV则依据摆位误差,在CTV的基础上外扩5 mm,采用WBRT两野对穿照射,每周放疗5 f(周一到周五),每天1 f,每次DT 2 Gy,95%PTV DT 40 Gy/20 f。放疗期间根据实际情况行复方甘露醇及激素降颅压治疗。
实验组:前半程治疗同对照组WBRT,放疗20 f后,复查颅脑MRI或CT,评价病灶退缩情况,给予模拟CT下二次定位,面罩固定,层厚5 mm,图像传至陀螺旋转60Co立体定向放疗系统。靶区勾画:GTV为颅脑可见转移灶,PGTV为GTV基础上外扩5 mm,确定等中心点的数量及部位,周围危及器官如脑干、视神经及晶体受照射量均在正常范围内。局部病灶推量8~10 f,每次DT 3 Gy,50%PGTV剂量线 DT 24~30 Gy/8~10 f。
1.3 疗效评价
疗效评价采用RECIST标准:①完全缓解(CR):病灶完全消失;②部分缓解(PR):病灶缩小>50%;③疾病稳定(SD):病灶缩小<50%或增大<25%;④疾病进展(PD):病灶增大>25%或有新发病灶;客观缓解率(ORR)即完全缓解率与部分缓解率之和。不良反应评价包括白细胞减少、高颅压表现、记忆力减退、耳鸣、肢体肌力下降等。
1.4 统计学方法
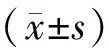
1.5 随访
采用门诊定期复诊或者电话的形式进行随访,随访时间截止至2019年7月,全组病例随访时间为1~30个月,中位随访时间为 9个月,随访率为 100%。
2 结 果
2.1 近期疗效
实验组有效率为92.86%,对照组有效率为64.29%。两组的有效率比较差异有统计学意义(P<0.05),见表1。
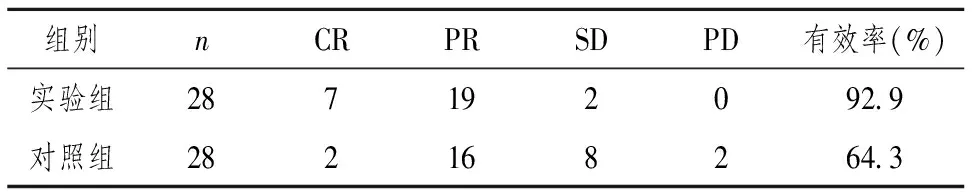
表1 两组近期疗效比较
注:两组有效率比较,χ2=5.500,P=0.019。
2.2 生存分析
对照组患者中位生存时间为 8个月,观察组为 12个月,1年生存率分别为21.4%,39.3%,两组生存率比较差异有统计学意义(P=0.034),见图1。
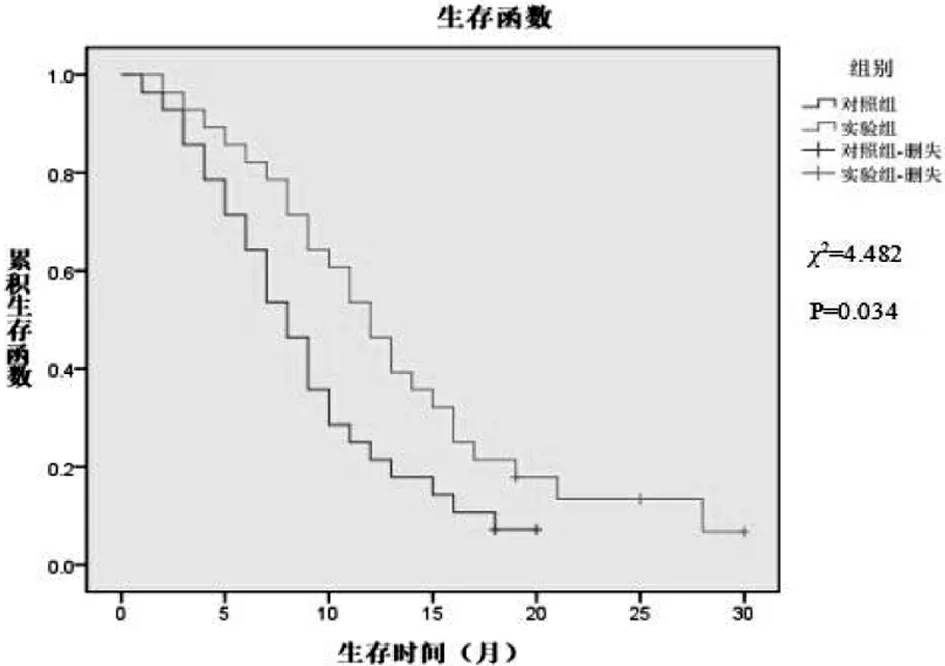
图1 两组患者生存分析
2.3 不良反应
实验组和对照组不良反应有白细胞减少、颅内压增高、记忆力减退、耳鸣、肢体肌力下降。两组不良反应发生率比较,差异无统计学意义(P>0.05),见表2。
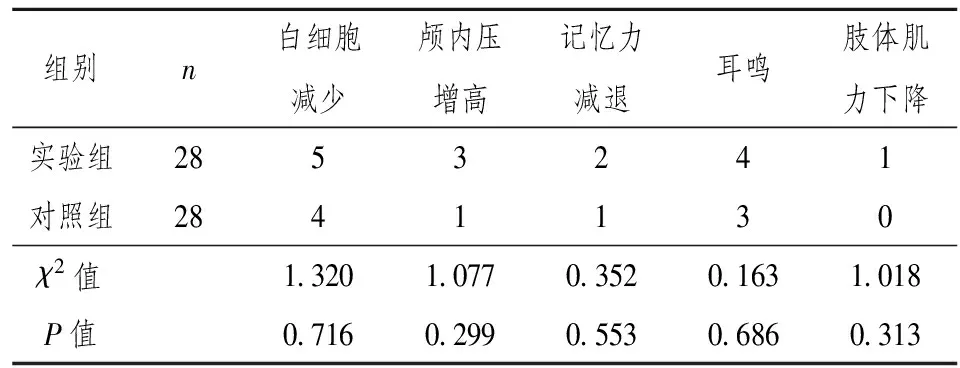
表2 两组不良反应比较
3 讨 论
恶性肿瘤的发病率位居疾病的首位,治疗效果相对较差,易发生远处转移,其中颅脑是最常见的转移部位之一。对于晚期发生脑转移的患者,以往化疗药物很难通过血脑屏障渗透到中枢神经中,手术及放射治疗仍是颅脑转移瘤的主要治疗方法[4]。而针对多发颅脑转移瘤患者,放射治疗显得尤为重要。目前颅脑多发转移瘤的标准治疗方案是WBRT[5]。脑转移瘤患者的自然生存时间是1~2个月,经WBRT之后患者生存期能相应延长至4~6个月[6]。但WBRT存在不足之处,全脑放射总量一般不超过40 Gy,不能有效的控制颅脑转移瘤,且随着放疗剂量的增大,正常脑细胞的伤害也随之增大。
随着放疗技术的不断更新,SRT逐渐被大家熟知。SRT是采用大量电离射线进行聚焦照射,具有剂量梯度大、定位精准、周围正常组织受照量小的特点,进而使脑损伤降低[7]。SRT不仅更好地控制颅内转移瘤,而且也提高了患者的生存率。陀螺刀采用了类似航天陀螺仪的旋转原理,它通过旋转式三维立体多野多角度聚焦照射,使放射线的高剂量区落在肿瘤靶点上,达到肿瘤致死剂量,而转移瘤边缘剂量陡降,对周围正常脑组织的损伤小。相关研究表明[8]采用伽玛刀分次治疗颅内转移病灶<3 cm的患者,照射总量达到了肿瘤致死量,同时降低周围组织受照量。
本研究数据显示,SRT联合WBRT组治疗脑转移瘤近期缓解率明显高于单纯WBRT治疗组,两组差异有统计学意义(P<0.05);这与陈秀军等[9]研究相符合。本研究中SRT联合WBRT治疗组的中位生存期为12个月,单纯WBRT组的中位生存期为8个月,联合治疗组的生存期显著延长,生存率显著提高,差异有统计学意义(P<0.05),这与有关报道[10-11]结果相似。对于放疗不良反应中,有关研究表明[12-13],SRT对患者的神经认知功能影响小,对改善患者生活质量有一定的帮助。本研究显示,实验组患者白细胞减少、颅内压增高、记忆力减退、耳鸣及肢体肌力下降等不良反应的发生率较对照组增高,但差异无统计学意义(P>0.05)。总体而言,SRT联合WBRT疗效优于单纯WBRT,能更好控制脑转移瘤,毒副反应无明显加重,一定程度上提高了患者生活质量。
综上所述,SRT联合WBRT治疗脑转移瘤有较好的近期缓解率,能有效的控制病情,延长生存期,改善患者神经症状,提高生活质量,不良反应发生率低,安全性好。脑转移瘤患者的远期疾病控制情况及长期生存情况需要进一步随访,以了解患者远期生存的影响因素。

