酒精依赖患者睡眠质量及影响因素分析*
宋月红 赵 燕 江海峰 王海红 袁辰馨 杜 江 赵 敏
酒精是一种精神活性物质,长期大量饮酒会对大脑产生神经毒性作用,使中枢神经系统发生结构和功能的双重改变[1,2],目前酒精依赖以及随之而来的酒精相关性疾病已经成为当今世界严重的医学和社会问题。既往研究发现,酒精依赖患者可出现程度不一的各种睡眠障碍及睡眠相关疾病,而睡眠障碍又进一步加重对酒精依赖的成瘾行为,形成恶性循环[3]。本研究旨在调查酒精依赖患者的睡眠质量及可能的影响因素,为改善此类患者睡眠质量,并针对影响因素实施有效干预提供依据。
1 对象与方法
1.1 对象 选取2019年11月~2020年9月在上海交通大学医学院附属精神卫生中心(物质依赖科)新入院的酒精依赖患者共26例作为研究组。入组标准:(1)符合国际疾病分类第10版(International Classification of Diseases-10,ICD-10)酒精依赖综合征的诊断标准;(2)年龄18周岁以上;(3)入院第一天。排除标准:(1)严重影响认知功能的疾病;(2)严重的神经系统疾病及其他疾病。选取同期一般情况与上述研究组相匹配的26名健康对照作为对照组。入组标准:(1)无任何成瘾物质依赖史(吸烟除外);(2)无酒精依赖家族史。研究组中男23例,女3例;年龄26~65岁,平均(42.27±11.02)岁;BMI为12.55~29.39 kg/m2,平均(21.76±3.85)kg/m2;镇静药物使用者5例;首次饮酒年龄12~51岁,平均(22.27±8.63)岁;累计饮酒时间1.5~48年,平均(19.79±12.73)年;饮酒量4~33.3标准杯,平均(14.74±6.98)标准杯。对照组中男23例,女3例;年龄26~70岁,平均(45.00±16.62)岁。两组受试者的年龄、性别比较差异均无统计学意义(P>0.05)。本调查研究经上海交通大学医学院附属精神卫生中心伦理委员会批准,所有研究对象均意识清楚,交流正常,自愿参加本研究并签署知情同意书。
1.2 方法
1.2.1 一般资料和饮酒特征调查 自行设计一般人口学资料和饮酒特征调查表,采用统一指导语和填表方法,在研究者指导下由研究对象自行填写,调查内容包括两方面:(1)一般人口学资料,包括年龄、性别、体质量指数(BMI=体质量/身高2)、镇静催眠药的使用情况等;(2)饮酒特征,包括首次饮酒年龄、累计饮酒年数、饮酒量(标准杯:1标准杯指1杯含有10 g酒精的饮料)等。
1.2.2 睡眠质量情况调查 采用匹兹堡睡眠质量指数(Pittsburgh Sleep Quality Index,PSQI)[4,5]对患者近1个月内的睡眠质量情况进行评估。该量表共18个计分条目,组成睡眠质量、入睡时间、睡眠时间、睡眠效率、睡眠障碍、睡眠药物及日间功能障碍7个因子,采用“0~3”记分,总分为各因子分相加(范围0~21分),总分≤7分提示睡眠质量好,>7分提示存在睡眠障碍。
1.2.3 焦虑、抑郁状态评估 采用贝克焦虑自评量表(BAI)和贝克抑郁自评量表(BDI)[6,7]评估患者近1周内的焦虑、抑郁状态。以国内常模的上限为界,BAI总分>45分,提示存在焦虑症状;BDI总分0~4分为无或极轻微抑郁,5~13分为轻度抑郁,14~20分为中度抑郁,21分及以上为重度抑郁。
1.2.4 酒精戒断状态评定 使用临床酒精戒断状态评定量表(Clinic Institute Alcohol Withdrawal Syndrome Scale,CIWA-Ar)[8]对患者酒精戒断症状的严重程度进行评估,总分≥7分,临床即可诊断为戒断状态,7~10分为轻度戒断状态,11~15分为中度戒断状态,16分及以上时为重度戒断状态。

2 结果
2.1 酒精戒断状态及焦虑、抑郁状态评估 研究组CIWA-Ar评分0~32分,平均(11.73±9.62)分;BDI评分0~4分无或极轻微抑郁的有7例(26.92%),5~13分轻度抑郁的有12例(46.15%),14~20分中度抑郁的有1例(3.85%),21分及以上重度抑郁的有6例(23.08%);BAI评分>45分有焦虑症状的有2例(7.69%)。
2.2 两组PSQI评分比较 研究组中有13例患者PSQI总分>7分,提示有50%的患者存在程度不一的睡眠障碍。13例有睡眠障碍患者中有4例使用镇静催眠药(30.77%);而13例无睡眠障碍的患者中仅1例使用镇静催眠药(7.69%)。研究组PSQI总分及睡眠质量、入睡时间、睡眠障碍、睡眠药物和日间功能障碍因子分均高于对照组(P<0.05)。见表1。

表1 两组PSQI评分比较
2.3 研究组睡眠障碍影响因素分析 以研究组睡眠质量(PSQI总分>7分者提示存在睡眠障碍)为因变量进行二元多因素Logistic回归分析,研究哪些自变量对酒精依赖患者睡眠障碍提供最主要贡献。研究的影响因素(自变量)有:性别、年龄、BMI、镇静药物使用、首次饮酒年龄、累计饮酒时间、饮酒量(标准杯)、CIWA-Ar、BDI和BAI。向前逐步回归模型显示中重度抑郁(BDI>13分)的酒精依赖患者相比于无或轻度抑郁(BDI≤13分)的患者使PSQI评分异常(PSQI总分>7分)的风险升高1.3倍。见表2。
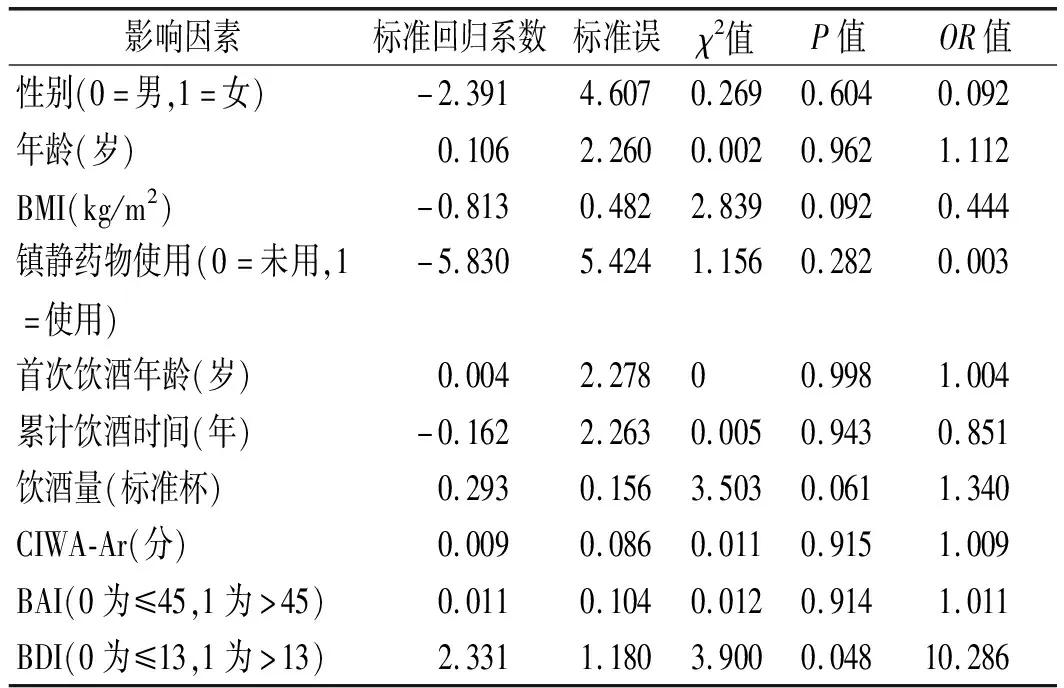
表2 睡眠质量相关因素回归分析
3 讨论
目前酒精使用障碍问题遍布全球,不仅给成瘾者自身带来严重的躯体和精神损害,而且带来巨大的社会安全、经济和公共卫生问题,已成为人类死亡的首要原因之一。2018年世界卫生组织(WHO)公布的全球酒精与健康状况报告中指出,近年来全球每年有300多万人死于有害使用酒精,占全部死亡人数的5.3%,其中男性约占3/4;中国的情况更不容乐观,在2005~2016年的12年间,中国人均酒精消费量增加76%,而终身戒酒率下降了8.8%,随之而来的酒精相关疾病如酒精性肝病(ALD)等也呈逐年上升趋势[9]。
目前酒精使用障碍(AUD)问题十分严峻,酒精相关疾病也同样值得关注。睡眠障碍在酒精依赖患者中较为常见,有研究对AUD患者睡眠质量进行评估并予神经影像学检查综合分析,发现有70%的AUD患者存在不同程度的睡眠障碍,没有睡眠障碍的患者也提示有执行力缺陷和前丘脑损害[10]。另外,Hartwell EE等[11]学者在295例社区酒精依赖者中采用PSQI调查其睡眠情况,结果76%的社区酒精依赖者存在不同程度的睡眠障碍,且失眠程度与酒精依赖严重程度呈正相关;良好的睡眠不仅可以改善戒断症状,同时也可减少复饮的风险。本研究中,26例酒精依赖患者中有13例PSQI总分>7分,提示有50%的患者存在不同程度的睡眠障碍。有研究发现不管在饮酒还是戒酒期间,酒精依赖患者都会遭受程度不一的多种睡眠障碍,表现为严重的入睡困难、睡眠结构改变和白天过度嗜睡[12],这与本研究的结果基本一致。本研究发现酒精依赖患者PSQI总分及睡眠质量、入睡时间、睡眠障碍、睡眠药物和日间功能障碍因子分均高于对照组(P<0.05),即酒精依赖患者存在睡眠障碍更严重,日间功能障碍更多的情况。
同时,本研究还发现在酒精依赖患者中,伴有中重度抑郁的患者相比于无或轻度抑郁的患者出现睡眠障碍的风险升高1.3倍。Hasler BP等[13]研究者针对707名9~13岁的儿童进行了一项儿童晚期睡眠特征与成年期药物滥用之间的风险关联研究,随访7次以上直至30岁,结果发现基线时的不规律睡眠时间预测了酒精使用障碍的较早发病,也预示着抑郁症的发作较早,提示睡眠障碍、酒精依赖和抑郁症三者之间存在一定的联系。另有学者对124例酒精依赖患者进行研究后发现,被诊断出患有一种或多种情绪障碍的患者,其睡眠规律性明显低于没有任何情绪障碍的患者[14]。还有部分学者针对抑郁症与睡眠障碍的相关性进行研究发现,无论是双相抑郁还是单相抑郁患者,抑郁发作时约 85%的人群均存在一定程度的睡眠障碍[15]。另外,Benca RM等[16]学者在进行了20年有关精神障碍患者的177项睡眠研究分析后,概括了抑郁症患者相对独特的睡眠模式:睡眠连续性受损(包括夜间醒起次数增多及早醒等)、非快眼动(NREM)期睡眠变化(包括Ⅰ期睡眠增多、慢波睡眠减少等)、快眼动(REM)期睡眠变化(包括REM潜伏期缩短等);其中,REM潜伏期缩短可能是抑郁症不良预后的危险因素。以上研究结果均提示,在酒精依赖患者中,伴有抑郁情绪的患者更易出现睡眠障碍。
酒精依赖患者由于神经生物学等多方面原因出现睡眠障碍的情况较为普遍,在临床工作中不仅需要关注患者戒断症状的改善,还需关注其睡眠质量的提升;对抑郁情绪较重的酒精依赖患者,应积极进行前瞻性干预,提高患者的生活质量,促进康复。本研究为单中心小样本研究,因疫情原因,收集病例进度缓慢,一度停滞,原计划到周边省市扩大病例收集范围也因疫情原因搁浅,故样本量较小,结果可能存在一定偏倚,在后续的研究中可扩大样本量,纳入更多的影响因素,开展多中心大样本研究,更加深入地研究酒精依赖对睡眠质量的影响。

