早期侧脑室引流及动脉瘤栓塞术对Hunt-hess Ⅲ级原发性蛛网膜下腔出血的疗效分析
巫 颖,龚细礼
(湖南师范大学附属湘东医院,醴陵 412200)
原发性蛛网膜下腔出血(subarachnoid hemorrhage,SAH)为脑底或脑表面血管病变破裂,血液流入蛛网膜下腔,主要病因是动脉瘤。动脉瘤性SAH是一种致死率极高的疾病,据流行病学调查显示,14天内的再破裂出血率达22%,在出血7天内病死率27%,第2次出血病死率达70%[1],平均死亡率在27%~44%[2],SAH病死率高,且并发症多,是神经科的危重疾病。
影响SAH预后的重要因素为急慢性脑积水、脑血管痉挛、再出血、颅内感染等并发症。临床上常用Hunt-Hess分级来对SAH患者的病情严重程度进行评估,研究表明,Ⅰ~Ⅱ级的患者为轻型SAH,不需要予以侧脑室引流且预后较好;Ⅳ~Ⅴ级的患者为重型SAH,尽管予以侧脑室引流及积极救治后病死率仍高[3]。Hunt-Hess Ⅲ级介于轻型、重型SAH 之间,目前国内外对于Hunt-Hess Ⅲ级的患者早期侧脑室引流是否有益尚有争议。
1 资料与方法
1.1 一般资料本研究选取2011年6月~2017年6月本院神经内外科收治的资料完整并且符合研究要求的114例Hunt-Hess Ⅲ级且合并有头颅CT提示脑室扩大或脑室积血的SAH患者。符合本研究要求的114例Hunt-Hess Ⅲ级SAH患者,年龄分布于42~80岁,平均年龄61.621±8.8743岁。男性50例,女性64例。114例患者中,有吸烟史20人,有高血压病史64人,有糖尿病病史10人。有动眼神经麻痹5例,肢体偏瘫9例,全部患者均有嗜睡或意识混乱。DSA检查未发现动脉瘤者8例,DSA 发现颅内动脉瘤82例,拒绝行DSA或CTA检查者24例。
1.2 方法
1.2.1 纳入标准(1)经CT和/或腰椎穿刺证实为SAH患者。(2)入院时病情分级属Hunt-Hess Ⅲ级。(3)头颅CT提示有脑室扩大或脑室积血。(4)若有行侧脑室引流,需在入院24小时内完成,若有血管内介入栓塞治疗,需在入院后72小时内完成。
1.2.2 排除标准(1)排除凝血功能机制障碍、明显出血倾向、手术部位皮肤感染、呼吸循环衰竭及心功能Ⅳ等疾病。(2)排除既往有脑室扩大病史患者。(3)排除入院前已在其他医院行侧脑室穿刺引流、脑脊液置换或血管内介入治疗的患者。(4)排除资料不全的患者。
1.2.3 分组将入选病例按是否行侧脑室引流术分为引流组和非引流组两大组。非引流组按SAH指南接受神经内科常规药物治疗及腰穿脑脊液置换术;引流组在接受神经内科常规药物治疗、腰穿脑脊液置换的基础上接受早期侧脑室穿刺引流术。两大组病例再按是否予以动脉瘤介入栓塞治疗分为介入组和非介入组两组。
各组的腰穿脑脊液置换次数基本一致(依患者具体情况决定置换次数,一般至脑脊液颜色基本清晰或压力正常为止。一般急性期每天置换1~2次,每次40~60mL)。引流介入组简称A组;引流非介入组简称B组;非引流介入组简称C组;非引流非介入组简称D组。年龄经方差分析、性别经χ2检验,A、B、C、D各组间年龄、性别差异无统计学意义(P>0.05)。统计A、B、C、D各组60天内颅内动脉痉挛发生率、慢性脑水发生率、颅内感染率、再出血率、病死率及60天时的MRS评分。
1.3 统计方法数据采用SPSS 19.0软件进行分析。计量资料进行正态性检验,若服从正态分布则以均数±标准差表示,若不服从正态分布,采用M(P25-P75)表示,多组计量均数之间比较采用方差分析。如果差别有统计学意义,则行SNK-q 检验法进行组间两两比较;计数资料以例数及百分比表示,多组计数资料之间采用R*C表χ2检验(当有T≤5时,采用Fisher精确概率法),以P<0.05为差异具有统计学意义。若差别有统计学意义,则进行多个样本率间的多重比较,采用卡方分割法,P’=P/(Ck2+1),k为需比较的组数;等级资料采用多个独立样本的秩和检验,以P<0.05为差异具有统计学意义。
2 结果
2.1 各组慢性脑积水、脑血管痉挛、颅内感染及60天内再出血情况比较由表1可见,引流介入组(A组)60天内再出血发生率明显低于引流非介入组(B组)(P<0.05),而两组慢性脑积水发生率、脑血管痉挛发生率、颅内感染发生率、60天内病死率无明显差异;引流介入组(A组)慢性脑积水发生率、脑血管痉挛发生率低于非引流介入组(C组)(P<0.05),而两组颅内感染发生率、60天内再出血发生率、60天内病死率无明显差异;引流非介入组(B组)慢性脑积水发生率、脑血管痉挛发生率明显低于非引流非介入组(D组)(P<0.05),而两组颅内感染发生率、60天内再出血发生率、60天内病死率无明显差异;非引流介入组(C 组)60天内再出血发生率、60天内病死率明显低于非引流非介入组(D组)(P<0.05),而两组慢性脑积水发生率、脑血管痉挛发生率、颅内感染发生率无明显差异。
2.2 各组间60天时MRS评分的比较表2为各组60天时MRS评分情况。

表1 各组慢性脑积水、脑血管痉挛、颅内感染及60天内再出血情况
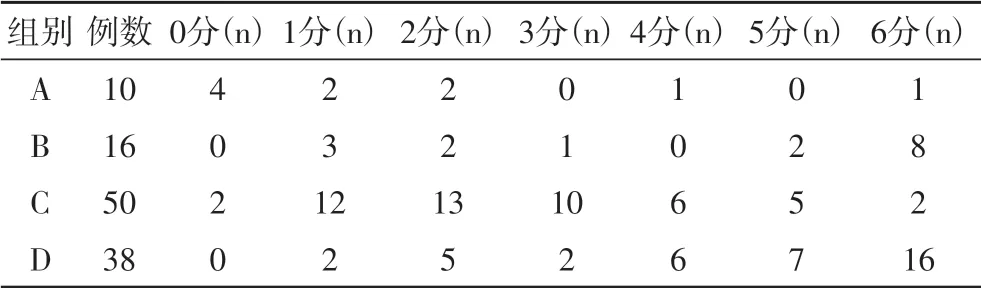
表2 各组60天时MRS评分
分别将A组与B组,A组与C组,B组与D组,C组与D组进行两个独立样本秩和检验,结果如表3。结果显示,A组与B组对比、C组与D组对比,P均<0.05,提示不论是否予以侧脑室穿刺引流术,动脉瘤介入栓塞术均能降低Hunt-Hess Ⅲ级SAH患者60天时的MRS评分;A组与B组对比,A组与C组进行对比,P均<0.05,提示动脉瘤介入栓塞术联合侧脑室穿刺引流术能降低Hunt-Hess Ⅲ级SAH患者60天时的MRS评分;B组与D组对比,P>0.05,提示在不予动脉瘤介入栓塞术的情况下,是否行侧脑室穿刺引流术不增加或降低Hunt-Hess Ⅲ级SAH患者60天时的MRS评分。

表3 各组60天时MRS评分的两两比较
3 讨论
SAH是致残率及致死率极高的疾病,影响SAH预后的因素除了再出血,还与大量出血后引发的一系列病理、生理有关。
3.1 侧脑室引流及动脉瘤栓塞术对慢性脑积水的影响SAH发病2周后出现的脑积水称为慢性脑积水,是SAH患者临床工作中常见的并发症,有数据统计其发生率甚至可高达48%[4]。其病理生理过程十分的复杂,目前多考虑红细胞降解后的血红蛋白、含铁血红素沉积于蛛网膜颗粒,导致蛛网膜颗粒功能严重受损,重吸收障碍,使脑脊液循环受阻[5]。5-HT、TXA2、组胺、内皮素等血管活动物质的释放,也可导致脑膜及蛛网膜颗粒的非感染性炎症。同时,有学者研究发现[6],慢性脑积水的发生也与蛛网膜下腔的血液代谢导致蛛网膜纤维化有关[7]。但目前关于持续脑脊液引流术对防治慢性脑积水的疗效尚无统一定论。有研究显示长期而过度的脑室外引流可能会导致软脑膜与蛛网膜黏连,使蛛网膜颗粒丧失正常功能,从而增加慢性脑积水发生几率[8]。并且留置引流管时间过长,或者引流管周围消毒不严,颅内感染的风险将大大增加[9]。
本研究显示,侧脑室引流能减少Hunt-Hess Ⅲ级SAH患者的慢性脑积水发生率,考虑与以下因素有关:(1)侧脑室穿刺引流术较腰椎穿刺引流术更能持续引流出血性脑脊液,能减少血性脑脊液的沉积,能减少脑脊液循环的阻碍,减少血管活性物质造成的炎性粘连和纤维化。(2)Hunt-Hess Ⅲ级 SAH患者因出血量较大,经常会出现急性脑积水、颅内压增加的情况[10]。急性脑积水、颅内压增加会进一步引起脑细胞水肿及缺血、缺氧,而侧脑室穿刺引流术能快速缓解急性脑积水症状,能增加脑血流量,减轻脑组织缺血、缺氧性损害,能有效减少蛛网膜的纤维增生。而动脉瘤介入栓塞术对上述病理生理过程无影响,故对慢性脑积水的发生率无改变。
3.2 侧脑室引流及动脉瘤栓塞术对脑血管痉挛的影响
脑血管痉挛与蛛网膜下腔出血后大量的红细胞分解物产生,血管活性物质的异常,及血管内皮细胞内钙超载等多种因素有关。Willis环、大脑表面血管其分支的血管壁内含有丰富的神经感受器,对血管活性物质的刺激很敏感[11]。SAH后血液常在颅底、外侧裂内集聚,直接与这些血管接触,从而诱发痉挛。因此,早期彻底的清除颅内积血至关重要。
本研究结果表示:及时行侧脑室引流能减轻Hunt-Hess Ⅲ级SAH患者的脑血管痉挛发生率。其原因可能如下:(1)侧脑室引流能在较短时间内引流出血性脑脊液,减少蛛网膜下腔和脑室内的血管活性物质,从而防治脑血管痉挛[12]。(2)Hunt-Hess Ⅲ级aSAH患者常伴有明显的脑组织肿胀,给手术带来了极大的不利,采用侧脑室引流能快速有效的减轻颅内压,使脑组织灌注压有效增加。在血管介入治疗过程中也能有利于显露动脉瘤[13],减少介入栓塞术中器械对脑血管的刺激,从而减少脑血管痉挛。
有些学者认为血管内介入治疗中,微导管及导丝输送时易对血管壁产生剌激而诱发脑血管痉挛,从而认为介入栓塞术能增加脑血管痉挛的发生率[14]。本研究结果表明:介入栓塞术对Hunt-Hess Ⅲ级aSAH 患者脑血管痉挛发生率无影响,可能随着目前介入材料的发展及手术操作的成熟,上述风险逐渐降低。
3.3 侧脑室引流及动脉瘤栓塞术对颅内感染的影响术后颅内感染与手术方式、留置颅内置管时间等相关,严重危害患者健康。且随着抗生素的使用,耐药菌增多,颅内感染的治疗难度较以往有所加大[15]。既往有学者研究认为,侧脑室穿刺引流术与腰椎穿刺脑脊液置换术相比,更易发生颅内感染[16-17]。本研究结果显示:侧脑室穿刺引流术及动脉瘤介入栓塞术均不会增加颅内感染的机率,其原因可能为:(1)侧脑室引流能加快脑脊液循环,流动的脑脊液能持续冲刷蛛网膜下腔及各脑室,从而降低颅内感染风险。(2)动脉瘤介入栓塞术为微创手术,只要术中操作者注意无菌操作,并不会增加颅内感染的几率。
3.4 侧脑室引流及动脉瘤栓塞术对再出血的影响动脉瘤性SAH最危险的并发症是再出血,直接影响着患者的预后。有学者认为动脉瘤未行手术处理前行侧脑室引流术可能会大大动脉瘤增加再出血风险[18],原因可能为:(1)侧脑室穿刺引流术后颅内压力会相应减低,破裂动脉瘤壁外压力降低,从而产生跨壁压力,可能会导致动脉瘤再破裂出血。(2)侧脑室引流术后,脑室容积会缩小,脑实质可能会受到牵拉,可能诱发血管痉挛导致破裂动脉瘤的再出血。(3)侧脑室穿刺引流术可能会使颅内纤溶系统激发,导致血块的液化,从而使尚未稳定的动脉瘤再出血。其中导致破裂动脉瘤再出血的主要原因为跨壁压的变化。本研究结果表明,早期侧脑室穿刺引流术不会增加再出血的风险,可能原因为:(1)本研究对象行侧脑室穿刺引流术前均予以控制血压及镇静镇痛等处理,降低了因血压波动太大导致的再出血风险。(2)本研究对象的经治医生通过控制引流管的高度调节脑脊液的流速,使颅内压处于相对稳定的范围。(3)若在介入栓塞术前行侧脑室引流,栓塞术中可根据需要调节脑脊液的引流量或夹闭引流管。这些措施均能减少破裂动脉瘤的跨壁压的变化,避免了破裂动脉瘤处不稳定血栓的脱落导致的再出血。
本研究还表明:与目前已有的国内外相关研究结果一致的是,动脉瘤栓塞术能降低Hunt-Hess Ⅲ级SAH 患者再出血的风险。其原因考虑动脉瘤内致密填塞弹簧圈后使破裂动脉瘤壁的跨壁压减小,从而减少了再出血风险。
3.5 侧脑室引流及动脉瘤栓塞术对预后的影响目前国内已有多项研究表示侧脑室穿刺引流及动脉瘤介入栓塞术均能改善患者预后。本研究结果显示动脉瘤介入栓塞术、动脉瘤介入栓塞术联合侧脑室引流能降低Hunt-Hess Ⅲ级SAH患者60天时的MRS评分。分析本研究结果出现的原因可能为:(1)蛛网膜下腔出血死亡的一大原因为破裂动脉瘤的再出血,动脉瘤介入栓塞术能从病因上解决再出血问题,所以能降低病死率。(2)在处理过动脉瘤后,予以侧脑室穿刺引流术能减少Hunt-Hess Ⅲ级SAH患者慢性脑积水、脑血管痉挛发生率,从而改善患者预后。(3)在不予处理动脉瘤时予以侧脑室穿刺引流术,虽能快速缓解急性脑积水症状,能改善脑血管痉挛,但不能降低患者再出血风险,且存在脑脊液引流速度不易控制导致颅内压下降过快等风险,不能降低患者60天的病死率,故不能降低患者60天MRS评分。治疗Hunt-Hess Ⅲ级原发性蛛网膜下腔出血患者时,早期侧脑室引流和动脉瘤介入栓塞术能减轻并发症及病死率,且不增加颅内感染发生率,有较高的安全性,对改善患者预后有重要的意义。

