腹腔镜完整结肠系膜切除术治疗横结肠癌的疗效
刘耀刚,袁启东,凃成志,程相超
河南省直第三人民医院普外科,郑州4500000
目前,结直肠癌的发病率和病死率均逐渐升高,手术切除是结直肠癌的有效治疗方法。腹腔镜以其微创的优势逐渐应用于临床,治疗效果满意。虽然多项研究表明,腹腔镜下全肠系膜切除术与传统的开放手术一样安全,并可达到相同的抗肿瘤治疗效果[1]。由于横结肠与所有重要器官紧密相连,其特殊的解剖位置使腹腔镜横结肠切除手术更加困难和复杂[2]。随着腹腔镜横结肠肿瘤手术的外科医师不断的发展和积累经验,腹腔镜手术在横结肠肿瘤治疗中备受关注。本研究探讨腹腔镜全肠系膜切除术对横结肠癌的治疗效果,现报道如下。
1 资料与方法
1.1 一般资料
选取2014 年3 月至2019 年3 月河南省直第三人民医院普外科收治的86 例横结肠癌患者。纳入标准:①病理学检查确诊为结肠癌;②肿瘤位于横结肠,且术前分期为cT2-4aN0M0、cTanyN+M0;③可耐受手术。排除标准:①术前进行化疗;②合并感染性疾病或凝血功能障碍;③肿瘤直径>6 cm 和(或)与周围组织广泛浸润;④腹部严重粘连、重度肥胖、结肠癌的急症手术(如急性梗阻、穿孔等);⑤合并严重心、肺、肝、肾等严重疾病。依据治疗方式分为对照组和研究组,对照组患者接受开腹横结肠癌根治术治疗,研究组患者接受腹腔镜下全肠系膜切除术。对照组中男28 例,女15 例,年龄39~83 岁,平均(57.8±8.3)岁;分化程度:高分化4例,中分化26 例,中低分化7 例,低分化6 例。研究组中男23 例,女20 例;年龄43~81 岁,平均(62.2±9.1)岁;分化程度:高分化5 例,中分化23 例,中低分化8 例,低分化7 例。两组患者性别、年龄和分化程度等临床特征比较,差异均无统计学意义(P>0.05),具有可比性。
1.2 方法
两组患者进入手术室后均实施气管插管全身麻醉。
对照组患者接受开腹横结肠癌根治术,患者气管插管全身麻醉,取腹正中切口,分离胃系膜和横结肠系膜,显露横结肠系膜中动脉根部。以十二指肠为指引向右扩展,裸化结肠血管,清扫淋巴结。在胃结肠韧带切开处,沿胃大弯胃网膜血管游离至结肠脾区。切开肿瘤部位皮肤,应用保护套保护腹壁切口,根据情况进行肠管端侧、端端或侧侧吻合,检查肠管血运良好,没有活动性出血后,将吻合的肠管归入腹腔[3-5]。将腹腔冲洗干净,检查无误后,将引流管放置其中,逐层关腹。
研究组行腹腔镜下全肠系膜切除术,患者气管插管全身麻醉,头高脚低,仰卧大字位。采用传统五孔法,建立气腹,压力12 mmHg(1 mmHg=0.133 kPa)。将大网膜和横结肠推向头侧,小肠推向左侧腹腔,暴露肠系膜根部;在横结肠系膜根部至阑尾方向波动性脊状隆起的右侧切开后腹膜,显露肠系膜上静脉及肠系膜上动脉,在胰腺下缘、横结肠系膜根部分别显露、断扎横结肠中动脉及横结肠中静脉,清扫系膜根部淋巴结;由断扎血管处进入Toldt间隙,用超声刀钝锐性结合分离,沿十二指肠进入胰腺表面,再向左上沿胰腺表面进入小网膜囊和胰尾、脾下极;由胃结肠韧带中部向右,沿胃网膜血管弓外侧分离至十二指肠球部,离断肝结肠韧带,并将结肠肝曲向下方游离;沿胃网膜血管弓外侧向左分离至脾门,离断脾结肠韧带,游离结肠脾曲,使之与内侧分离的Toldt 间隙相贯通;做上腹部正中切口,长5~6 cm,放置切口保护套,拉出肿瘤及相连肠段,在体外切除横结肠肿瘤及足够的远近肠段、全部大网膜和肠系膜淋巴结,端端吻合横结肠残端,放置引流管,逐层关闭切口。
1.3 观察指标
①比较两组患者的临床疗效:显效,腹痛、腹部肿块、水肿、贫血等症状消失;有效,腹痛、腹部肿块、水肿、贫血等症状有所好转,但没有完全消除;无效,临床症状没有任何好转甚至引发多种并发症。总有效率=(显效+有效)例数/总例数×100%。②比较两组患者的一般临床指标,包括手术时间、术中出血量、淋巴结获检数、肛门排气时间及住院天数。③比较两组患者的术后并发症发生情况,包括吻合口瘘、肠梗阻、切口感染和尿潴留等。
1.4 统计学方法
采用SPSS 20.0 软件对所有数据进行统计分析,计量资料以均数±标准差(±s)表示,组间比较采用两独立样本t 检验;计数资料以例数和率(%)表示,组间比较采用χ2检验;以P<0.05 为差异有统计学意义。
2 结果
2.1 临床疗效的比较
研究组患者的治疗总有效率为93.02%(40/43),高于对照组患者的72.09%(31/43),差异有统计学意义(χ2=6.541,P=0.011)。(表1)
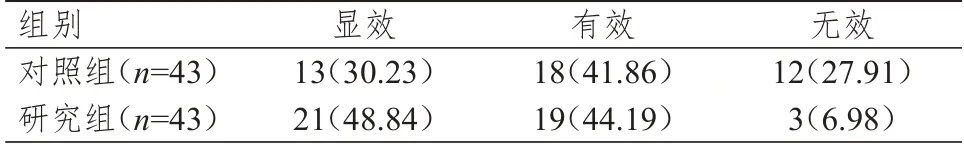
表1 两组患者的临床疗效[n(%)]*
2.2 一般临床指标的比较
两组患者的淋巴结获检数比较,差异无统计学意义(P>0.05),研究组患者的手术时间长于对照组患者,首次肛门排气时间、住院时间均短于对照组患者,术中出血量低于对照组患者,差异均有统计学意义(P<0.05)。(表2)
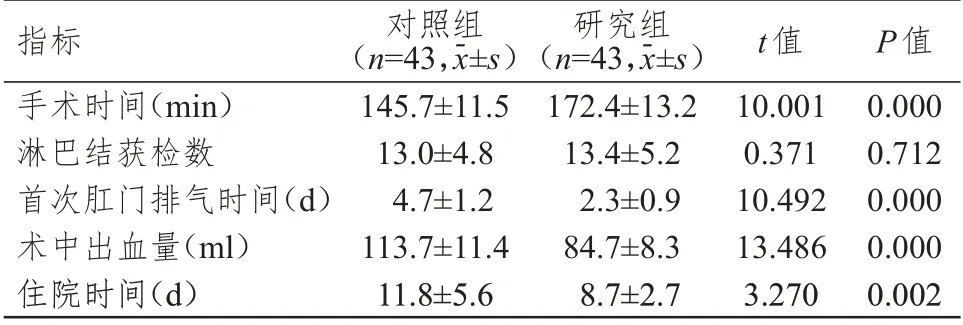
表2 两组患者一般临床指标的比较
2.3 并发症发生情况的比较
研究组患者的术后并发症总发生率为4.65%(2/43),低于对照组患者的37.21%(16/43),差异有统计学意义(χ2=13.771,P=0.000)。(表3)
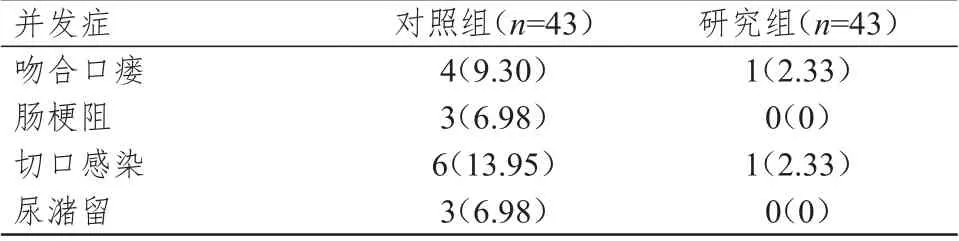
表3 两组患者的术后并发症发生情况[n(%)]
3 讨论
医学研究显示,结肠癌的发病与平时的生活方式及饮食习惯密切相关,主要是由于纤维素摄入不足或高脂肪饮食,需特别注意自己的生活方式和饮食习惯[7-8]。横结肠癌的早期症状包括消化不良、腹痛、腹胀等,大便时出现血便或黏液便,若出现此类症状需引起重视,及时进行相关检查和治疗。随着微创技术的发展,腹腔镜手术逐渐应用于临床,具有术后恢复快、对机体影响小、创伤小的特点,且术后美观。随着新医疗器械的不断发展,腹腔镜技术越来越成熟。腹腔镜手术在外科的应用越来越广泛,成为结直肠癌、胆道系统疾病等首选治疗方式。
近年来,腹腔镜手术有创口小、术后恢复快、疼痛程度轻微等优势在临床应用越来越广泛。横结肠癌的发病率较低,其复杂的解剖结构及对结肠血管周围淋巴结的清扫难度较大,影响了部分研究的顺利进行[9-10]。随着腹腔镜技术的不断发展,腹腔镜手术医师的临床经验越来越丰富,腹腔镜技术也随之不断发展,目前,临床医师尝试应用腹腔镜完整结肠系膜切除术对横结肠癌患者进行治疗。腹腔镜完整结肠系膜切除术与开腹横结肠癌根治术的治疗原则相同,需整块切除肿瘤和周围组织,手术操作时需保留足够的切缘,并彻底清扫淋巴结[11-13]。腹腔镜完整结肠系膜切除术中分离结肠中动脉时空间窄小,且与周围的脏器密切连接,手术操作困难。术中解剖结肠中动脉和肠系膜上血管、进行淋巴结清扫时,易引发出血,其胰腺部位的多个小静脉分支与胰腺密切连结,若解剖层次不清楚,易损伤胰腺[14]。可采用超声刀对小血管出血进行止血,若出血还是止不住,需要中转开腹手术。分离小静脉分支较多的部位时,需应用超声刀进行慢切割,此时不容易出血。将肠段从腹部小切口拿出腹腔时,需保证在腹腔镜下充分游离且有足够的切缘,然后清扫血管根部淋巴结,清扫结束后可使用钛夹或血管夹结扎血管,做好根部血管的结扎[15-16]。
肿瘤的生长部位、大小、分化程度和一些生物学特性,均可对开腹横结肠癌根治术和腹腔镜完整结肠系膜切除术的根治效果和预后产生影响。应用超声刀在腹腔镜结肠癌手术中对小血管出血进行止血,可减少周围组织的损伤,且腹腔镜手术视野更清晰,大血管裸露明显,可以彻底清除周围淋巴结[17-19]。虽然腹腔镜完整结肠系膜切除术与传统开腹横结肠癌根治术对淋巴结的清扫范围无明显差异,且腹腔镜手术的手术时间比较长,但其手术出血量、术后首次进流食时间、胃肠道功能恢复时间及住院天数均少于开腹横结肠癌根治术,表明与开腹手术相比,腹腔镜手术的创伤较小,较小的切口和较少的血量即可完成操作[20-22]。此外,患者较短的术后首次进食时间、胃肠道功能恢复时间也进一步证实,腹腔镜手术的创伤更小。腹腔镜手术术后肠道功能恢复快的原因之一是腹腔镜手术可减少术后腹腔内粘连[23-25],表明腹腔镜手术有创口小、术后恢复快的优点,其短期治疗效果较好。虽然两组手术方式对淋巴结清扫数目无明显差异,但腹腔镜手术的并发症发生率低于开腹手术[26-27]。开腹手术患者术后需注意切口并发症的发生风险,开腹手术的手术切口更长,其进流食时间较晚使患者的营养功能较差,延长了患者的恢复时间,导致开腹手术患者的并发症发生率较高。本研究结果显示,减少术后并发症的关键措施是完善相关术前准备工作,包括术前必要的心理辅导,完善必要的肠道准备,改善营养状况、纠正低蛋白血症、纠正贫血,改善心肺功能、控制血压和血糖,检查并了解有无肝脏等远处转移情况。
为达到理想的手术效果,本研究总结分析提出几下几点建议,包括开展腹壁悬吊式无气腹的腹腔镜手术,能够减少气腹导致的肿瘤的种植与转移风险,减少腹内压增加引起的并发症发生风险,包括下腔静脉回流缓慢、心肺负担增大等。
综上所述,腹腔镜完整结肠系膜切除术治疗横结肠癌效果满意,可减少并发症发生风险。

