非优质单囊胚冻融移植周期妊娠结局及新生儿情况的比较
何于夏,刘海英,李莉,郑海燕
(广州医科大学附属第三医院生殖医学中心 广东省生殖医学重点实验室 广东省普通高校生殖与遗传重点实验室,广州 510150)
随着辅助生殖技术的广泛应用,多胎妊娠的发生率逐渐增高,多胎妊娠可增加母婴并发症、流产和早产的发生率、围产儿患病率和死亡率[1-2]。为了降低母婴并发症,改善围产儿结局,国内外专家推荐优质单囊胚移植,不仅可获得与双囊胚移植类似的妊娠结局,还可以显著降低多胎率的发生[3-4]。文献报道非优质双囊胚移植多胎率仍可达25%~33%[3,5],目前非优质单囊胚移植亦可获得较好的妊娠结局[6]。因此,非优质单囊胚移植也逐渐被越来越多的辅助生殖中心接受。对于非优质囊胚,当囊胚评分不平行时,优先根据内细胞团或滋养外胚层评分挑选发育潜能较佳的囊胚,且不同优先策略与妊娠结局及新生儿出生情况的关系目前报道不多。另外,关于囊胚发育时间与妊娠结局的关系,文献报道也存在诸多争议[7-8]。因此,本研究综合囊胚发育时间和囊胚形态学评分比较非优质单囊胚冻融移植(FET)周期妊娠结局及新生儿出生情况的差异,为临床移植策略提供参考。
资料和方法
一、研究对象
回顾性分析2014年1月至2018年7月于广州医科大学附属第三医院生殖医学中心实施非优质单囊胚FET周期的共333例患者的临床资料。
纳入标准:非优质单囊胚移植;囊胚扩张4期及4期以上;女方年龄小于35岁;决定日子宫内膜厚度≥7mm。排除标准:已知的子宫畸形;输卵管积水、子宫内膜异位症、子宫肌瘤、子宫内膜息肉、宫腔粘连;未治疗的甲状腺疾病或高催乳素血症。
根据囊胚发育天数和囊胚质量将非优质单囊胚移植患者分为4组:D5-AC/BC组(120例);D5-CA/CB组(21例);D6-AC/BC 组(163例);D6-CA/CB组(29例)。
二、研究方法
1.治疗方案:根据患者年龄和卵巢储备等情况选择合适的促排卵方案。当2~3个主导卵泡平均直径≥18mm时,予HCG(珠海丽珠医药)6 000U~10 000U,36~38h后经阴道超声引导下取卵。获得的卵母细胞置于培养箱中培养,依据患者当天精液质量,选择常规体外受精(IVF)或卵胞浆内单精子注射(ICSI)授精。
2.囊胚培养及评分:经知情告知并签署知情同意书后,挑选1~2个第3天(D3)胚胎用于移植或冷冻,剩下的胚胎选择继续培养至囊胚阶段。受精后第5天(D5)及第6天(D6)观察囊胚形态,按照Gardner评分标准[9]进行囊胚评级。本中心优质囊胚的标准定义为4期及以上囊胚、内细胞团(ICM)及滋养层细胞(TE)均为B级及以上者;非优质囊胚的标准包括3期囊胚,ICM或TE评分为C级的4期及以上囊胚。本研究纳入的非优质囊胚为4期及4期以上的AC/BC、CA/CB胚胎。
3.囊胚冷冻与复苏:本实验室采用玻璃化冷冻方法进行囊胚冷冻。冷冻及复苏操作均按照日本加藤公司的玻璃化冷冻、解冻试剂盒说明书进行。复苏后的囊胚移入囊胚培养液中,置于37℃、6%CO2环境中等待移植。
4.子宫内膜准备:子宫内膜准备方案包括自然周期(NC)方案和激素替代治疗(HRT)方案。NC适用于有规律月经周期的患者;HRT适用于月经周期不规律或自然周期中子宫内膜发育不良的患者。在黄体酮注射6d后或排卵6d后进行超声引导下的囊胚移植。移植后常规行黄体支持。
5.妊娠结局的判断:移植后28d阴道超声见宫内孕囊者为临床妊娠。妊娠不足28周终止为流产,其中于12周前终止者为早期流产。活产为孕期满28周或胎儿体重达1 000g,胎儿娩出后至少具有生命体征(心跳、呼吸、脐带搏动、随意肌收缩)之一。
三、统计学方法
采用SPSS 16.0软件进行统计学分析。计量资料用均数±标准差()表示,组间均数比较采用方差分析;计数资料以率表示,率的比较采用卡方检验或Fisher确切概率法。P<0.05为差异有统计学意义。
结 果
一、一般基线资料比较
患者的年龄、不孕年限、体重指数(BMI)、不孕类型构成、内膜准备方案、内膜厚度和胚胎形态构成在4组间比较,差异均无统计学意义(P>0.05)(表1)。
表1 各组患者基本情况的比较[(),n(%)]
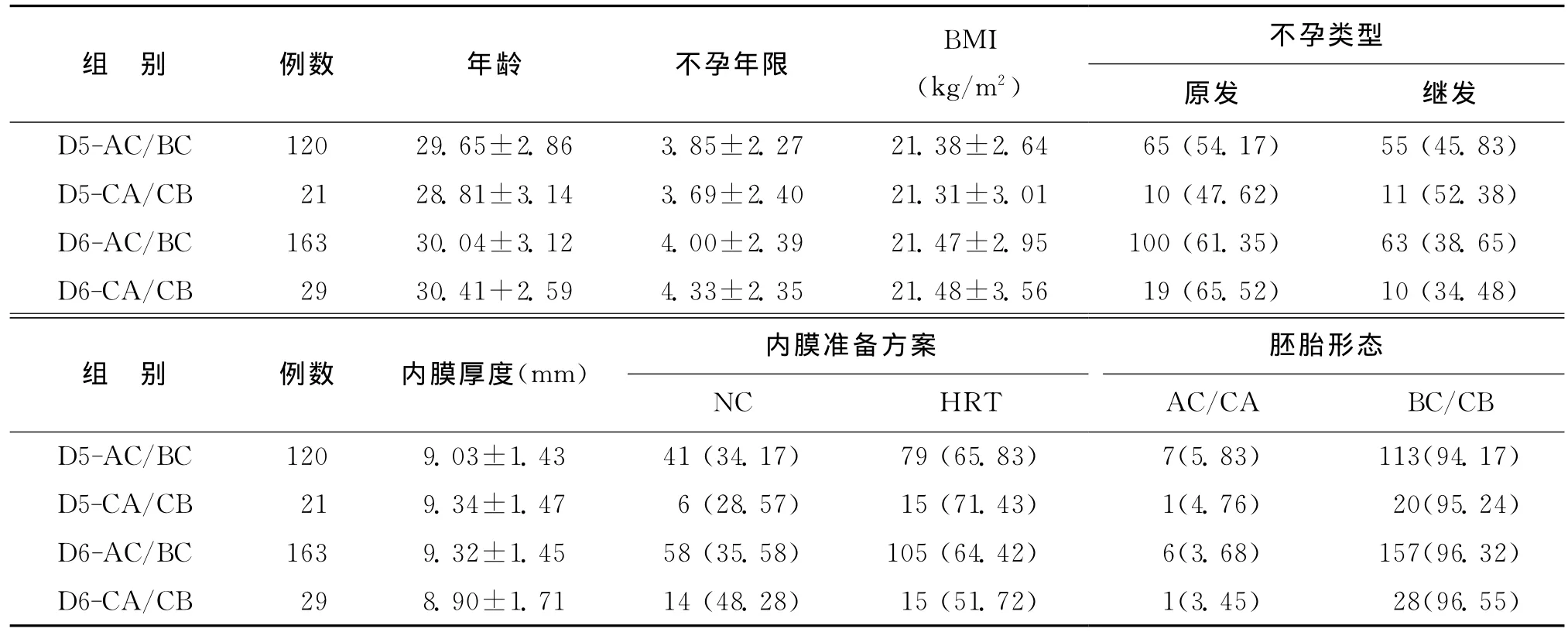
表1 各组患者基本情况的比较[(),n(%)]
不孕类型原发 继发D5-AC/BC 120 29.65±2.86 3.85±2.27 21.38±2.64 65(54.17) 55(45.83)D5-CA/CB 21 28.81±3.14 3.69±2.40 21.31±3.01 10(47.62) 11(52.38)D6-AC/BC 163 30.04±3.12 4.00±2.39 21.47±2.95 100(61.35) 63(38.65)D6-CA/CB 29 30.41+2.59 4.33±2.35 21.48±3.56 19(65.52) 10(34.48)组 别 例数 年龄 不孕年限 BMI(kg/m2)内膜准备方案 胚胎形态NC HRT AC/CA BC/CB D5-AC/BC 120 9.03±1.43 41(34.17) 79(65.83) 7(5.83) 113(94.17)D5-CA/CB 21 9.34±1.47 6(28.57) 15(71.43) 1(4.76) 20(95.24)D6-AC/BC 163 9.32±1.45 58(35.58) 105(64.42) 6(3.68) 157(96.32)D6-CA/CB 29 8.90±1.71 14(48.28) 15(51.72) 1(3.45) 28(96.55)组 别 例数 内膜厚度(mm)
二、不同胚胎质量和发育速度的非优质单囊胚移植临床结局的比较
当胚胎质量相同时,无论是AC/BC组还是CA/CB组患者,D5组囊胚的临床妊娠率显著高于D6组(P<0.05)。D5-AC/BC组的活产率显著高于 D6-AC/BC组(P<0.05),D5-CA/CB组的活产率虽高于D6-CA/CB组,但差异无统计学意义(P>0.05)。当非优质囊胚发育速度相同时,无论是D5还是D6囊胚,AC/BC组患者的临床妊娠率、活产率与CA/CB组比较,差异均无统计学意义(P>0.05)。流产率、早期流产率、早产率、新生儿出生孕周、新生儿体重、低体重儿发生率在4组间比较,差异均无统计学意义(P>0.05)(表2)。
表2 不同胚胎质量和发育速度的非优质单囊胚移植临床结局的比较[(),%]

表2 不同胚胎质量和发育速度的非优质单囊胚移植临床结局的比较[(),%]
注:与 D5-AC/BC组比较,*P<0.05;与 D5-CA/CB组比较,#P<0.05
组 别 例数 临床妊娠率 流产率 早期流产率 活产率D5-AC/BC 120 50.8(61/120) 24.6(15/61) 23.0(14/61) 38.3(46/120)D5-CA/CB 21 47.6(10/21) 30.0(3/10) 30.0(3/10) 33.3(7/21)D6-AC/BC 163 22.1(36/163)* 30.6(11/36) 25.0(9/36) 15.3(25/163)*D6-CA/CB 29 24.1(7/29)# 28.6(2/7) 28.6(2/7) 17.2(5/29)组 别 例数 早产率 出生孕周 新生儿体重(g) 低体重儿发生率D5-AC/BC 120 10.9(5/46) 39.0±1.6 3 227.4±432.7 8.7(4/46)D5-CA/CB 21 14.3(1/7) 38.8±2.0 3 400.0±512.4 0(0/7)D6-AC/BC 163 8.0(2/25) 39.0±2.0 3 422.8±481.2 4.0(1/25)D6-CA/CB 29 0(0/5) 38.8±0.5 3 280.0±175.4 0(0/5)
讨 论
多胎妊娠是辅助生殖技术的一个常见并发症,多胎妊娠孕妇发生妊娠期糖尿病、妊娠期高血压疾病、产后出血等并发症及剖宫产率风险显著升高,同时也增加新生儿的早产率、低体重儿率、新生儿窒息、颅内出血、死胎率等[1]。在辅助生殖领域,避免医源性多胎妊娠重在预防,选择性单胚胎移植是避免医源性多胎妊娠发生的有力措施。为了保障单胎活产率,国内外大部分生殖中心已推荐实施选择性单囊胚移植。Wintner等[10]的研究表明优质单囊胚能获得与双囊胚移植相似的临床妊娠率和活产率,且显著降低多胎率的发生。对于无优质囊胚患者,临床胚胎移植策略倾向于移植非优质双囊胚提高临床妊娠率。国内学者汪彩珠等[5]研究发现非优质双囊胚移植的多胎率显著高于非优质单囊胚。Dobson等[3]研究亦表明在FET周期中,非优质单囊胚的活产率与非优质双囊胚组相似,但可显著降低多胎率。因此,在无优质囊胚移植情况下,非优质单囊胚移植也逐渐被临床医生所接受。
D5与D6囊胚移植妊娠结局的比较目前仍有争议。囊胚培养系统与冻融处理过程的差异、不同的囊胚培养策略、具有较强主观性的囊胚评分系统等均是造成不同研究中心研究结果差异的重要原因[11]。本研究中,D5组非优质单囊胚移植患者的临床妊娠与活产率高于同质量的D6囊胚,我们的结论与既往研究报 道[11-12]一 致。Yang等[11]对 237个囊胚进行胚胎植入前遗传学筛查(PGS),发现D5优质囊胚的整倍体率与D6优质囊胚无明显差异(55.2%vs.55.3%,P>0.05),而 D5非优质囊胚的整倍体率高于D6非优质囊胚,虽未达统计学差异,可能也是造成D6非优质囊胚妊娠率较低的原因。其他研究认为不同发育速度的囊胚的非整倍体率无明显差异,但并未根据囊胚质量分层进一步比较分析[13]。因此,囊胚的发育速度对于优质囊胚发育潜能的预测价值可能不大,而对于非优质囊胚的发育潜能可能有着一定的预测价值[12]。在患者无优质囊胚情况下,建议优先选择D5非优质囊胚移植。
囊胚形态学评分通常采用Gardner评分法[9],囊胚形态各评价指标对妊娠结局的影响,国内外文献存在争议。Du等[14]研究发现在新鲜或冻融单胚胎移植中,囊胚扩张程度是唯一预测活产率的指标,ICM及TE评分均不能预测活产率;Subira等[15]认为囊胚的ICM质量对活产率有更好的预测价值,而TE与临床结局无关;Chen等[16]则认为TE质量而不是ICM质量与临床妊娠率和活产率显著相关。由于文献报道结果的不一致性,在进行非优质单囊胚移植的胚胎选择时,若ICM、TE的评分不平行时,选择ICM较佳的囊胚还是TE较佳的囊胚进行移植,给临床胚胎移植策略上带来了困惑。国内学者何冰等[17]研究发现CA/CB囊胚组获得与AC/BC组相似的临床妊娠率与早期流产率。本研究发现,在相同的囊胚发育速度下,AC/BC组囊胚的临床妊娠率、活产率、早期流产率与CA/CB组无统计学差异。本研究中各组的早期流产率均达20%以上,提示了无论ICM还是TE在胚胎整个发育过程中都具有极其重要的作用。
本研究根据非优质囊胚发育速度和形态学将患者分为了4组,研究结果发现新生儿早产率、出生孕周、新生儿体重及低体重儿的发生率在4组间均无统计学差异。提示了无论是AC/BC还是CA/CB囊胚,D6囊胚的临床妊娠率虽显著低于D5组,但是一旦达到持续妊娠,可以获得相似的新生儿出生结局,但不能排除由于样本量较少而得不到有统计学意义的差异。另外,Oron等[18]研究也表明非优质胚胎并未与负面的产科和围产期结局相关。因此,施行非优质单囊胚移植,可降低多胎率、改善围产期母婴结局,获得与优质胚胎相似的良好的围产期结局。
本研究还存在诸多不足。首先,各组纳入样本量不均,得出的研究结果可能存在一定偏倚,需要进一步研究观察;另外,临床上考虑到ICM以后发育成胎儿,质量较差可能会影响到以后胎儿发育,在胚胎移植策略上可能倾向于选择ICM较好的囊胚进行移植,这可能也是造成样本量不均的一个重要原因。
综上所述,在非优质单囊胚移植周期中,优先选择发育快的D5囊胚,可获得较好的临床妊娠率与活产率。当囊胚ICM、TE评分不平行时不显著影响妊娠结局及新生儿出生情况。

