不同手术方式在腹腔镜辅助根治性全胃切除术治疗超重胃癌患者的临床疗效及安全性分析
沈云赋,何永生,周萃阶,陆星石,俞华敏,曹立军,王伟,穆秦倩
胃癌是常见的恶性肿瘤疾病, 在所有恶性肿瘤疾病中该病的致死率位居第二, 在我国因胃癌病死患者人数占比高达20/10万, 疾病的发病率与死亡率呈逐年递增趋势, 且患者人群越来越年轻化, 患者实施治疗后5年内的生存率仅有20%~30%[1]。目前针对胃癌患者的治疗主要以根治术为主, 随着微创技术的不断发展, 腹腔镜手术的实施, 使得胃癌的治疗得到突破性进展, 该术式较传统开腹手术具有创伤小、术中出血量少、术后恢复快等优势, 目前已取代传统开腹手术广泛应用于胃癌患者的治疗[2]。腹腔镜辅助胃癌根治术在早期胃癌、晚期胃癌和D2淋巴结清扫中具有更高的安全性和可行性,更少的并发症,包括术中出血量少、术后疼痛轻、术后恢复较快[3]。
左侧(Left-laparoscopically assisted radical gastrectomy,L-LARG)和右侧(Right-laparoscopically assisted radical gastrectomy,R-LARG)入路的腹腔镜辅助根治性胃切除术均有普遍应用,但是对于超重胃癌患者行左侧或者右侧腹腔镜辅助下根治性胃切除术的安全性、可行性和治疗结果的研究比较并不多[4-5]。因此,本研究旨在评估腹腔镜辅助远端胃切除术中经左侧和右侧手术入路的可行性,并对比两种方式的治疗效果,为超重胃癌患者手术方案的制定探索更加优越的手术方式。
1 资料与方法
1.1 一般资料
收集2013年6月至2016年3月期间在张家港市第六人民医院普外科确诊为远端胃癌的超重患者,接受腹腔镜辅助远端胃切除术的患者87名,根据纳入标准最终纳入研究的患者为49名。
1.2 纳入和排除标准
纳入标准:①患者BMI≥24 kg/m2[6];②入选病例具有临床诊断及胃镜检查结果,诊断结果与国际临床诊断标准相符[7];③研究得到医院医学伦理委员会的认可,征得临床科室同意和支持,入组患者和/或家属均知情同意,自愿参加研究,并签署知情同意书;④进行腹腔镜辅助D2根治性远端胃切除术,无远处转移证据,根治性剥离,R0切除。
排除标准:①未行手术治疗或者姑息性手术治疗的患者;②术前接受过放疗和化疗的患者,非首次治疗的患者;③合并严重重要脏器疾病者;④存在手术禁忌症的患者;⑤在腹腔镜切除术中采用姑息性手术或转为开腹手术。
1.3 方法
根据手术入路方式对收集的49例超重患者进行分组,其中29例患者为R-LARG组,其他20例患者为L-LARG组。进行回顾性分析围手术期和术后的数据,包括:性别、年龄、BMI、肿瘤部位和大小、胃切除类型、消化道重建和淋巴结清扫、相关手术、手术时间、失血量、止痛药使用、恢复摄入食物的时间、住院时间、住院费用、术后并发症和肿瘤组织学类型以及病理性肿瘤-淋巴结转移(pTNM)和疾病分期[8]。根据美国癌症联合委员会第七版(American Joint Committee on Cancer,AJCC)癌症分期手册确定病理分期[9],然后比较R-LARG和L-LARG在超重患者中的上述参数。所有患者均接受术前常规血液检查、心血管评估、肺功能检测、内镜活检和计算机断层扫描。
1.4 手术过程
R-LARG和L-LARG均由同一手术团队完成。标准方法:麻醉后患者取仰卧位,从5个套管针孔通过注射13~15 mmHg的二氧化碳产生气腹,并且通过12 mm脐带处接口插入斜30°腹腔镜。
在R-LARG组中,肋缘下2 cm处的右侧锁骨中线接口插入12 mm套管针作为主要手术接口,肋缘下2 cm的左锁骨中线接口和左右颊前线接口都是备用接口。外科医生站在病人的右侧,助手在左侧,摄像师站在病人腿部之间。主刀医生的站位、胃和淋巴结的组织分离顺序都和开放手术类似。
L-LARG与R-LARG相比术者站位和5套管针接口相反,手术过程均由经验丰富的同一手术团队完成,外科医生站在病人的左侧,助手在右侧,摄像师站在病人腿部之间。左右路的具体手术操作如下:
首先,进行腹腔常规探查,排除远处转移或明显的浆膜癌患者。根据日本胃癌分类和治疗指南对第一和第二站淋巴结进行解剖[11]。使用超声手术刀沿横结肠边缘分割胃结肠韧带、前横结肠系膜、结肠脾区的大网膜。使用可吸收夹夹住左侧胃网膜血管,根据肿瘤部位和胃切除情况确定是否分离、结扎胃短血管并移除淋巴结。如有必要行根治性全胃切除术,包括第2,10和11 d组淋巴结(如图1A)。沿远端脾血管分离显示脾血管分支,在胃底动脉和静脉以及胃后动脉和静脉基部离断。然后解剖贲门左侧,包括淋巴结清扫、暴露腹部食管、切除胃结肠韧带。继续解剖幽门,暴露幽门和十二指肠,在中间膜和系膜融合缝之间依次暴露中间结肠静脉、胰腺、前上胰十二指肠静脉、右结肠静脉和右胃网膜静脉。继续朝向胰头解剖,暴露出右侧胃平动脉的根部,并将其切断。解剖右侧胃食管动脉的淋巴结组。根据血管走形向上暴露右胃动脉、肝总动脉和胃十二指肠动脉(图1B)。在十二指肠完全释放后,使用血管内胃肠吻合吻合器切除十二指肠。
所有患者行D2淋巴结清扫,包括肝总动脉组、腹腔干、脾近端动脉组。如果需要远端胃切除术,沿小网膜向胃食管连接处继续解剖,暴露并切除胃周淋巴结。根据肿瘤的位置和吻合的类型,切断胃或腹部食管,术后视野和暴露肝总动脉及分支。对于胃切除术,行Billroth Ⅰ胃十二指肠吻合术、Billroth Ⅱ胃空肠吻合术,并且将Roux-en-Y胃肠吻合术用于全腹腔镜胃切除术。
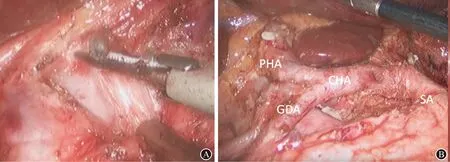
图1患者行D2淋巴结清扫图 A 淋巴结清扫;B 肝总动脉及分支(PHA=肝固有动脉,GDA=胃十二指肠动脉,CHA=肝总动脉,SA=脾动脉)
1.5 随访
常规随访方案包括定期门诊体检、上消化道内镜检查、计算机断层扫描和实验室检查,每3个月一次持续两年,每年对患者进行随访,观察有无并发症、复发、死亡时间(生存期)和无瘤生存率。随访终点日是死亡、失访日期。复发性疾病根据临床、实验室、影像诊断和病理检查结果进行诊断。从手术日期直到最后的随访或死亡评估总生存率。计算从手术日期到疾病复发日期的无瘤生存率。
1.6 统计分析
2 结果
2.1 患者的一般资料和临床特征
超重患者R-LARG组和L-LARG组之间的年龄、性别、BMI、肿瘤大小、肿瘤部位和cTNM分期等差异无统计学意义(P>0.05),见表1。
2.2 手术结果与术后恢复的比较
表2中显示了超重患者接受R-LARG和L-LARG的手术结果、术后恢复情况和术后并发症的发生率。在超重患者中,R-LARG组的平均手术时间显著缩短、术中出血量显著减少、使用止痛药时间以及卧床时间均显著缩短、术后通气时间显著短于L-LARG组(P<0.05),同时,R-LARG组平均清扫的淋巴结数显著多于L-LARG组患者(P<0.05),见表2。在超重患者中,R-LARG组和L-LARG组的消化道重建类型相似,如表3所示。肿瘤pTNM术后分期见表4。
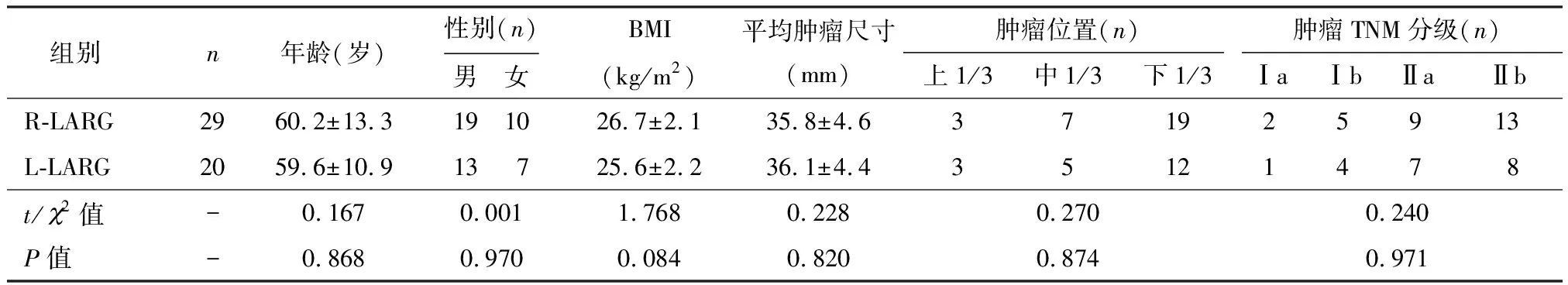
表1 接受R-LARG或L-LARG患者的一般资料和临床特征
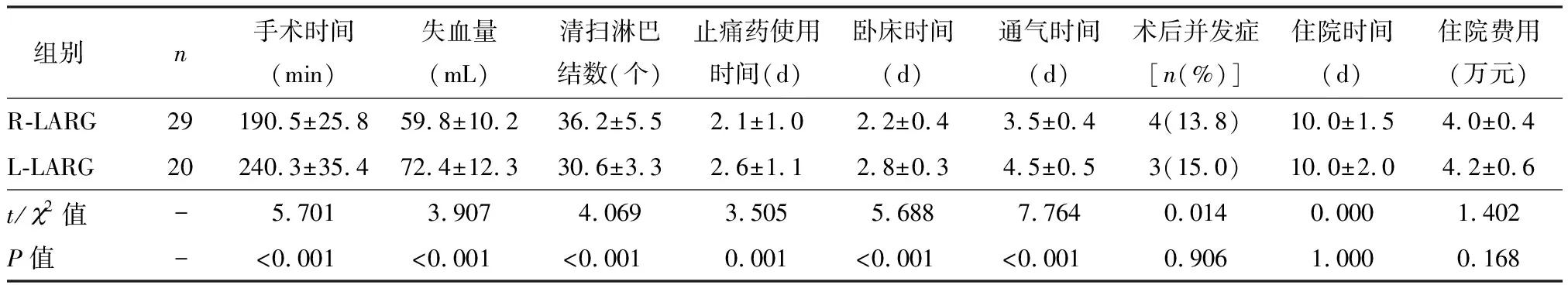
表2 R-LARG和L-LARG患者手术、术后恢复情况和并发症比较
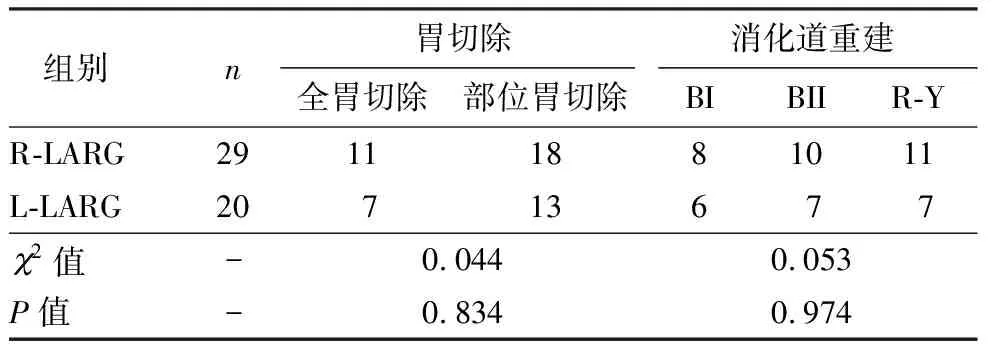
表3 R-LARG和L-LARG患者之间消化道重建类型的比较
2.3 并发症的比较
手术后,患者并发症包括R-LARG组1例吻合口瘘、1例十二指肠残端瘘、1例手术部位感染和2例肺部感染,LARG组吻合口瘘1例、十二指肠残端瘘1例、手术部位感染1例。R-LARG和L-LARG组并发症发生率分别为13.79%(4/29)和15.0%(3/20),两组并发症的发生率无显著差异(P<0.05)。两组中均无患者需要再次手术。
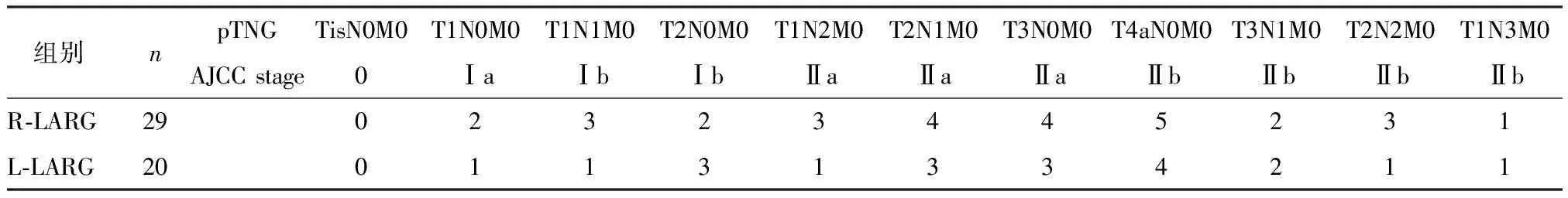
表4 术后病理分期
2.4 长期预后的比较
所有患者的平均随访时间为(26.5±1.3)个月(范围12~36个月)。随访期间未发生术后死亡或复发。两组1年总生存率及无瘤生存率相比无明显差异 (P>0.05)。R-LARG组与L-LARG组相比3年、5年的总生存率较高, 无瘤生存率较高, 差异具有统计学意义 (P<0.05)。见表5。
3 讨论
进展期胃癌的LARG越来越受到国际范围内的认可,因其具有比开放手术更多的优势,比如术中出血量少、术后疼痛减少、禁食时间短、出院早、成本降低等[10-12]。其中外科手术医生对腹腔镜胃切除手术入路的开发和选择对提高手术成功率、降低死亡率、提高生活质量、促进手术式发展至关重要[13]。
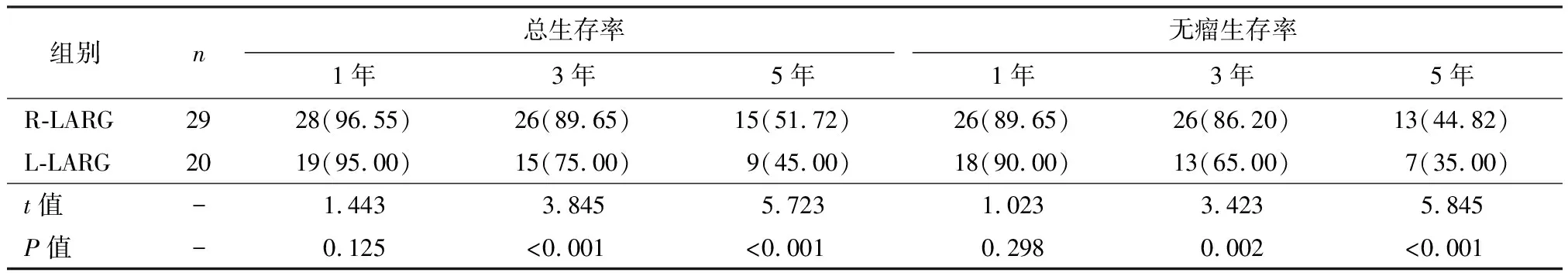
表5 R-LARG和L-LARG患者之间远期疗效指标对比 [n(%) ]
胃癌患者手术方式选择L-LARG、R-LARG方式还与患者本身的身体条件密切相关,比如患者的年龄,体重,胃癌分期等,这些自身条件的不同影响着手术的效果。本研究重点探讨了体重超重的患者,其BMI与手术方式及预后的关系。超重胃癌患者,患者腹壁脂肪较厚,胃周围脂肪包绕,手术过程中可能增加手术难度和延长手术时间,大量研究提示超重患者腹部手术失血明显增加,甚至影响手术预后[14-16]。苗茁[17]的研究表明患者体重指数与术后的预后紧密相关。就胃癌手术而言,体重指数和内脏脂肪较高会使得手术在技术上更加困难。在许多报道中表明较高的BMI与手术时间增加、失血和并发症有关[15]。理论上,体重指数升高可能导致淋巴结收集和/或鉴定不足,从而导致潜在的病情轻估[16]。因此,在超重或肥胖患者中需要更为苛刻、准确的扩大淋巴结清扫。手术区域的充分暴露是LARG手术成功的先决条件,特别是对于超重或肥胖患者。L-LARG和R-LARG入路的腹腔镜辅助根治性胃切除术均有普遍应用,但是对于超重胃癌患者比较两者根治性胃切除术的安全性、可行性和治疗结果的研究比较并不多。因此其研究非常具有临床意义。我们的研究表明,接受R-LARG的超重胃癌患者比接受L-LARG的患者的手术时间更少、术中出血量更少、恢复更快、淋巴结清扫更彻底。并且接受R-LARG的患者相对于接受L-LARG的患者其3年、5年的总生存率较高, 无瘤生存率较高。这可能是因为R-LARG技术比L-LARG手术更适合肥胖患者,因为手术视野很容易通过在扩展的淋巴结清扫之前横切十二指肠并从周围组织中拉出胃弯折叠而获得。本研究中,我们证明了R-LARG技术相较于L-LARG方法,在超重胃癌患者中应用的显著优势。然而也存在一些局限性,比如样本量过少,主刀医生治疗水平有限和经验缺陷可能会对临床评估有所影响,同时由于这是一项回顾性分析,所以还存在患者选择偏倚。
综上所述,超重患者行R-LARG具有更明显的优势,侵入小、预后效果更好。R-LARG是一种安全可行的手术方式,具有足够的淋巴结清扫功能,更能使患者获益

