颈动脉和下肢动脉粥样硬化分级与2型糖尿病患者骨密度的关系
于婷婷 黄娜娜 苏娇 孙英 周瑾 陈述林*
1.青岛大学,山东 青岛 266000 2.临沂市中心医院内分泌科,山东 临沂 276400 3.青岛大学附属烟台毓璜顶医院内分泌科,山东 烟台 264000
随着人口老龄化程度的进展,2型糖尿病(type 2 diabetes mellitus,T2DM)、动脉粥样硬化和骨质疏松症的发病率逐年增高,成为全球三大公共卫生问题。大量研究[1-6]表明,低骨量与心血管疾病的发病率和死亡率密切相关,尤其是绝经后女性[7-10]。动脉粥样硬化是心脑血管疾病的危险因素[11-13],心血管疾病和钙代谢异常之间的联系最早在19世纪被提出[14],但是直到20世纪末才有人提出了关于动脉粥样硬化与骨质疏松症之间有一定的相关性[15]。临床对T2DM患者周围动脉粥样硬化的筛选和诊断广泛采用颈动脉及下肢动脉彩超,既往研究表明颈动脉中-内膜厚度、粥样硬化斑块及下肢踝肱指数等对骨质疏松发病率具有提示作用,目前临床缺乏利用动脉彩超检查结果对动脉粥样硬化进行分级并评估骨质疏松患病风险的系统,且颈动脉和下肢动脉粥样硬化程度存在不一致的现象[16-17]。芬兰一项研究[18-19]表明,采用简单的动脉粥样硬化分级系统对颈动脉及下肢动脉粥样硬化程度进行评估,显示随着颈动脉和下肢动脉粥样硬化的加重,心肌梗死的发病风险增加,然而通过动脉粥样硬化分级评估骨质疏松的研究尚无,且通过颈动脉联合下肢动脉粥样硬化评估骨质疏松的研究亦尚无。本研究在住院的2型糖尿病患者中应用该分级系统,验证颈动脉及下肢动脉粥样硬化程度与T2DM患者骨质疏松患病风险的相关性,并探讨颈动脉及下肢动脉粥样硬化程度的一致性对骨质疏松风险评估的影响。
1 材料和方法
1.1 研究对象
收集2016年1月至2018年2月在青岛大学附属烟台毓璜顶医院内分泌科住院的T2DM患者858例,排除未做颈动脉彩超和(或)下肢动脉彩超者110例,所需病例资料齐全的2型糖尿病患者共748例,其中男性267例,女性481例,平均年龄(62.9±8.4)岁,糖尿病平均病程 (12.7±7.6) 年,平均糖化血红蛋白 8.91%。入选标准:①符合1999年世界卫生组织2型糖尿病诊断标准;②符合2017年《原发性骨质疏松症诊疗指南》;③病例资料完整。排除标准:①患有甲状腺功能亢进、甲状旁腺功能亢进、肝肾功能不全、慢性胃肠道疾病、恶性肿瘤、风湿性疾病等患者;②长期应用激素、钙剂及抗骨质疏松等任何影响骨代谢药物的患者;③既往发生过骨折的患者。
1.2 方法
1.2.1病史及一般资料采集:测量患者入院时的身高、体重、腰围、臀围、血压,计算体质量指数(bone mass index, BMI),腰臀比;详细询问患者年龄、糖尿病病程,绝经年龄,吸烟及饮酒史,相关药物使用情况(激素、钙剂)等临床基本资料。
1.2.2生化检查;清晨空腹12 h抽取肘正中静脉血标本进行检测。用爱科莱HA-8180 型全自动糖化血红蛋白(hemoglobin A1,HbA1c)分析仪测定HbA1c。使用贝克曼AU5800 型全自动生化分析仪测空腹血糖、总胆固醇、三酰甘油、低密度脂蛋白胆固醇(low density lipoprotein cholesterol,LDL-C)、高密度脂蛋白胆固醇(high density lipoprotein cholesterol,HDL-C)、载脂蛋白A1(apolipoprotein A1,ApoA1)、血钙、血磷、肝功、肾功、甲状旁腺素(parathyroid hormone, PTH)等。
1.2.3血管超声检测及动脉粥样硬化分级:采用菲利普iE33超声诊断仪测定颈动脉及下肢动脉内-中膜厚度(intima-media thickness,IMT),探头频率9 MHz,由超声科专人操作,按照中国医师协会超声医师分会超声检查指南[20]进行检查。颈动脉检查:受检者取仰卧位,观察整个颈总动脉及分叉部、颈内动脉、颈外动脉;下肢动脉检查:受检者取仰卧位,检查其股总动脉、股浅动脉、股深动脉,俯卧位检查其腘动脉,坐位膝关节屈曲检查胫前动脉、胫后动脉及足背动脉。观察受试者动脉内膜厚度、有无斑块及斑块大小、形态及管腔狭窄情况。根据动脉粥样硬化程度分为5级及等级积分[21-23],0级(1分):动脉内-中膜未增厚或<1.0 mm;1级(2分):动脉IMT增厚>1.2 mm或点状钙化,但无明显斑块形成;2级(3分):动脉粥样斑块形成但未造成明显狭窄(动脉直径狭窄率<20%);3级(4分):20%≤动脉直径狭窄率≤50%;4级(5分):动脉直径狭窄率>50%。最终分级均以最重侧分级作为标准。
1.2.4骨密度的测定:采用美国Lunar公司生产的DXA BMD测量仪(GE Lunar-iDXA),测定患者双侧股骨颈及髋部的骨密度值(bone mineral density, BMD)及T值,通过enCORE软件(General Electric Company,Madisn City,USA,Version 13.60.033)分析。根据WHO 诊断标准:受检部位只要有一个或一个以上的T值≤-2.5 SD诊断为骨质疏松;-2.5 SD
1.3 统计学处理
应用SPSS 21.0软件进行单因素和多因素分析。计量资料根据专业及数据分布情况进行等级划分。划分为计数资料后用率或构成比进行描述,用方差分析进行统计分析。以骨密度BMD值为因变量,以选择的研究因素为自变量,先进行单因素分析,将单因素分析中有意义的变量放入线性回归模型分析骨密度的相关因素。
2 结果
2.1 一般情况
本研究共纳入748名住院的2型糖尿病患者,平均年龄(62.9±8.4)岁,女性占64.3%。中位糖尿病病程11年,平均糖化血红蛋白8.91%。
2.2 不同骨密度患者组间临床资料的比较
骨量减少组与骨量正常组性别、年龄、病程、PTH、碱性磷酸酶、血肌酐、血尿酸、视黄醇结合蛋白、双侧颈动脉内-中膜厚度平均值(carotid intima-media thickness CIMT)、颈动脉斑块厚度平均值、吸烟史、饮酒史、下肢动脉斑块形成率比较,差异有统计学意义(P<0.05);骨质疏松组与骨量正常组性别、年龄、病程、BMI、碱性磷酸酶、三酰甘油、HDL-L、ApoA1、血肌酐、血尿酸、视黄醇结合蛋白、颈动脉斑块厚度平均值、吸烟史、饮酒史比较,差异有统计学意义(P<0.05);骨质疏松组与骨量减少组性别、年龄、BMI、碱性磷酸酶、三酰甘油、HDL-C、ApoA1、血尿酸比较,差异有统计学意义(P<0.05);其余指标3组比较,差异无统计学意义(P>0.05)。见表1。
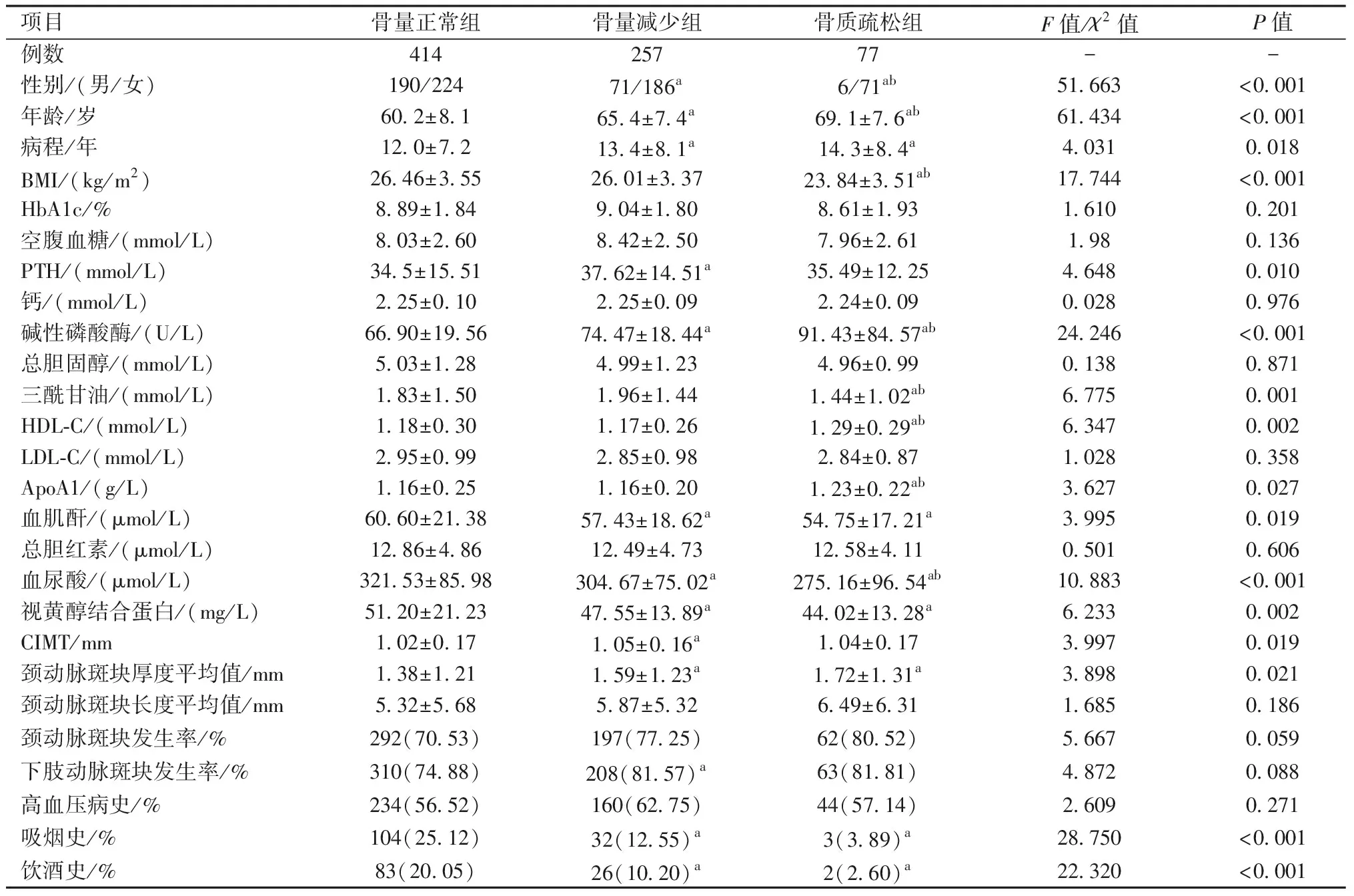
表1 不同骨密度患者组间临床资料的比较Table 1 Comparison of clinical data among groups with different bone mineral density
注:与骨量正常组比较,aP<0.05;与骨量减少组比较,bP<0.05。
2.3 不同部位BMD值(股骨颈、髋关节) 与其他参数相关性分析
Pearson线性相关分析纳入模型的变量有性别、年龄、病程、BMI、HbAlc、空腹血糖、LDL-C、碱性磷酸酶、总胆红素、血尿酸、视黄醇结合蛋白、CIMT、颈动脉斑块厚度平均值、颈动脉斑块长度平均值、颈动脉硬化等级积分、下肢动脉硬化等级积分。相关分析显示,BMD(股骨颈)与性别、BMI、血尿酸、视黄醇结合蛋白呈正相关;与年龄、病程、空腹血糖、碱性磷酸酶、CIMT、颈动脉斑块厚度平均值、颈动脉斑块长度平均值、颈动脉粥样硬化等级积分、下肢动脉粥样硬化等级积分呈负相关;与HbAlc、LDL-C、总胆红素无直线相关性。BMD(髋关节)与性别、BMI、总胆红素、血尿酸、视黄醇结合蛋白呈正相关;与年龄、病程、碱性磷酸酶、CIMT、颈动脉斑块厚度平均值、颈动脉斑块长度平均值、颈动脉粥样硬化等级积分、下肢动脉粥样硬化等级积分呈负相关;与HbAlc、空腹血糖、LDL-C无直线相关性。颈动脉粥样硬化等级积分、下肢动脉粥样硬化等级积分与BMD(股骨颈、髋关节)呈负相关,即表示颈动脉或下肢动脉粥样硬化程度越重,BMD(股骨颈、髋关节)值越低。见表2。
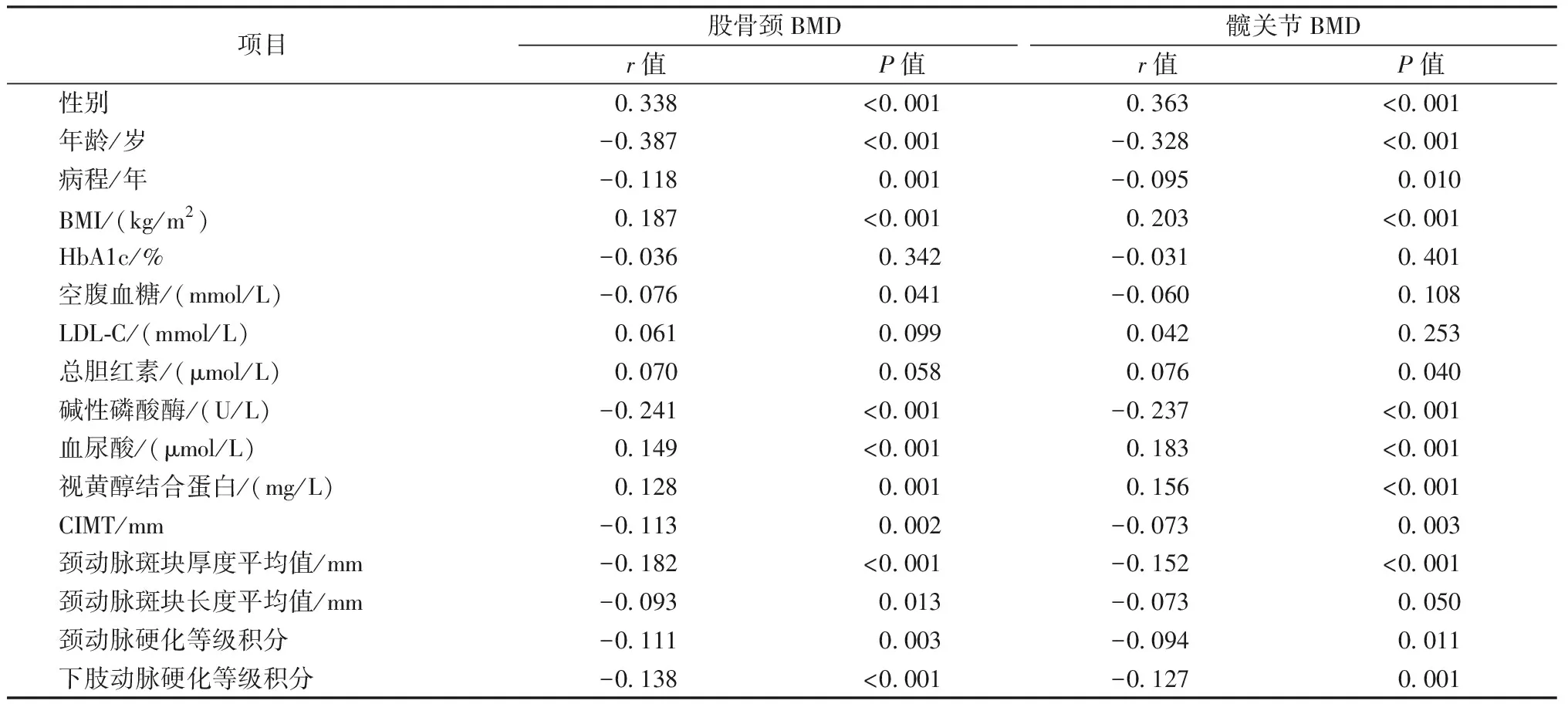
表2 不同部位BMD值与其他参数相关性分析Table 2 Correlation analysis of BMD in different parts and other parameters
2.4 不同部位动脉粥样硬化等级积分与BMD等相关因素的回归分析
以BMD值(股骨颈、髋关节)为因变量,以年龄、性别、病程、体重、BMI、空腹血糖、HbAlc、LDL-C、尿酸、碱性磷酸酶、总胆红素、视黄醇结合蛋白、有无高血压、颈动脉粥样硬化等级积分为自变量进行多元线性回归分析,以逐步法进入,结果显示,年龄、空腹血糖、碱性磷酸酶、颈动脉粥样硬化积分是BMD(股骨颈、髋关节)的影响因素,且是负相关因素(P<0.05);性别、体重、BMI、视黄醇结合蛋白是BMD(股骨颈、髋关节)的正相关因素(P<0.05)。见表3。
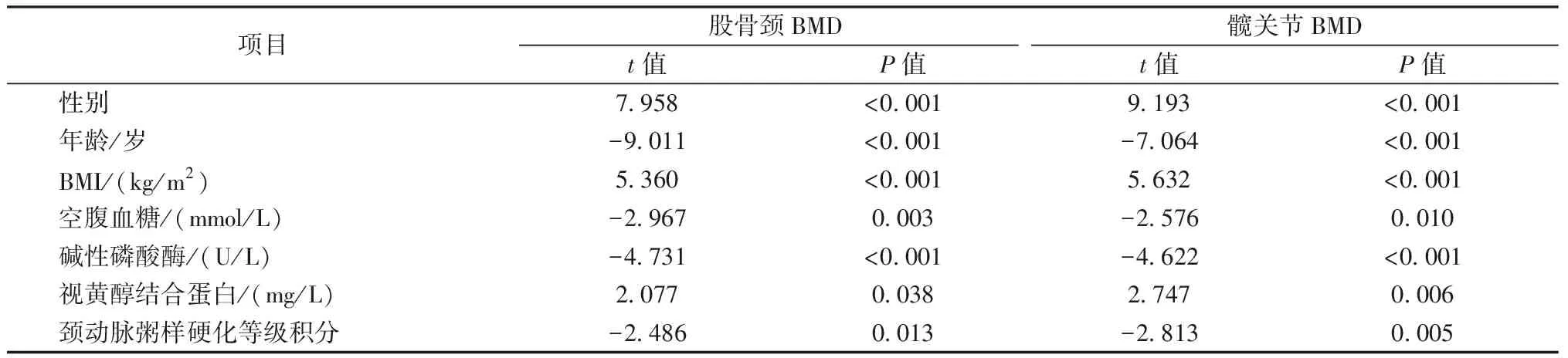
表3 颈动脉粥样硬化等级积分与BMD值等相关因素多元线性回归(逐步法)Table 3 Multiple linear regression of related factors such as the grade integral of carotid atherosclerosis and BMD (stepwise method)
以BMD值(股骨颈、髋关节)为因变量,以年龄、性别、病程、体重、BMI、空腹血糖、HbAlc、LDL-C、总胆红素、尿酸、碱性磷酸酶、视黄醇结合蛋白、高血压、下肢动脉粥样硬化等级积分为自变量进行多元线性回归分析,以逐步法进入。结果显示,年龄、空腹血糖、碱性磷酸酶、下肢动脉粥样硬化积分是BMD(股骨颈、髋关节)的影响因素,且是负相关因素;性别、BMI、视黄醇结合蛋白是BMD(股骨颈、髋关节)的正相关因素(P<0.05)。见表4。
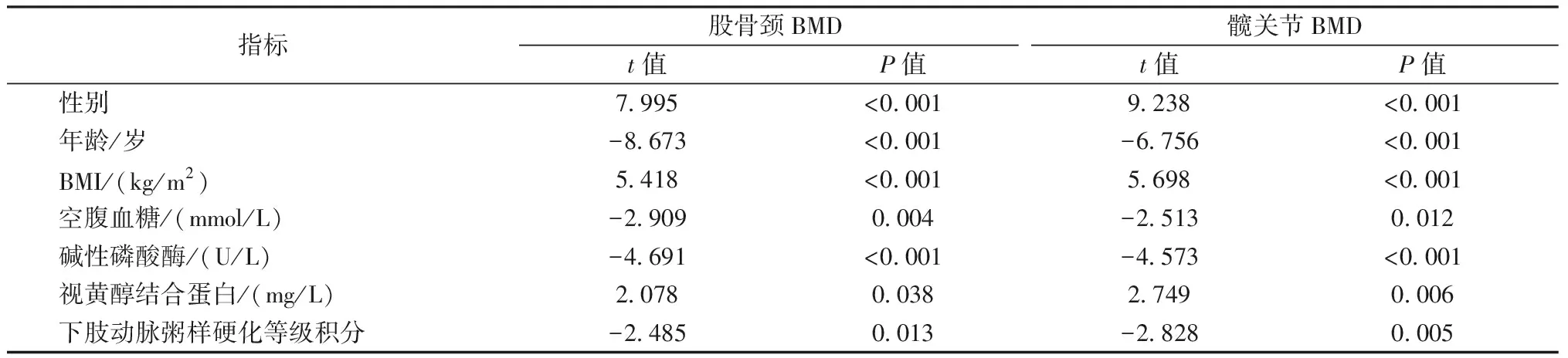
表4 下肢动脉粥样硬化等级积分与BMD值等相关因素多元线性回归(逐步法)Table 4 Multiple linear regression of related factors such as the grade integral of lower-extremity atherosclerosis and BMD (stepwise method)
2.5 颈动脉与下肢动脉粥样硬化分级的一致性分析
颈动脉与下肢动脉粥样硬化分级的一致性分析见表5。
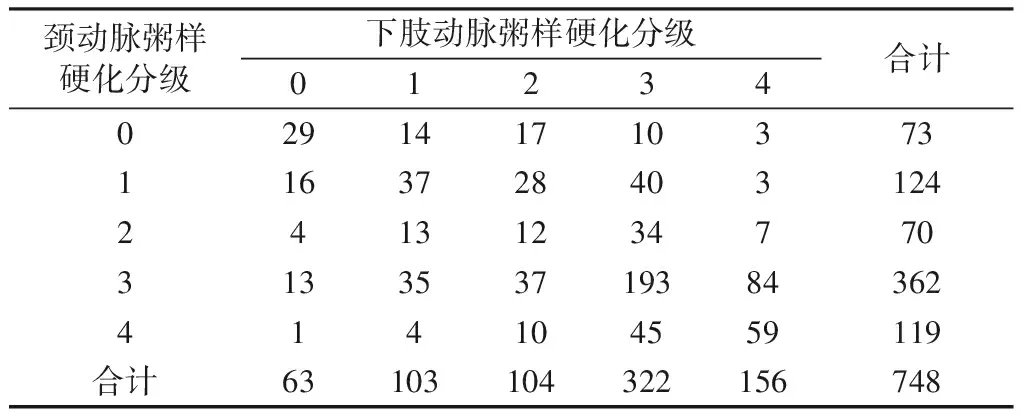
表5 颈动脉与下肢动脉粥样硬化分级的一致性分析Table 5 Consistency analysis of carotid and lower limb atherosclerosis
注:55.88%的患者颈动脉及下肢动脉粥样硬化分级不一致(χ2检验P<0.01,kappa值为0.218)。
2.6 颈动脉与下肢动脉粥样硬化分级的一致性与骨密度的相关性分析
按照颈动脉与下肢动脉粥样硬化分级的一致性将研究对象分为四组。组1(无斑块组):颈动脉分级为0~1级,下肢动脉分级为0~1级;组2(单纯下肢动脉斑块组):颈动脉为0~1级,下肢动脉为2~4级;组3(单纯颈动脉斑块组):颈动脉分级为2~4级,下肢动脉分级为0~1级;组4(颈动脉及下肢均有斑块组):颈动脉2~4级,下肢动脉2~4级。
采用方差分析显示:单纯颈动脉斑块组、颈动脉和下肢动脉均有斑块组股骨颈及髋关节BMD值低于无斑块组(P<0.05),颈动脉和下肢动脉均有斑块组股骨颈BMD值低于单纯下肢动脉斑块组(P<0.05),见表6。
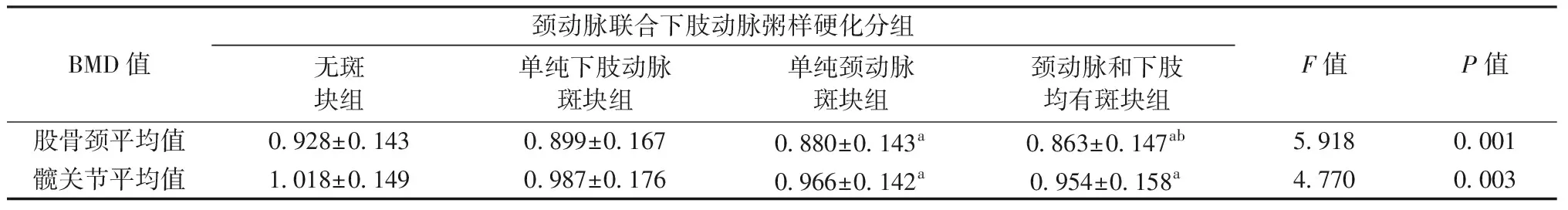
表6 颈动脉与下肢动脉粥样硬化分级的一致性与骨密度的相关性分析Table 6 Correlation analysis of the grade of carotid and lower extremity atherosclerosis and BMD
注:与无斑块组比较,aP<0.05;与单纯下肢动脉斑块组比较,bP<0.05。
3 讨论
本研究表明,颈动脉或下肢动脉粥样硬化斑块形成或狭窄程度是骨密度的负相关因素,随着动脉粥样硬化程度的增加,骨密度减低。如同时评估颈动脉及下肢动脉粥样硬化程度,与颈动脉和下肢动脉均无斑块或狭窄的患者相比,仅有下肢动脉出现斑块或狭窄的患者,其骨密度降低差异无统计学意义,当仅有颈动脉斑块或狭窄时,其骨密度降低,当颈动脉和下肢动脉均出现斑块或狭窄时,其骨密度明显降低。
在中国2型糖尿病住院患者中,动脉粥样硬化和骨质疏松常常同时存在。既往研究表明,骨质疏松和动脉粥样硬化具有共同的危险因素,如高龄[24]、糖尿病、高血压、吸烟和饮酒、缺乏体育锻炼、活性氧以及氧化型脂质等。然而,最近来自细胞培养和流行病学研究的证据表明,骨质疏松症和动脉粥样硬化之间存在独立于年龄之外的关系[24-25],血管钙化细胞的分子特征与骨生物学特征之间存在一致和平行,在敲除骨代谢相关基因的动物中出现了血管特征性改变,提示二者存在共同的信号途径、转录因子和细胞外基质的相互作用[1]。有研究表明,参与骨代谢的基质蛋白,亦参与动脉粥样硬化斑块的形成过程,包括[26]OPG、OPN、骨形态生成蛋白2 (bone morphogenetic protein-2,BMP-2)、受体激活的核因子-kappa B配体(RANKL)、基质 Gla 蛋白(matrix Gla protein,MGP)、OCN等。例如基质 Gla 蛋白(MGP)和骨钙素(OCN)都是骨形成和血管钙化的重要调节因子,主要表达于骨、软骨和血管内皮平滑肌细胞,基质 Gla 蛋白经谷氨酸羧化酶羧化形成含γ-羟基谷氨酸残基的骨钙素。γ-羟基谷氨酸残基与钙结合后整合为羟基磷灰石晶体从而完成骨钙化过程。基质Gla 蛋白参与调节软骨发生,亦参与血管钙化的形成。有学者[27]认为,MGP 通过抑制BMP 达到其抑制骨代谢及动脉钙化作用。在动物实验中,在敲除MGP基因的小鼠模型中,表现为血管钙化及骨质疏松。另有研究[28]表明,在患有骨质疏松和动脉粥样硬化的女性患者中,血清MGP和OC指标较正常人增加。其他基质蛋白以类似机制伴随着骨质疏松和动脉粥样硬化的发生。另一项研究[29-30]发现,BMP/Smads和Wnt/β-catenin、OPG/RANKL /RANK 相关的信号传导途径在骨重建过程中扮演重要角色,同样这些信号相关途径也在血管钙化中发挥重要作用。
近年来,对于两者关系的研究逐渐成为医学领域的研究热点[31]。黄祺等[32]的研究结果表明,在绝经后2型糖尿病妇女中,颈动脉斑块形成及内-中膜厚度与骨密度的减少呈正相关,认为骨量减少是加速颈动脉粥样斑块出现的危险因素,反之粥样斑块形成也促进骨质的流失。有国外学者[33]对近3 000名女性进行了为期6年的跟踪随访,通过运用血管超声进行检测颈动脉粥样硬化的手段,发现颈动脉的粥样斑块发生率与低骨密度具有明显的相关性,应用回归分析调整年龄因素后,斑块组的女性发生骨质疏松性骨折的风险高于那些无斑块的女性。上述研究中,单纯测定颈动脉IMT时或单纯分有无斑块病变未考虑颈动脉狭窄,本研究采用更为简单的颈动脉粥样硬化分级方法[18]结果显示该分级方法中随着颈动脉粥样硬化分级的增加,低骨密度更加明显,且不受高龄等因素的影响。以往研究中,多采用踝肱指数评估2型糖尿病患者下肢动脉粥样硬化程度与骨质疏松的关系,但踝肱指数在糖尿病患者合并动脉壁广泛钙化时,不能准确反映下肢动脉粥样硬化程度[34]。本研究采用超声检查结果对下肢动脉粥样硬化程度进行动脉粥样硬化分级,结果显示随着下肢动脉粥样硬化分级的增加,低骨密度更加明显。T2DM颈动脉和下肢动脉斑块的出现存在不一致性,既往研究表明中国目前已诊断的T2DM,颈动脉和下肢动脉分级不一致率为39.8%[16]。本研究中,颈动脉和下肢动脉分级不一致率为55.88%。颈动脉和下肢动脉分级一致性与骨密度的关系尚无人研究。本研究结果显示,当颈动脉斑块形成时,无论有无下肢动脉斑块形成,低骨密度明显,当颈动脉和下肢动脉同时存在斑块和狭窄时,低骨密度更加明显。
本研究表明,可以采用简单的动脉硬化分级方法评估2型糖尿病患者颈动脉或下肢动脉粥样硬化程度,随着动脉粥样硬化程度的增加,骨密度减低。如同时评估颈动脉和下肢动脉粥样硬化,当颈动脉斑块形成或二者均出现斑块或狭窄时应高度警惕骨质疏松的发生,及时给予预防措施。

