临床抗菌药物综合管理:从协和经验到全国规范
梅 丹,胡 扬,杨 阳
中国医学科学院 北京协和医学院 北京协和医院药剂科, 北京 100730
感染性疾病仍是目前最常见的疾病之一,抗菌药物又是治疗感染性疾病的主要手段,随着抗菌药物在临床的广泛应用,多重耐药和泛耐药菌株日益增多,碳青霉烯类耐药的革兰阴性杆菌,尤其是肺炎克雷伯菌和鲍曼不动杆菌检出率的快速上升给临床抗感染治疗带来了极大挑战,目前已成为感染领域中的严重问题[1],对抗菌药物的需求增加和过度使用可直接导致细菌耐药性上升,最终将因细菌耐药性过强而无药可治[2]。不合理使用和细菌耐药问题不只被临床关注,同时也受到了各国政府的重视,已成为全球严重的公共卫生问题之一。2011年5月6日,国家卫健委启动了全国抗菌药物临床应用专项整治活动,迄今已持续8年时间,2016年又联合14个部委发布了《遏制细菌耐药国家行动计划(2016—2020)》,以期建立抗菌药物管理的长效机制。梳理近年来的工作实践,笔者发现专项治理更多地是通过发布文件和督导检查在施行,如能将抗菌药物管理从行政干预为主的方式转变为以专业化技术管理为主导的综合管理模式,则将使管理更为科学。
1 北京协和医院实践与经验
1.1 多重制度,管控抗菌药物临床准入与使用
1.1.1 药事管理:从药品遴选入手
1983年,北京协和医院在国内率先成立了医院药事管理委员会,在遴选医院药品处方集、实施院内用药政策管理的工作中,提出用药品种是代表医院临床治疗水平的标志之一,在保持科学、先进、经济和公平的基础上,应根据临床实际需要遴选适宜的品种,保持合理数量并动态管理。仿制药则宜结合质量、价格和服务择优选取。
当时抗生素占据各医院用药量榜首,鉴于大量使用抗生素会引发耐药,一旦耐药,患者即便化费了高昂费用仍未必能挽救生命,且迅速增加的真菌感染会进一步加大临床诊治难度,还可能影响机体免疫功能等。1984年,药事管理委员会即发布了《北京协和医院抗菌药物应用指南》,提出:(1)应用抗生素首先要明确病原菌,通过问病史,查体和必要的化验来推测属于哪个系统哪种病,然后分析是何种病原菌,再开始用药。(2)根据病情轻重选择口服、肌注或静滴。轻度感染可选口服青霉素(阿莫西林/加克拉维酸)或头孢菌素类(头孢拉定/头孢呋辛),亦可选红霉素、罗红霉素、阿奇霉素等,对泌尿和肠道感染可选喹诺酮类;中等感染可选肌内注射青霉素、头孢唑林、头孢曲松、阿米卡星、庆大霉素等;重度感染必须选静脉滴注,常联合两种或两种以上抗菌药物,可取碳青霉烯类+丁胺卡那或万古霉素;对免疫功能低下者可加抗真菌药,待病情好转或血培养有结果后立即调整,联合应用广谱抗生素不宜超过7 d,以免发生真菌感染、多重耐药菌或抗生素相关腹泻等。(3)对不同部位、不同人群的感染用药方案要有调整。(4)在抗菌药物应用过程中应注意过敏和毒性反应,同时亦应发现药品质量问题,必要时通报停用。(5)强调预防和治疗用抗生素是不同的,预防是用药前不存在感染,不必采用广谱抗生素。
药师在处方集管理中,重在通过查询检索、结合临床研究与用药反馈、关注上市后发布的安全信息,甚至开展上市后药品质量评价研究等方式为临床提供药学支持与服务。合理选择抗菌药物的基础是提供质量优越的药品,笔者曾比较市售不同厂牌的头孢拉定、头孢曲松、司帕沙星、甲硝唑、克拉霉素等制剂的质量差异[3- 7],考察静脉用抗生素粉针剂中的不溶性微粒分布[8],为药事管理委员会遴选药品提供信息。
北京协和医院于2006年加入原卫生部(现为国家卫健委)全国抗菌药物临床应用监测网,2012年6月通过医院管理信息系统(hospital information system,HIS)统计抗菌药物基本情况,每月药剂科按使用金额对用药进行排序并监测重点品种、预警提示。同年建立了抗菌药物处方点评制度,由门诊药师进行初步点评、临床药师审核、再经医生/药师团队复评后由医务处在院周会公布,意在通过点评学习改进。2013年1月起,每月对I类切口全样本预防用药进行评估与分析。结合点评中发现的问题,2013年6月在HIS上增加对开方医生开具抗菌药物处方时“需要有感染相关诊断”的提示功能。2014年3月请临床科室信息关键用户完善HIS中本科室抗菌药用法用量,减少开处方时的错误。
1.1.2 耐药监测:从报告药敏做起
1991年北京协和医院检验科开始开展药敏试验和细菌耐药常规监测,在筛选病原菌的基础上进一步报告该菌株对某种抗菌药物属于敏感、中介或耐药,提示临床医生选择适宜的药品,减少盲目用药、全覆盖用药,成为降低耐药风险的必要措施之一。
2013年1月起,病原菌敏感性及药物敏感性分析报告由原来每半年发布一次改为按季度发布,2014年起每年公布全院综合数据及重点科室标本送检情况和药敏,2015年全国细菌耐药监测网质量控制管理中心落户北京协和医院。2016年每季度发布病原菌药敏结果分析及多重耐药菌感染趋势报告,模式也由检验科单一发布改为检验科、药剂科、感染内科和医院感染管理办公室4部门联合发布。定期举办专题讲座介绍协和细菌耐药数据,并根据临床需求到病房一线进行交流、培训。2017年1月4日,原国家卫计委(现为国家卫健委)抗菌药物临床应用与细菌耐药评价专委会办公室设在北京协和医院。
1.1.3 医院感染控制:从分级管理抓起
2003年,北京协和医院成立了医院感染管理办公室,2004年成立医院抗菌药物管理委员会,2005年起对抗菌药物实行分级管理并分别在2007、2011、2013、2016、2017和2018年对目录进行调整,2013年6月17日在HIS系统上实现分级管理,科学落实抗菌药物分级管理制度。2012年6月上线医院感染管理多重耐药菌监测,2013年12月医院感染管理办公室多重耐药菌监测系统每天筛查耐药菌,集合检验科的报告,预警临床并通知做好防控。2018年实验室信息管理系统-HIS导通,自动推送当日全院多重耐药检出情况。
1.2 指标监控,抗菌药物专项整治初现成效
抗菌药物专项整治主要统计指标包括医疗机构抗菌药物品种数、全年抗菌药物消耗量及构成比、抗菌药物使用金额占药品总收入比例、住院患者人均抗菌药物费用、住院患者抗菌药物使用率和使用强度、手术患者不同切口抗菌药物使用和首次预防用药时机、住院患者抗菌药物联合用药率、门诊处方情况等。
通过多年努力,北京协和医院在2011年5月17日原卫生部医政司专项检查时,抗菌药物使用品种数即达标,其他多项指标也基本符合要求。回顾近10年的数据,尽管医疗卫生机构诊疗人次同比、环比一直呈增加态势[9],但抗菌药物应用的各项指标并未同比增长,说明抗菌药物专项整治有效,且随整治力度的提升,各项指标在基本达标的基础上仍有提升空间。现将北京协和医院数据与《中国抗菌药物管理和细菌耐药现状报告(2018)》[2]中的关键指标进行比对。
1.2.1 抗菌药物销售占比
2010至2016年,北京协和医院药品销售额逐年增长,但抗菌药物的销售占比从2010年的10.43%下降到2018年的5.87%,总体趋势优于同期国家抗菌药物销售占比[2](图1)。
2017年和2018年我院抗菌药物总销售额与前持平略降,与药品零差率的变化相对应。医改要求药品销售占比从45%降至30%以下,而抗菌药物是临床必需使用的,故其自然占比略升亦属正常。
1.2.2 抗菌药物使用率及使用强度
从国家监控数据看,手术科室抗菌药物的使用率高于非手术科室[2]。我院住院患者使用率占30%~40%、急诊患者占20%~30%、门诊患者低于5%,均符合国家专项整治的目标要求,且住院及门诊患者抗菌药物使用率均呈逐年下降态势(图2,3)。抗菌药物的使用强度自2011年起亦逐年下降,2014年至今处于较为平稳的水平。总体看,北京协和医院虽为国家疑难重症诊治中心,但住院患者抗菌药物和特殊使用级抗菌药物使用强度均低于国家均值(图4)。
1.2.3 Ⅰ类切口预防用药变化
手术预防用药主要考察预防用药的选择、给药时机和给药时程3项指标。北京协和医院I类切口手术预防用药低于28%(未超过30%的要求);术前0.5~2 h预防用药从2014年的90%提高到2018年的96%,高于国家68%的均值水平;手术预防用药不超过24 h的占比在90%~94%之间,尚有提升空间(图5)。
1.2.4 微生物标本送检情况
合理选用抗菌药物的基础之一是根据临床微生物标本检测结果选药,即使已启动经验用药也应在药敏结果出具后作出相应调整。因此,无论是有效治疗抑或控制细菌耐药,监测都是重要环节,而监测的前提是送检标本,北京协和医院住院患者微生物标本送检率见图6。
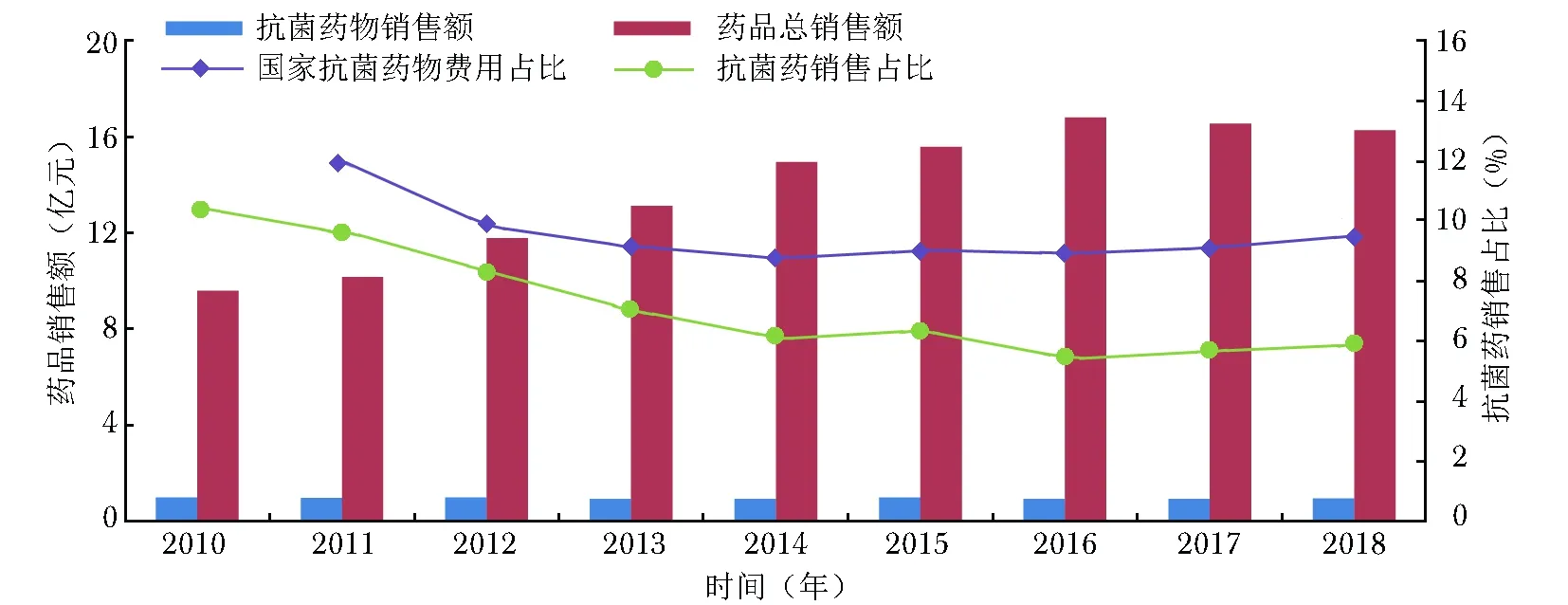
图 12010至2018年北京协和医院抗菌药物销售额及国家抗菌药物销售占比
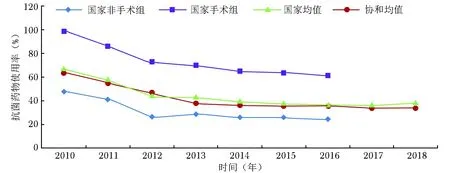
图 22010至2018年北京协和医院住院患者抗菌药物使用率
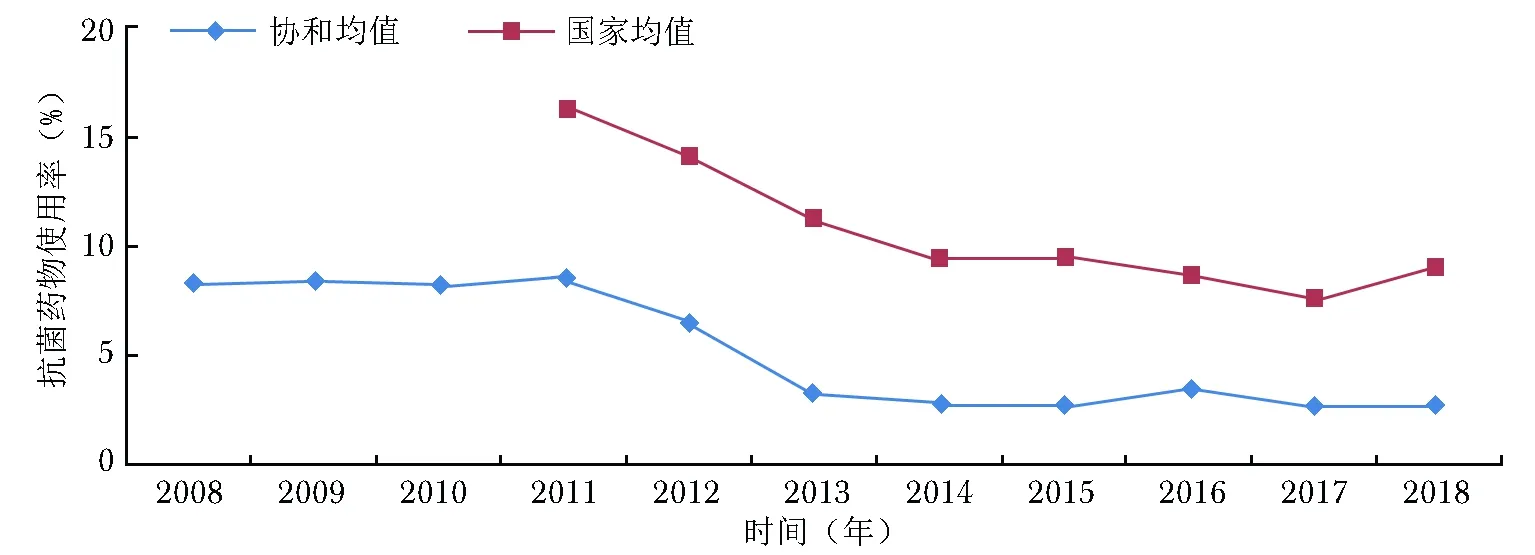
图 32008至2018年北京协和医院门诊患者抗菌药物使用率
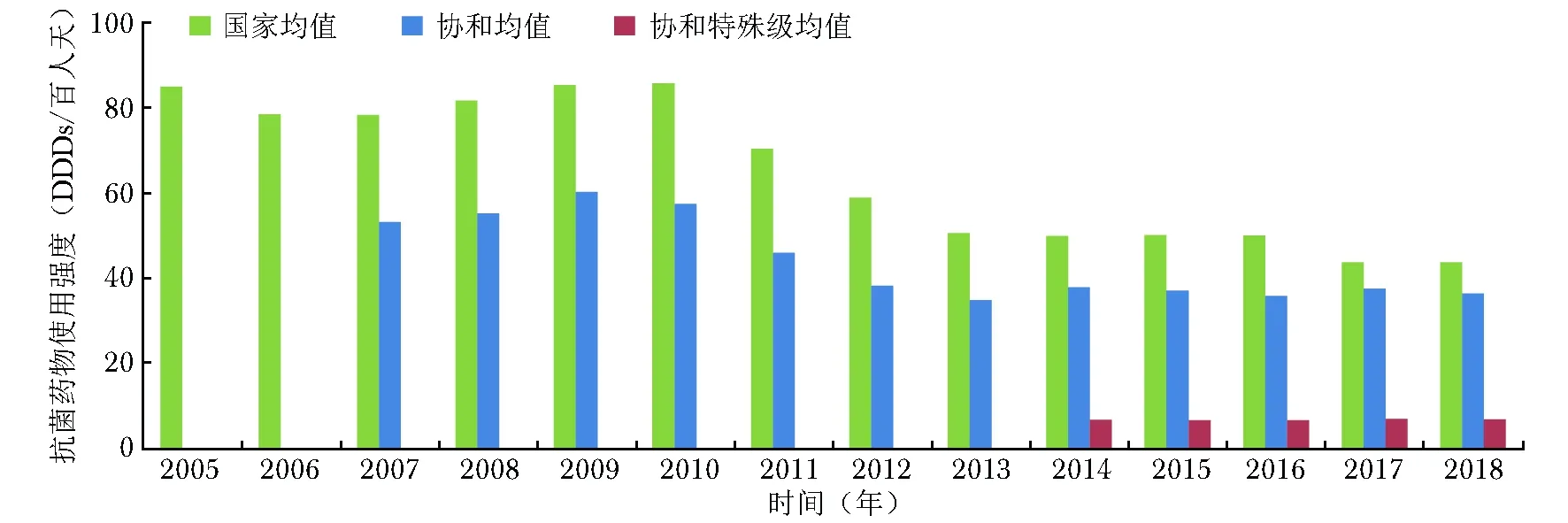
图 42005至2018年北京协和医院住院患者抗菌药物及特殊限制级抗菌药物使用强度
DDDs:累计限定日剂量
按照国家专项整治要求,住院患者接受治疗性抗菌药物使用前,微生物检测标本送检率不应低于30%,接受限制使用级和特殊使用级的抗菌药物前微生物检测标本送检率分别应不低于50%和80%。由图6可见,自2014年起我院标本送检率即达到要求,且送检量持续增加,表明医生更关注根据药敏结果来选用抗菌药物。
1.2.5 医院感染现患率
2006年起,医院感染管理办公室每年均进行医院感染现患率(图7)调查,通过感染现患率数据可见,在医院诊疗人数不断上升的现实状况下,只要合理使用抗菌药物,在不增加使用量的前提下,现患率逐年降低是可以实现的。
1.3 推进抗菌药物管理项目
以上数据反映了我院专项整治的成果,但当前不合理应用抗菌药物导致耐药问题恶化的现象仍然较为普遍。随着全球对医院抗菌药物应用与管理关注度不断提升,基于有效和可支付的原则,美国的三级教学医院在2003年[10]提出了抗菌药物科学化管理(antimicrobial stewardship,AMS)的概念,具体通过抗菌药物管理项目(antimicrobial stewardship program,ASP)实现,ASP成为从技术手段推进临床抗菌药物合理使用的抓手之一。2012年Howard等[11]调研了全球67个国家的660所医院,发现58%的国家建立了ASP项目,52%已有国家AMS标准、4%正在计划;在已运行AMS的医院,病区覆盖率已达64%,且81%限制了抗生素的使用、85%通报了抗菌药物的使用、55%的医院能与耐药数据相关联、49%关联了感染率。通过实施AMS,减少了96%的不适宜处方、86%的抗生素使用下降、80%的费用有所降低、71%的院内感染下降、61%的住院日缩短、58%的耐药死亡率下降,总之,AMS极有成效,鼓励进一步扩大[12- 13]。
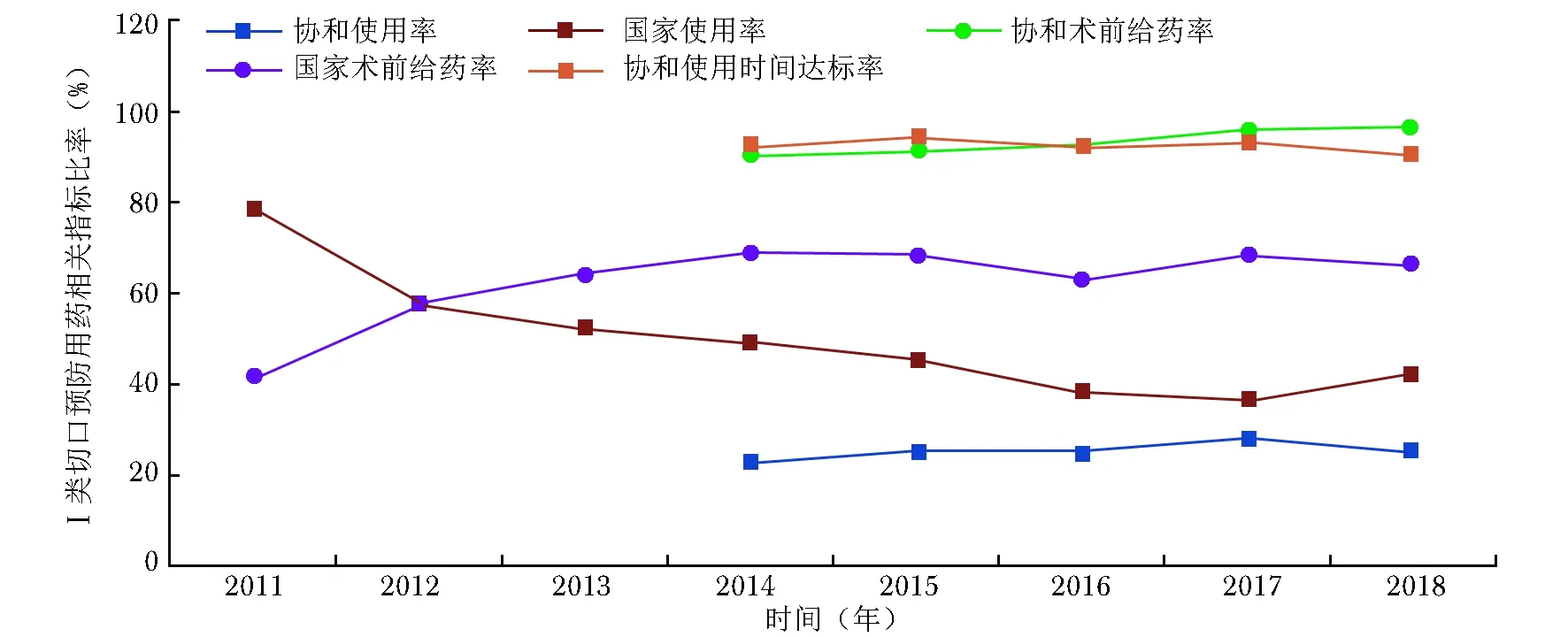
图 52014至2018年北京协和医院Ⅰ类切口手术患者预防用药相关指标
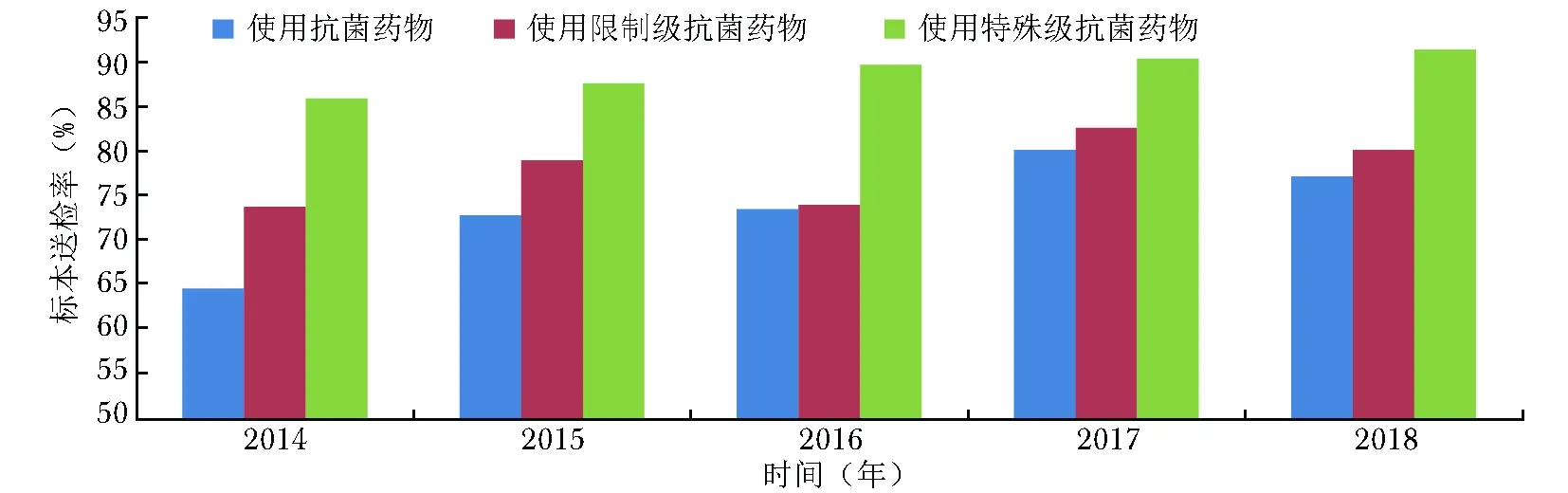
图 62014至2018年北京协和医院住院患者微生物标本送检情况
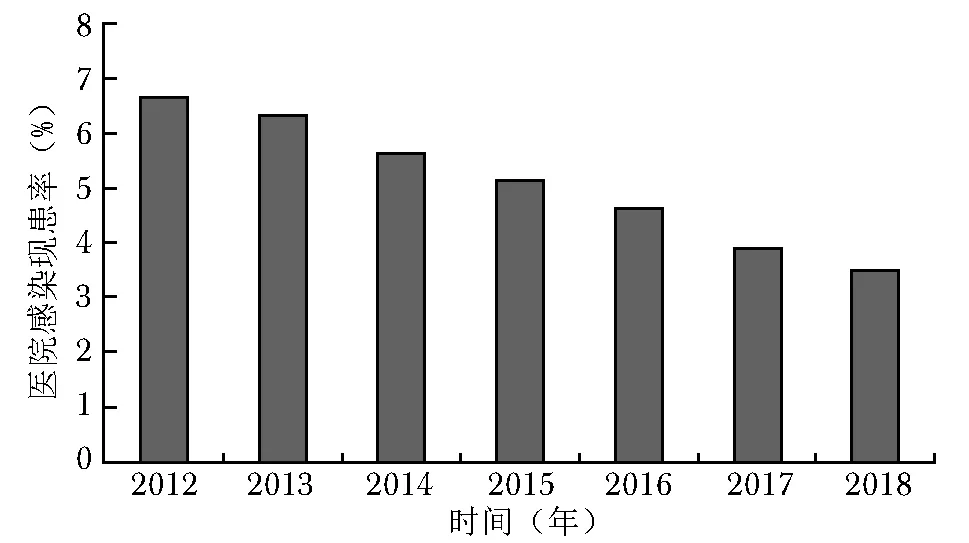
图 7 2012至2018年北京协和医院住院患者医院感染现患率
我院曾于2011年1月至2012年5月由感染内科、检验科、药剂科、医院感染管理办公室共同初试点评住院患者碳青霉烯类医嘱,规范抗菌药物合理应用,相关抗生素用量及泛耐药鲍曼不动杆菌检出率呈明显下降趋势。2015年12月新一轮ASP启动后,在医务处领导下,由感染内科、药剂科、医院感染管理办公室、信息处、检验科等多部门组成ASP小组,对特殊使用级抗菌药物开展医嘱点评,首先点评使用碳青霉烯类(亚胺培南西司他丁钠、美罗培南、厄他培南)和氟喹诺酮类(莫西沙星、左氧氟沙星、环丙沙星)的医嘱,覆盖了全院手术科室、急诊病房和部分内科病房,2018年6月1日新增感染内科病房、7月1日增加风湿免疫科病房,迄今共纳入了37个病房。具体流程为:抗感染药师对使用管控药品的病例审核用药医嘱,将使用不合理的病例当日汇报给感染内科医生;感染内科医生复核,对最终确定为不合理的病例以信件反馈形式当日通知处方医生;药师在第2、3天随访该病例,了解处方医生是否采纳ASP小组意见。通过审核-干预-反馈-随访的闭环模式,构建多学科协作管理的专业技术平台。项目组中,医生侧重对病房主诊医生诊断的判断,对患者是否存在感染和药品遴选有更好的把握;药师在处方药品选择适宜性的基础上,评判剂量、给药时间、输注速度是否适宜,特别是特殊患者如肥胖、肝肾功能不全患者的剂量调整,合并用药情况下潜在的药物相互作用等安全性信息,共同构建抗感染的多学科诊疗模式。截至2018年底,共审核5723例病例,其中不合理病例1034例,最终采纳654例,采纳率为63.25%(图8)。经过点评,碳青霉烯类的总体用量显著降低,但感染发生率并未发生显著变化。
2 临床抗菌药物综合管理全国规范的建立
临床抗菌药物综合管理不仅需要感染控制管理体系、技术体系和信息化建设的持续发力,还需要多学科诊疗团队共同发挥作用,以确保感控措施切实到位。以上所列数据不仅直观体现感染管理与控制效果,更为医疗质量和患者安全提供了重要保障,为遏制全球耐药菌严峻形势贡献了协和经验。从靠执行文件、指导原则、督导检查等指挥棒,到如何通过实时监测、评估、反馈及调整等干预手段让抗生素处方更科学、合理,是实现专项整治的根本追求。
2.1 政策是监管达标及改善的强力保障
2011年4月18日原卫生部在全国范围内开展抗菌药物临床应用专项整治活动[1],是在《医疗机构药事管理暂行规定》、《抗菌药物临床应用指导原则》、《处方管理办法》等规范性文件发布并组建“全国抗菌药物临床应用监测网”、“全国细菌耐药监测网”和“全国合理用药监测系统”的基础上,开展2005年“医院管理年”及2009年“医疗质量万里行”督查活动,并对全国2万余名基层医疗机构医务人员进行抗菌药物临床合理应用和微生物检测技术培训后开展的全国性抗菌药物联合整治工作,并开创性地提出了一系列监控指标且明确管理责任制。2012年又发布了抗菌药物临床应用技术规范,提出分级管理、遴选和定期评估、加强购用管理、监控耐药、点评和诫勉谈话等。2013年5月7日原国家卫生计生委发布《抗菌药物临床应用管理办法》[14],要求建立抗菌药物管理工作组、配备专职临床药师等。2014年4月14日原国家卫计委通知在巩固成效的基础上纳入常态化管理,注重二级和基层医疗机构应用水平、门急诊静脉使用的监测和管理。2016年8月5日发布《遏制细菌耐药国家行动计划(2016—2020年)》[15]。2017年3月3日,进一步强化管理碳青霉烯类、替加环素等,要求专档管理并分析到科室,遏制细菌耐药。2018年5月10日,国家卫健委《关于持续做好抗菌药物临床应用管理有关工作的通知》[16]要求进一步加强抗菌药物临床应用管理,随着各大公立医院叫停门诊输液,限制抗菌药物临床应用已成为常态化举措。
2.2 国内外抗菌药物管理的异同
医疗机构抗菌药物临床合理应用能力不断提高靠政策督导仅是其一,从收集到的数据可以感受到开展教育和不断提示的必要性,临床药师、感染专业医师和微生物检验专业技术人员应在抗菌药物临床应用和管理中发挥作用。国内抗菌药物管理目前仍是以行政干预为主,专业技术为辅,而国外医院的主流模式则是以专业化管理为特征的抗菌药物导向计划,研究评价抗菌药物管理项目的结构、过程和结果。在专项整治行动在我国已开展近10年的情形下,ASP不失为有益尝试。我们还应借鉴国外经验,对抗菌药物管理开展结构、过程和长期效果的评价研究,引入评价方法和模型,增加经济性效果评估[17],才能实现我国医院抗菌药物管理向专业化的长效管理模式转变。
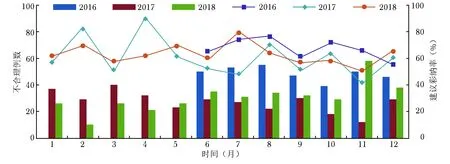
图 8北京协和医院抗菌药物管理项目点评报告不合理例数及临床采纳建议率
2.3 处方集管理与新药跟踪评价
鉴于抗菌药物新品上市凤毛麟角,截至2019年2月10日,180个通过仿制药质量和疗效一致性评价的产品中抗菌药物极其有限[18],如何用好现有药品至关重要。医疗机构药事管理与药物治疗委员会在完成新药遴选后,对处方集的管理仍可改进。我们应改变仅关注引进新药和对处方集外药品使用严格管控,而忽略对引进新药的跟踪监测和综合评价的现象,特别是对容易产生耐药的抗菌药物更应关注其质量、疗效和临床适用性、安全性,建议启动收集至少持续6个月的全院范围内该药的数据和应用经验,在保护抗菌药物的同时也为药品综合评价、处方集系统管理积累经验、收集数据。
2.4 抗菌药物和耐药监控的关联
尽管抗菌药物使用监控逐年深入,临床不合理用药现象在逐步改变,但多重耐药和泛耐药菌株增多仍是不争的事实,鲍曼不动杆菌对亚胺培南和美罗培南的耐药率已从2008年的48.1%和49.3%分别上升到2016年的68.6%和71.4%[19]。细菌产生耐药性的原因包括:(1)天然耐药性;(2)抗生素压力下的细菌获得性耐药,包括对药物靶位点的修饰或基因突变、对药物的修饰阻断结合能力、影响药物摄入途径如膜上蛋白通道或外排泵突变导致的多重耐药;(3)通过基因水平转移使耐药基因在不同种属的细菌间相互转播,导致耐药蔓延并成为多重耐药的超级细菌[20]。耐药与抗菌药物用量具有相关性,但如何关联采购量-处方量-耐药监测数据并在此基础上作综合分析?全覆盖、大包围的治疗方案是能缩短住院日还是会更快产生耐药?能否针对不同细菌耐药水平采取应对措施,如调整处方集中的抗菌药物品种数及使用量?遏制细菌耐药的技术支撑体系与抗菌药物管理体系的衔接与平衡一直是我们关注的焦点。利用多学科诊疗团队的力量,在不影响临床治疗的前提下建立加强抗菌药物管理、持续应对细菌耐药的多学科诊疗体系,而非当主要目标细菌耐药率超过30%、40%、50%和75%的抗菌药物时,采取提醒医务人员注意、慎重经验用药、参照药敏选药、暂停用药等方式[14]。当然若能更进一步结合到具体专科或病房,根据不同状况分类管理则将更为科学合理。
2.5 优化抗菌药物使用与抗菌药物管理项目
实践证明,ASP是一项安全有效的促进抗菌药物合理使用的项目,但目前ASP应用仍以欧洲、澳洲和北美为主,推广有限,其主要障碍是缺乏落实项目的基金、人员,以及信息技术和处方医生的反对[21]。2016年国际化学疗法协会抗菌药物优化管理和耐药监测工作组有关住院患者合理使用抗菌药物十大共识[22]为:(1)开处方前送检;(2)避免用抗菌药物治疗发热;(3)送培养后启动经验治疗;(4)结合临床和患者情况给予适宜的剂量和治疗周期;(5)仅在证明有益时才可合并用抗菌药物;(6)如可能,尽量避免选院内高耐药或院内感染相关的抗菌药物;(7)尽早找到并控制感染源;(8)按临床和培养情况降阶梯治疗;(9)一旦确诊不是感染,立刻停药;(10)医生、药师、微生物专家、流行病学专家团队合作,遵循抗生素管理政策和指南。抗菌药物合理使用改进具体体现在适应证、手术预防用药、处方指南的遵循度和处方的适宜性等。做好ASP,实现组织管理目标与医务人员的良好观念和经费支持直接相关,为此,建立一套可用于全球所有医院(不考虑资源分布与是否匮乏)的AMS共识、核心要素和清单[21]非常重要,并可依此对抗菌药物应用进行评估,也有助于取长补短。英国经验是点评必须在用药48~72 h内完成,管理才能发挥效用[13]。我院ASP特点是实时管理,当日汇报与反馈,在患者治疗过程中及时干预,避免干预滞后,同时多学科分工合作, 既有专业把握,又有合作交流。
2.6 信息提供大数据网络支撑
借助动态HIS系统监测,识别并警示患者与药物治疗间的相关问题,及时向医务人员报告或警示接受抗菌药物治疗患者出现细菌耐药的问题,是对信息技术支撑的挑战。另外,改变医生的处方行为同样也面临挑战,在引进国外ASP模式协助临床优化治疗方案的同时,尚需考虑文化环境和行为因素对干预效果的影响,参与ASP项目的药师要主动深入到不同病房审方,多学习、多研究,建立接地气的合作共赢方式,才能在管理实践中使收效不波动。
3 结语
抗菌药物专项整治在国家和医院层面均取得了显著成效,但仍需规范和科学。世界卫生组织(World Health Organization,WHO)2017年“基本药物示范目录”中抗菌药物增减更新提示我们,应根据我国疾病谱、耐药率和用药特点合理遴选品种、剂型和规格[23]。2018年WHO 抗菌药物合理使用宣传周主题为“停止过度使用和滥用抗菌药物,提倡合理、谨慎、负责任地使用抗菌药物”。时至今日,国内虽对ASP项目有所认识和实践,但对AMS核心要素的识别和努力仍存欠缺,若想通过ASP提升处方合理性,贯彻长效机制,从技术角度和团队合作角度发挥作用,应结合国家新发布的《关于加强三级公立医院绩效考核工作的意见》[24],在应用实践中多措并举、深入改进、务求实效,方能从临床管理拓展到抗菌药物的研发、生产、流通、环保、宣教和国际合作等领域,并在全国范围内取得更大的成效。

