超声下腹横肌阻滞对结肠腺癌根治围手术期细胞免疫功能的影响
简春芳 余丽珍 陈丽菲 黄世宏 陈辉
1 福建省龙岩市第一医院麻醉科(福建龙岩364000);2福建医科大学附属第一医院(福州350004)
手术应激以及麻醉药物的使用尤其是阿片类药物被认为是围术期免疫抑制的主要因素[1]。大量的动物模型和流行病学研究表明,复合区域阻滞的麻醉能减轻患者围术期的免疫抑制[2]。超声引导下腹横肌平面阻滞(transversus abdominis plane block,TAP)作为区域麻醉的一种方式,它是否影响腹部肿瘤如结肠癌根治术患者肿瘤免疫功能尚未有明确结论。本研究为了探讨TAP 阻滞对腹部肿瘤患者围术期细胞免疫功能是否有影响,选择结肠腺癌根治术患者,检测患者血浆中IL-4和INF-γ的浓度并比较INF-γ/IL-4 的比值,为此类肿瘤患者优化麻醉方式提供试验依据。
1 对象与方法
1.1 研究对象 本研究经医院伦理委员会批准,并与患者及家属签署知情同意书。选择2016年1月至2017年2月在福建医科大学附属第一医院,择期行结肠癌根治术患者70 例。年龄50~70 岁,体质量50~75 kg,体重指数(BMI)18.5~25 kg/m2,ASAⅠ~Ⅱ级的患者入选,术前血色素8 g/L 以上。排除标准:患有免疫系统、内分泌系统疾病,近期使用过激素及免疫抑制剂,术前接受过放化疗,局部皮肤破损及感染。术中及术后需要输血,TNM 分期为Ⅲ或者Ⅳ期剔除本试验。采用随机数字表法将患者随机分为两组:T 组(TAP 阻滞复合全麻组)及N 组(单纯全麻组)。
1.2 研究方法 所有患者均采用静吸复合全身麻醉方法。入室后,常规监测BP、ECG 和SpO2,吸氧并开放静脉通路,监测有创BP。麻醉诱导采用丙泊酚2.0~2.5 mg/kg,顺苯磺酸阿曲库铵0.3 mg/kg,地塞米松10 mg,长托宁0.5 mg,舒芬太尼0.5 μg/kg。气管插管后,氧气复合空气吸入,氧浓度为50%,PetCO2为35~45 mmHg。两组患者在全麻诱导后行超声引导下TAP 阻滞。腹腔可以通过看到蠕动的腹腔内容物而确定,将目标腹横肌平面保持在视野中心,采用平面内技术,针尖抵达腹横肌平面后注入0.5%罗哌卡因(批号:H20140763 AstraZeneca 公司,瑞典)20 mL。另一侧用同样的方法进行阻滞,注入等剂量的生理盐水。阻滞完成30 min 后开始手术。麻醉维持采用2%~3%七氟醚,瑞芬太尼0.2~0.3 μg·kg-1·min-1,丙泊酚4 mg·kg-1·h-1。术中MAC 值维持在0.6~0.8。术中若出现血压高于正常值的20%则追加舒芬太尼5 μg。酌情追加顺式阿曲库铵0.04 mg/kg。术毕前20 min 静注托烷司琼5 mg 预防恶心呕吐。
患者术毕均采用静脉PCIA 镇痛,镇痛配方为0.9%氯化钠注射液+枸橼酸舒芬太尼注射液2 μg/kg,共计100 mL。镇痛装置为机械泵,其设置为注射速度2 mL/h,自控剂量为2 mL/次,锁定时间为15 min。
1.3 观察指标 记录麻醉诱导前即刻(T0)、切皮前即刻(T1)、切皮后即刻(T2)、手术开始1 h(T3)、手术开始2 h(T4)有创血压、心率。记录术中阿片类药物的用量,术后24 h、术后48 h 镇痛泵按压的次数。记录术后1 h(T5)、术后第1 天清晨(T6)及术后第3 天清晨(T7)静息及咳嗽时的VAS 评分。两组患者分别于T0、T5~T7时刻采集外周静脉血2 mL,采用ELISA 法检测血浆IL-4 和INF-γ 的定量水平,同时比较两组患者血浆INF-γ/IL-4 的比值。
1.4 统计学方法 采用SPSS 23.0 统计学软件进行分析。计量资料以表示,组间各时间点比较采用重复测量的两因素设计定量资料的方差分析,组间比较采用t检验,计数资料比较采用χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 患者的一般资料 两组患者的年龄、性别、体质量、BMI、手术时间、失血量、ASA分级、TNM分期、术前血色素、白蛋白水平等一般资料均无统计学差异(P>0.05)。3 例患者因术中输血被剔除试验,2 例患者因术中改为开腹试验被剔除试验,最终T 组人数为33 人,N 组的人数为32 人。所有患者均未发生穿破腹膜入腹腔、腹壁严重损伤、感染出血、局麻药误入血管及局麻药中毒等TAP 阻滞相关并发症。
2.2 两组患者术中血流动力学比较 与N 组比较,T 组T2时刻收缩压、舒张压、心率变化明显减少(P<0.05),T0、T1、T3、T4时刻两组收缩压、舒张压、心率无明显差异(P>0.05)。见表1。
2.3 两组患者术中阿片类药物用量比较 与N 组比较,T 组术中阿片类药物用量减少(P<0.05),术后24、48 h 镇痛泵按压次数减少(P<0.05)。见表2。
2.4 两组患者术后VAS 评分比较 与N 组比较,T 组T5、T6静息及咳嗽时VAS 评分明显降低(P<0.05),两组T7静息及咳嗽时VAS 评分无明显差异(P>0.05)。见表3。
2.5 两组患者细胞免疫指标比较 与N 组比较,T 组T5、T6、T7时刻INF-γ 水平及INF-γ/IL-4 比值升高(P<0.05),T0时刻两组INF-γ 水平及INF-γ/IL-4 比值差异无统计学意义(P>0.05)。两组患者各时间点比较,IL-4 水平差异无统计学意义(P>0.05)。见表4。
表1 两组患者术中血压和心率比较Tab.1 Comparison of blood pressure and heart rate in two groups of patients ±s
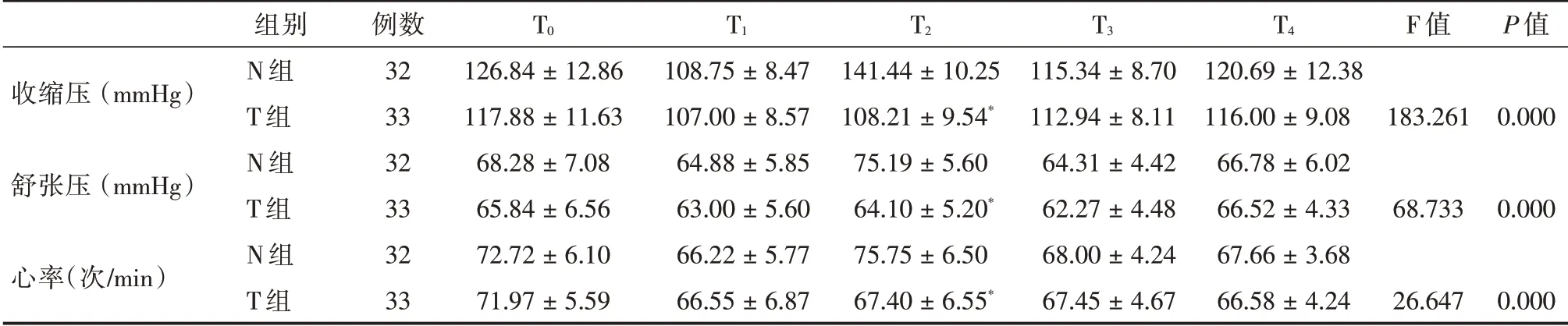
表1 两组患者术中血压和心率比较Tab.1 Comparison of blood pressure and heart rate in two groups of patients ±s
注:与N 组比较,*P <0.05
T0 T1 T2 T3 T4 F 值P 值收缩压(mmHg)183.261 0.000舒张压(mmHg)68.733 0.000心率(次/min)组别N 组T 组N 组T 组N 组T 组例数32 33 32 33 32 33 126.84±12.86 117.88±11.63 68.28±7.08 65.84±6.56 72.72±6.10 71.97±5.59 108.75±8.47 107.00±8.57 64.88±5.85 63.00±5.60 66.22±5.77 66.55±6.87 141.44±10.25 108.21±9.54*75.19±5.60 64.10±5.20*75.75±6.50 67.40±6.55*115.34±8.70 112.94±8.11 64.31±4.42 62.27±4.48 68.00±4.24 67.45±4.67 120.69±12.38 116.00±9.08 66.78±6.02 66.52±4.33 67.66±3.68 66.58±4.24 26.647 0.000
表2 两组患者术中阿片类药物用量及术后镇痛泵按压次数比较Tab.2 Comparison of opioid dosage during the operation and the number of times the pain pump presses after the operation between two groups ±s
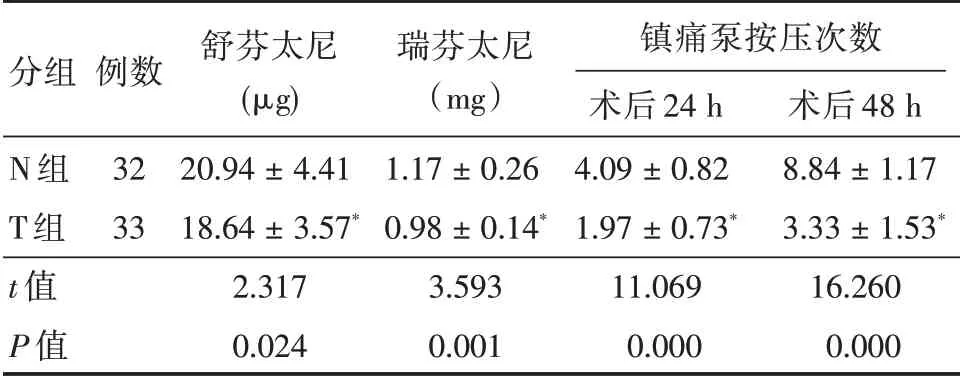
表2 两组患者术中阿片类药物用量及术后镇痛泵按压次数比较Tab.2 Comparison of opioid dosage during the operation and the number of times the pain pump presses after the operation between two groups ±s
注:与N 组比较,*P <0.05
分组例数N 组T 组t 值P 值32 33舒芬太尼(μg)20.94±4.41 18.64±3.57*2.317 0.024瑞芬太尼(mg)1.17±0.26 0.98±0.14*3.593 0.001镇痛泵按压次数术后24 h 4.09±0.82 1.97±0.73*11.069 0.000术后48 h 8.84±1.17 3.33±1.53*16.260 0.000
表3 两组患者静息及咳嗽VAS 评分比较Tab.3 Comparison of VAS scores when static state and cough between two groups ±s
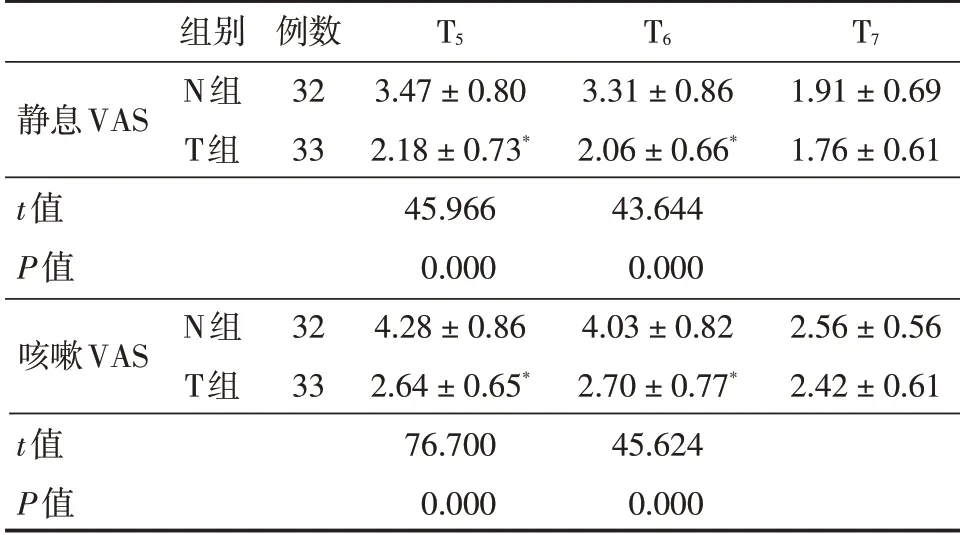
表3 两组患者静息及咳嗽VAS 评分比较Tab.3 Comparison of VAS scores when static state and cough between two groups ±s
注:与N 组比较,*P <0.05
T5 T6 T7静息VAS t值P值咳嗽VAS t值P值组别N组T组例数32 33 1.91±0.69 1.76±0.61 N组T组32 33 3.47±0.80 2.18±0.73*45.966 0.000 4.28±0.86 2.64±0.65*76.700 0.000 3.31±0.86 2.06±0.66*43.644 0.000 4.03±0.82 2.70±0.77*45.624 0.000 2.56±0.56 2.42±0.61
表4 两组患者INF-γ、IL-4 及INF-γ/IL-4 比值比较Tab.4 Comparison of INF-γ,IL-4 and INF-γ/IL-4 ratio in two groups ±s
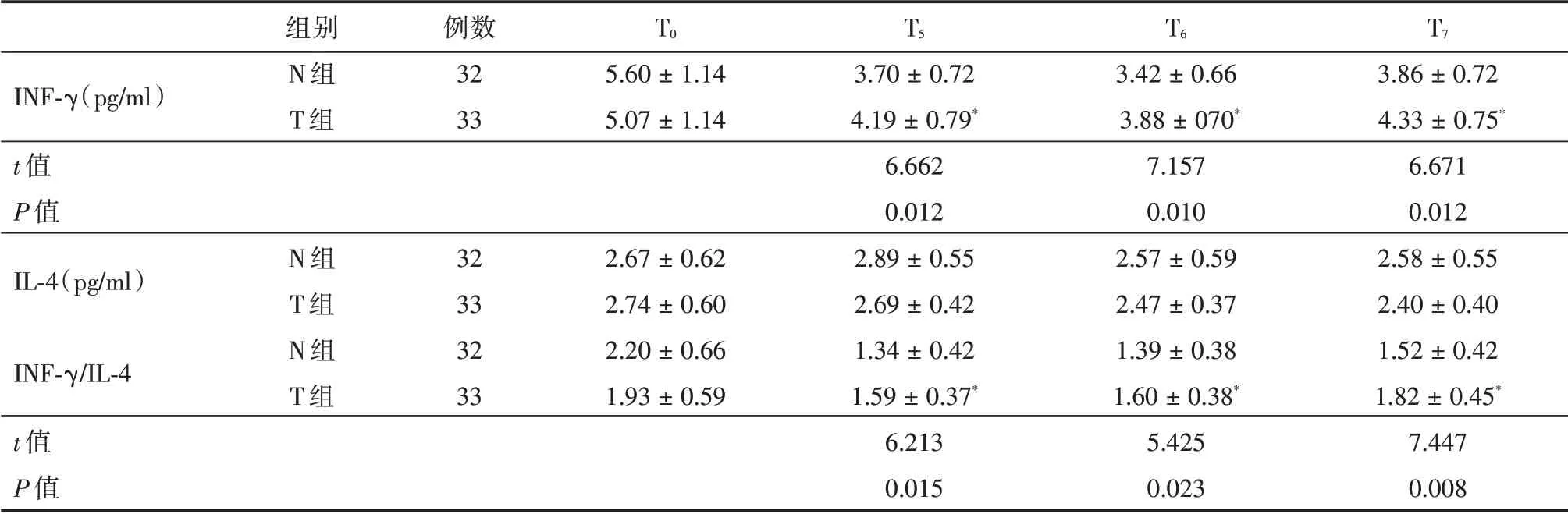
表4 两组患者INF-γ、IL-4 及INF-γ/IL-4 比值比较Tab.4 Comparison of INF-γ,IL-4 and INF-γ/IL-4 ratio in two groups ±s
注:与N 组比较,*P <0.05
T0 T5 T6 T7 INF-γ(pg/ml)t 值P 值IL-4(pg/ml)组别N 组T 组例数32 33 5.60±1.14 5.07±1.14 INF-γ/IL-4 t 值P 值3.86±0.72 4.33±0.75*6.671 0.012 2.58±0.55 2.40±0.40 1.52±0.42 1.82±0.45*7.447 0.008 N 组T 组N 组T 组32 33 32 33 2.67±0.62 2.74±0.60 2.20±0.66 1.93±0.59 3.70±0.72 4.19±0.79*6.662 0.012 2.89±0.55 2.69±0.42 1.34±0.42 1.59±0.37*6.213 0.015 3.42±0.66 3.88±070*7.157 0.010 2.57±0.59 2.47±0.37 1.39±0.38 1.60±0.38*5.425 0.023
3 讨论
本研究结果表明超声引导下TAP 阻滞能减轻结肠腺癌根治术患者围术期免疫抑制。
本研究中T 组切皮时血压、心率变化明显减少。分析其原因为单纯全麻只能抑制大脑皮层、边缘系统和下丘脑等向大脑皮层投射的系统,而不能有效阻断手术区域伤害性刺激向中枢传导,手术刺激强烈使交感兴奋,儿茶酚胺分泌增加。TAP 阻滞能有效地阻断手术区域伤害性刺激向中枢传导,故T 组切皮时血流动力学波动较平稳,本研究采用Petit 三角的腹横肌平面阻滞,能提供T8~L1 的感觉阻滞平面,适用于中下腹部手术[3]。
腹部手术术后疼痛主要来自腹壁切口,TAP能阻滞腹壁前外侧的皮肤、肌肉和壁腹膜的感觉神经纤维,可有效减轻腹部手术术后疼痛[4-6]。TAP 最常用的局麻药为罗哌卡因,用于外周神经阻滞的浓度为0.2% ~0.5%[7]。本研究中采用0.5%罗哌卡因,结果表明,T 组术中阿片类药物的用量,术后24 h 和术后48 h 镇痛泵按压的次数均减少,与文献[8-10]报道一致。两组患者术后咳嗽时VAS 评分均比静息时增高,与N 组比较,T 组T5、T6静息及咳嗽时VAS 评分均减少,也与报道相似[9]。T7时点,两组静息及咳嗽时VAS 评分差异无统计学意义,主要是由于单次TAP 阻滞持续时间约为48 h。
手术应激等通过刺激交感神经系统和下丘脑-垂体-肾上腺轴,进而引起Th1/Th2 平衡漂移。Th1 具有抗肿瘤作用,而Th2、Th17 和调节性T 细胞则抑制机体的抗肿瘤免疫,INF-γ和IL-4 分别是Th1 细胞和Th2 分泌的主要细胞因子,目前多以INF-γ/IL-4 来表示Th1/Th2[11]。区域麻醉能阻断交感神经系统和下丘脑-垂体-肾上腺轴的传入神经,从而保护机体的免疫功能和减轻肿瘤相关的神经内分泌应激反应[12-13]。
本研究结果表明,T 组T5、T6、T7时刻INF-γ水平及INF-γ/IL-4比值升高。分析其原因为与单纯全麻相比,TAP 阻滞复合全麻能增加Th1 型细胞因子产生,减少Th2 型细胞因子产生,减轻Th1/Th2 平衡漂移,从而减轻了结肠癌患者围术期免疫抑制[14]。
本研究不足之处是TAP 阻滞为单次注药,非置管连续给药,镇痛效果较为短暂。其次本研究为单中心试验,样本量较少,今后可进行多中心临床研究进一步说明问题。另外,本研究中只研究了TAP 阻滞对Th1 和Th2 型细胞因子和INF-γ/IL-4比值的影响,比较局限。免疫机制错综复杂,TAP阻滞影响肿瘤免疫应答的具体的环节和相关的分子机制本研究中尚未阐明,有待于进一步研究。
综上,本研究结果表明,超声引导下TAP 阻滞能减轻结肠腺癌根治术患者术后疼痛,和围术期麻醉药物及疼痛等引起的免疫抑制。

