超声引导微创清除术治疗高血压脑出血的疗效及安全性分析
葛先立 焦红军
1)河南省第二人民医院,河南 新郑 451100 2)郑州大学第二附属医院,河南 郑州 450003
高血压脑出血(hypertensive cerebral hemorrhage,HCH)为高血压严重并发症,患者脑血管发生破裂出血,引起局部血肿,致使脑内局部血管及神经受压,进而引起偏瘫、失语,甚至引起休克、脑疝,若不及时治疗可危及患者生命[1-5]。目前,采用手术清除血肿是临床治疗HCH最直接、有效的方法,但清除血肿手术方法较多,不同手术血肿清除效果不同,采用何种术式以最大程度清除血肿、改善患者预后,尚存在一定争议[6-8]。微创清除术是HCH的主要治疗手术之一,其成功关键在于准确定位血肿位置,并尽量降低对脑组织造成新的损伤[9-10]。研究指出,术中超声具有操作简单、实时性强等优势,适用于脑出血患者手术治疗中,有助于提高手术准确性,改善手术效果[11-12]。本研究选取河南省第二人民医院HCH患者92例,分组探究超声引导微创清除术治疗HCH的疗效及安全性。
1 资料与方法
1.1一般资料选取2016-10—2018-08河南省第二人民医院HCH患者92例,采用随机数字表法分为常规组和超声组各46例,2组出血位置、发病至手术时间、年龄、性别比较无显著差异(P>0.05),见表1。本研究经河南省第二人民医院伦理委员会审批通过。
1.2纳入及排除标准纳入标准:符合HCH诊断标准[13];首次发病;年龄≤70岁;发病至手术时间<8 h;患者家属知晓本研究,已签署同意书。排除标准:凝血功能障碍者;严重肝肾功能障碍者;有精神疾病史者及头部手术史者;合并其他脑血管疾病者;不能配合完成研究者。
1.3方法
1.3.1 超声组:采用超声引导微创清除术治疗:行气管插管全麻,常规消毒铺巾,麻醉起效后根据术前定位出血位置,于其据皮质最近处直切开头皮,长度4 cm左右,做2.5 cm骨窗,“十”字法切开硬脑膜,注意避开重要血管和功能区,将腔内超声探头经骨窗置入,对脑内血肿进行扫查,确定血肿最大层面部位后采用穿刺针穿刺至血肿中心,完成穿刺后使用注射器抽吸血肿,抽吸过程中实时超声监测血肿腔内情况,当遇脑组织移位或穿刺针偏离血肿中心时随时调整穿刺位置,尽量将血肿容量缩减至最小程度。
1.3.2 常规组:采用常规血肿清除方法治疗:行气管插管全麻,常规消毒铺巾,麻醉起效后根据CT图像引导脑穿刺针明确出血位置,适当调整穿刺部位,施行小骨窗开颅法清除血肿,采用电凝烧灼脑皮层,进入血肿腔,尽量清除血肿,随后采用生理盐水冲洗腔内,放置硅胶管引流。2组术后均给予常规抗感染干预。
1.4观察指标(1)比较2组血肿清除率;(2)2组预后情况,术后6个月以格拉斯预后评分(GOS)评定,包括恢复良好、中度残疾、重度残疾、植物状态、死亡。(3)2组术前及术后2周血清神经元特异性烯醇化酶(NSE)、超敏C反应蛋白(hs-CRP)、白细胞介素-6(IL-6)水平,采集患者空腹静脉血3 mL,注入抗凝试管内,置于医用离心机上以3 000 r/min转速处理10 min后分离出血清,采用酶联免疫吸附试验测定上述指标水平,相关试剂盒均购自上海恒远生物科技有限公司。(4)2组术前及术后3个月神经功能和日常生活能力,分别以美国国立卫生研究院卒中量表(NIHSS)、日常生活能力量表(ADL)评估,NIHSS分值0~42分,分值越低神经功能越好;ADL分值0~100分,分值越高日常生活能力越好。(5)2组术后并发症发生情况,包括再出血、颅内感染、呼吸障碍、下肢深静脉血栓形成、脑脊液漏。

2 结果
2.12组血肿清除率比较超声组血肿清除率(82.34±4.37)%,较常规组的(74.82±3.54)%高(t=9.069,P=0.000)。
2.22组预后情况比较超声组恢复良好率(69.57%)较常规组(45.65%)高(P<0.05)。见表2。
2.32组血清指标比较术前超声组血清NSE、hs-CRP、IL-6水平与常规组比较无显著差异(P>0.05);术后2周2组血清NSE、hs-CRP、IL-6水平均较术前降低,且超声组较常规组低(P<0.05)。见表3。
2.42组神经功能和日常生活能力比较术前超声组NIHSS、ADL分值与常规组比较无显著差异(P>0.05);术后3个月2组NIHSS、ADL分值均较术前改善,且超声组NIHSS分值较常规组低,ADL分值较常规组高(P<0.05)。见表4。
2.52组术后并发症发生率比较超声组术后并发症总发生率较常规组低(P<0.05)。见表5。

表1 2组一般资料比较
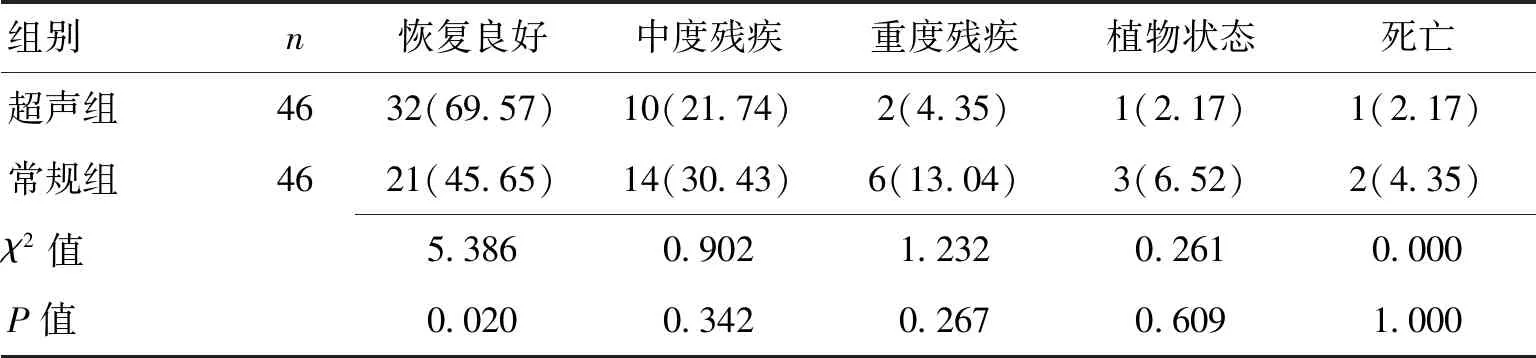
表2 2组预后比较 [n(%)]
注:2组死亡患者为术后4~6个月内再出血致死

表3 2组术前及术后2周血清NSE、hs-CRP、IL-6水平比较
注:与同组术前比较,aP<0.05

表4 2组术前及术后3个月NIHSS、ADL分值比较分)
注:与同组术前比较,aP<0.05

表5 2组术后并发症发生率比较 [n(%)]
3 讨论
目前,临床治疗HCH患者的外科手术方法均具有一定优势和局限性,尚无完全理想的手术方法,采取有效措施尽量清除血肿、降低术中损伤,一直是临床研究的重点问题[14-20]。微创清除术为临床治疗HCH患者的主要手术方法,术中多根据CT图像引导脑穿刺针明确出血位置,虽可有效清除血肿,但不易实时监测血肿清除情况,抽吸过程中易损伤血肿腔壁,术后并发症发生率略高[21-27]。近年来,超声技术发展迅速,超声作为引导工具,已逐渐在脑出血手术治疗中得到应用。
本研究将超声引导微创清除术与常规血肿清除方法分别应用于HCH患者,结果显示,超声组血肿清除率明显高于常规组,且超声组术后并发症总发生率低于常规组(P<0.05)。可见与常规血肿清除方法比较,采用超声引导微创清除术治疗HCH能进一步提高血肿清除率,降低术后并发症发生率,其疗效及安全性更佳。分析原因:(1)超声微型探头体积较小,且具有独特的扇形成像特征,可在较小骨窗内对颅内结构进行广泛探测,且图像清晰度高,能清除显示正常脑组织与血肿边界,术中根据超声图像可将穿刺针置于血肿最大层面部位的中心,在有效清除血肿的同时可尽量降低对正常脑组织的损伤,有利于降低术后并发症发生率;(2)抽吸血肿过程中实时超声监测血肿腔内情况,可实时判断血肿清除程度,当遇脑组织移位或穿刺针偏离血肿中心时随时调整穿刺位置,尽量将血肿容量缩减至最小程度,从而有效提高血肿清除率[28-33];(3)血肿清除术中加入超声,可及时找到出血点并进行电凝止血,有助于减少正常组织损伤,进一步降低术后并发症发生风险[34-38]。
此外,本研究中超声组术后2周血清NSE、hs-CRP、IL-6水平均低于常规组(P<0.05)。其中NSE是反映脑组织实质性损伤的敏感性指标,正常状态下其血清水平极低,当脑细胞膜完整性受到破坏后其透过血脑屏障进入血液循环,致使血清NSE水平明显升高;hs-CRP、IL-6均为反映炎症程度的重要指标,二者水平降低表示炎症程度得到改善[39-42]。由上述结果可知,超声引导微创清除术可进一步降低HCH患者术后神经损伤作用及炎症程度,有助于促进神经功能修复。本研究还显示,超声组恢复良好率高于常规组,且超声组术后3个月NIHSS分值低于常规组,ADL分值高于常规组(P<0.05),表明超声引导微创清除术在改善患者预后情况、促进神经功能修复、提高患者日常生活能力方面具有明显优势,有助于降低相关后遗症发生风险,改善患者预后。但超声引导微创清除术也存在一定不足,如超声图像清晰度易受血流、气体、仪器等的影响,且随着血肿的清除,声波逐渐衰减,致使深部小血肿显示情况不佳等,有待进一步完善[43-46]。
超声引导微创清除术治疗HCH,能显著提高血肿清除率,降低血清NSE、hs-CRP、IL-6水平,减少术后并发症发生,从而进一步改善患者神经功能,提高日常生活能力,改善患者预后。

