结直肠癌肝转移瘤的CT成像特点及规律分析
谭继初 曾鹏程 陶 辉 杨金生 崔楚坤
佛山市高明区人民医院放射科(佛山528500)
结直肠癌是发生于结直肠道的恶性肿瘤,其发生率在胃肠道肿瘤中位列第四,其早期症状不明显,随着癌肿的增大可出现排便习惯改变、便血、腹泻、腹泻与便秘交替、局部腹痛等症状,晚期则有贫血、体重减轻等恶病质症状。由于其早期症状不明显,许多患者确诊时已有转移,甚至以转移症状为首诊症状[1]。结直肠癌在临床上的治疗方法多以外科手术辅以放化疗,治疗效果确切,但在治疗后,有50%的患者会发生转移或复发。由于肠道及肝脏的血流循环特点,大部分的结直肠癌转移患者皆有肝脏转移,故若通过肝转移征象探寻结直肠原发病灶所在,将极大缩短患者确诊时间,并增大其早期治疗机会、提升其后续生存率[2]。本研究拟通过探究CT下的结直肠癌肝转移瘤征象规律,为原发灶的诊断提供线索,以期提高临床结直肠癌患者的预后。
1 资料与方法
1.1 一般资料
回顾性分析我院2016年3月—2018年3月的84例结直肠癌肝转移瘤患者的CT动态增强图像及临床资料。纳入标准[3]:①经影像学及病理学检查确诊为结直肠癌;②经影像学、病理学检查及随访确诊为结直肠癌肝转移;③所有患者及家属均知悉本研究过程及目的、自愿参加本研究,并签署知情同意书。排除标准[4]:①有严重心血管、内分泌系统等疾病无法耐受研究者;②合并肝脏原发肿瘤或除结直肠外的恶性肿瘤;③合并弥漫性肝多发转移。男44例,女40例;年龄段为43~70岁,平均年龄(52.49±4.87)岁;患者原发结直肠癌确诊时间至肝转移确诊时间间隔为1~13年,平均间隔(2.31±0.87)年。右半结肠者组29例,其中肝曲癌6例,横结肠癌3例,升结肠癌15例,盲肠癌4例。左半结肠组55例,其中直肠上段癌21例,乙状结肠癌30例,降结肠癌4例。左半结肠组中,将22例肠系膜下静脉(IMV)汇入脾静脉(SPV)者设为甲组;将2例IMV汇入SPV与肠系膜上静脉(SMV)静脉夹角处者设为乙组;将31例IMV汇入SMV者设为丙组。
1.2 方法
扫描设备采用GE Optima CT680 64排螺旋CT,将电压值设为120 kV,电流调至200 mAs,将窗宽设为200 HU,窗位设为40 HU。患者呈仰卧位,由膈肌顶部扫描至盆底,扫描层厚0.625 mm。平扫结束后,将90mL对比剂注入患者肘静脉,速率3.5mL/s,分别于注射对比剂30s、60s、240s后行动脉期、静脉期、延迟期的全肝扫描。分析扫描图像,自下腔静脉左缘至胆囊窝中点的正中裂将肝脏分为左半肝和右半肝,记录肝转移瘤的位置、数目、分布特点等,以及肠系膜下静脉汇入肝门静脉解剖位置。
1.3 观察指标
①统计转移瘤在左右半肝分布情况;②统计左半结肠组肝不同血流汇入途径下的转移瘤分布情况;③统计结直肠癌CT动态强化情况。
1.4 统计分析
使用SPSS 23.0进行数据分析,所有计量资料以均数±标准差表示,行t检验;所有计数资料以n(%)表示,用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 左右半结肠肝转移瘤分布统计
原发灶在左半结肠时,肝左、右叶的转移瘤分布差异没有统计学意义(P>0.05),而原发灶在右半结肠时,转移瘤的右叶优势分布多于左叶优势,其左右叶构成比约为1∶4,分布差异有统计学意义(P<0.001)。
表1 左右半结肠肝转移瘤分布统计(例)
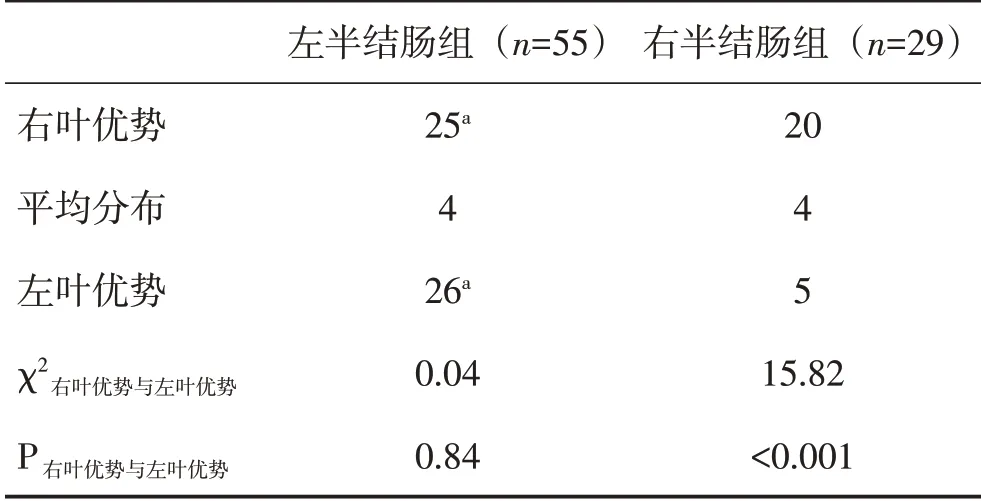
表1 左右半结肠肝转移瘤分布统计(例)
右叶优势平均分布左叶优势20 4 5 χ2 25a 4 26a 0.04 0.84 15.82<0.001右叶优势与左叶优势P右叶优势与左叶优势
注:排除转移瘤在肝左右叶平均分布的病例后,与右半结肠组比较,aP<0.05。
2.2 左半结肠组肝转移瘤分布统计
左半结肠组内比较,甲组转移瘤的左叶优势分布多于右叶,分布差异有统计学意义(P<0.001),其左右叶构成比约为4∶1;乙组转移瘤的左、右叶分布差异没有统计学意义(P>0.05),其左右叶构成比约为1∶1;丙组转移瘤的右叶优势分布多于左叶优势,分布差异有统计学意义(P<0.001),其左右叶构成比约为1∶2.71。
表2 左半结肠组肝转移瘤分布统计(,例)
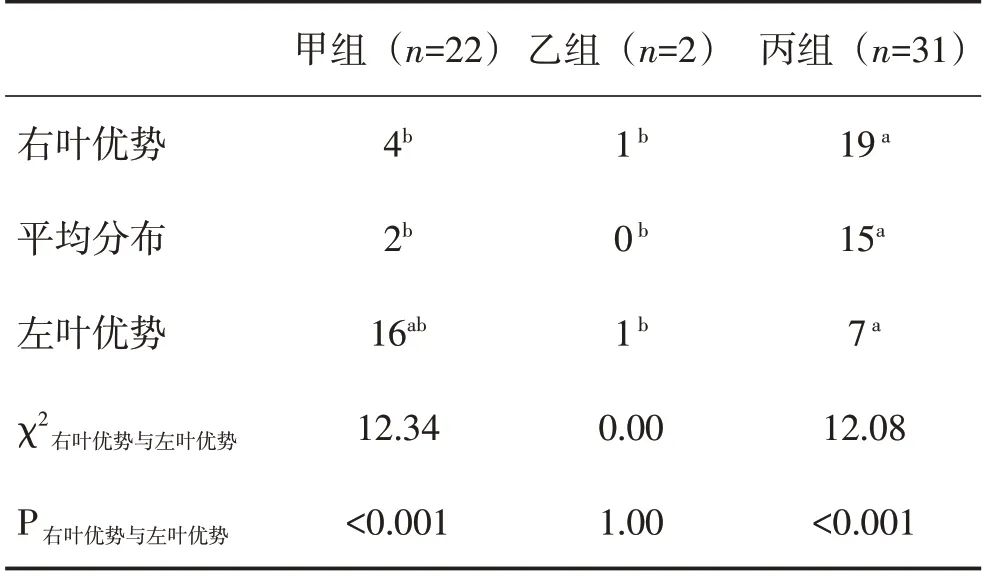
表2 左半结肠组肝转移瘤分布统计(,例)
注:排除平均组病例后,3组间转移瘤构成比较,与乙组比较,a P<0.05;与丙组比较,b P<0.05。
甲组(n=22)乙组(n=2)右叶优势平均分布左叶优势4b 1 b 2b 0 b丙组(n=31)19 a 15a 16ab 1 b 7 a χ212.08<0.001右叶优势与左叶优势P右叶优势与左叶优势12.34<0.001 0.00 1.00
2.3 结直肠癌CT动态强化情况
84例结直肠癌肝转移瘤患者中,共发现338个肝转移灶。CT平扫中,低密度灶279个(82.54%),等密度灶16个(4.73%),高密度灶43个(12.72%);动态CT增强扫描中,环状强化灶171个(50.59%),结节状强化灶126个(37.28%),其他不典型强化灶41个(12.13%),且门脉期时强化灶显示最为清晰。
3 讨论
结直肠癌是常见的恶性肿瘤,其发病与大肠慢性炎症、大肠腺瘤、高脂肪低纤维素饮食等关系密切。肝脏是结直肠癌最主要、最重要的远处侵犯器官,半数以上的结直肠癌病人可出现肝转移,其中有20%~40%的病患在确诊时已有肝脏转移,癌细胞可由肠系膜下静脉,经脾静脉或肠系膜下静脉或二者交汇处,到达肝脏,在肝脏形成转移灶,且肝脏常常是其唯一的远处侵犯器官[5]。有研究显示[6],30%~60%病人的肝转移灶往往是孤立性的,无肝转移的肝外转移则少见。因此,通过肝脏转移灶的分布特点与原发灶位置的关系有重要意义,对于判断已确诊病人是否发生肝脏转移也具有一定价值。
本研究表1示,原发灶在左半结肠时,转移瘤的左、右叶分布无差异(P>0.05),而原发灶在右半结肠时,转移瘤的右叶优势分布多于左叶优势(P<0.001)。这表示,左半结肠癌的肝转移是随机分布的(图1),而右半结肠癌的肝转移以右叶的为多(图2)。Chen W等[7]发现,左半结肠的静脉血由IMV流至SMV与SPV汇合处,经门静脉混合后入肝,而右半结肠的静脉血经SMV由门静脉右支入肝右叶,这种血流特点称作门静脉的流线型回流。他们认为,这或是造成左右半结肠肝转移瘤分布差异的主要原因。左半结肠组内比较,甲组转移瘤的左叶优势分布显著多于右叶,分布差异有统计学意义(P<0.001),其左右叶构成比约为4∶1;乙组转移瘤的左、右叶分布差异没有统计学意义(P>0.05);丙组转移瘤的右叶优势分布多于左叶优势(P<0.001)。Deng G等[8]认为,这与门静脉回流特点有关,IMV分别与SPV、SM汇合时,即其内血液分别经由门静脉左、右支进入肝左、右叶;当IMV汇合于SMV与SPV交界处时,结直肠的血液则以相等几率进入肝左右叶。84例结直肠癌肝转移瘤患者中,共发现338个肝转移灶。平扫中,低密度灶显著多于高密度灶,最少是等密度灶;动态CT增强扫描中,环状强化灶多于结节状强化灶,其他不典型强化灶最少,且门脉期时强化灶显示最为清晰。笔者认为,该结果或与肝脏的双重供血系统有关,平扫时低密度灶提示转移瘤血供丰富,而在强化时,血供丰富的转移灶多在门脉期时呈显著的环状强化,而门静脉可能参与瘤体边缘的血供。
综上所述,在结直肠癌肝转移病例中,不同部位结肠癌原发部位其肝转移瘤CT图像确有不同,且有一定规律,可以为临床结肠癌的诊断、治疗提供参考依据。
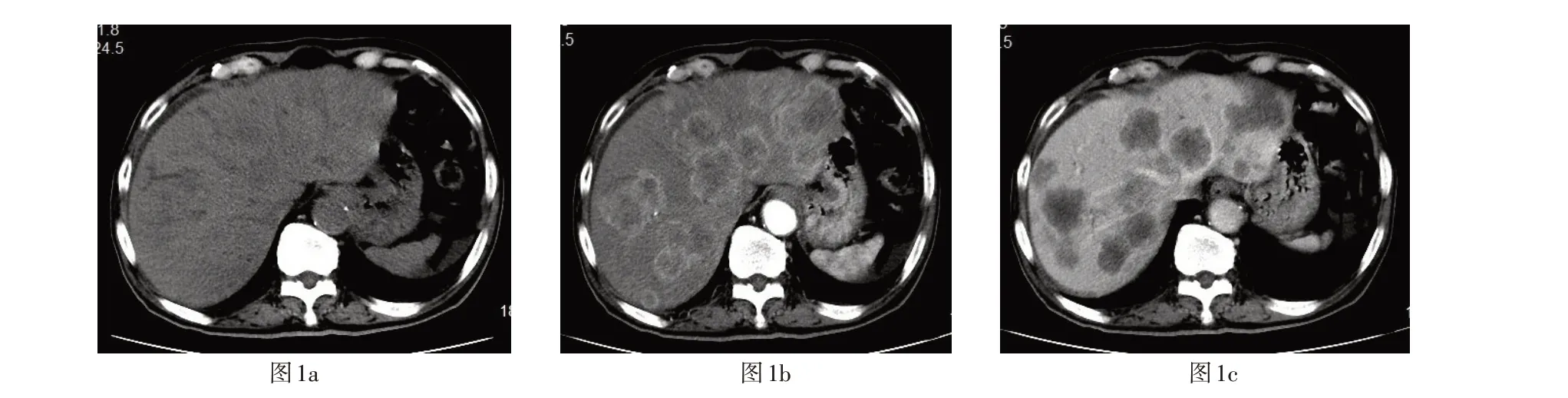
图1 为左半结肠癌肝转移瘤
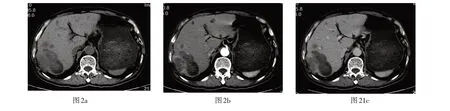
图2 为右半结肠癌肝转移瘤

