放射性神经系统损伤2例分析并文献回顾
薛兵,卢宏
放射治疗是头颈部肿瘤治疗的重要方法之一,但在治疗过程中,放射线也可能损伤正常机体组织[1],导致多种中枢神经系统和周围神经系统并发症。笔者报道放射性脑坏死和放射性臂丛神经损伤各1例,并对相关研究进展进行文献回顾。
1 资料与方法
1.1 病例资料
病例1:患者,男,48岁,以“确诊鼻咽部淋巴瘤11年,头痛9月,加重1月”入院。患者11年前因无明显诱因出现鼻腔浓血涕就诊于当地医院,行病理活检诊断为“鼻腔NK/T细胞淋巴瘤,分期I期,IPI评分:2分”。先后进行“环磷酰胺+甲氨蝶呤+地塞米松+培门冬梅”、“依托泊苷+环磷酰胺+甲氨蝶呤+门冬酰胺酶”全身化疗及局部放疗方案,患者一般情况稳定。9月前无明显诱因出现头痛,为持续性胀痛,以双侧前额部为著,于当地行颅脑MRI检查示:脑水肿。考虑放疗后改变,遂给予脱水、降颅压、营养神经等支持治疗后好转出院。1月前患者头痛症状再发并加重,来我院治疗。入院后行颅脑CT示:双侧额叶及侧脑室前角旁见片状低密度影,右侧侧脑室前角旁可见片状更低密度影,右侧基底节区可见多发点状低密度影,脑室、脑池可见扩大,脑沟加深,中线结构居中。头颅骨质连续性完整。所示全组副鼻窦内可见高密度影。颅脑磁共振波谱 成 像(magnetic resonance imaging spectroscopy,MRS)示:右侧额叶病变:NAA、Cho、Cr峰下面积分别为1.98、3.18、3.89;NAA/Cr、Cho/Cr比 值 分 别 为 0.44、1.68;右侧额叶正常对照组织:NAA、Cho、Cr峰下面积分别为 1.96、3.18、3.87;NAA/Cr、Cho/Cr比值分别为1.43、0.41,见图1。颅脑MRI+MRA示:1.双侧额叶大片状异常信号(右侧为著),结合MRS,结合病史,考虑放射性脑坏死。2.双侧额顶颞叶、双侧侧脑室旁、双侧外囊大片状异常信号,放射性脑白质病变?3.脑MRA未见明显异常。见图2。结合患者症状及影像学检查结果,诊断为“放射性脑坏死”。予以甲强龙减轻脑水肿,并给予泮托拉唑,碳酸钙、氯化钾等预防激素副作用,并辅以营养神经,改善循环等对症支持治疗,患者头痛缓解后出院。
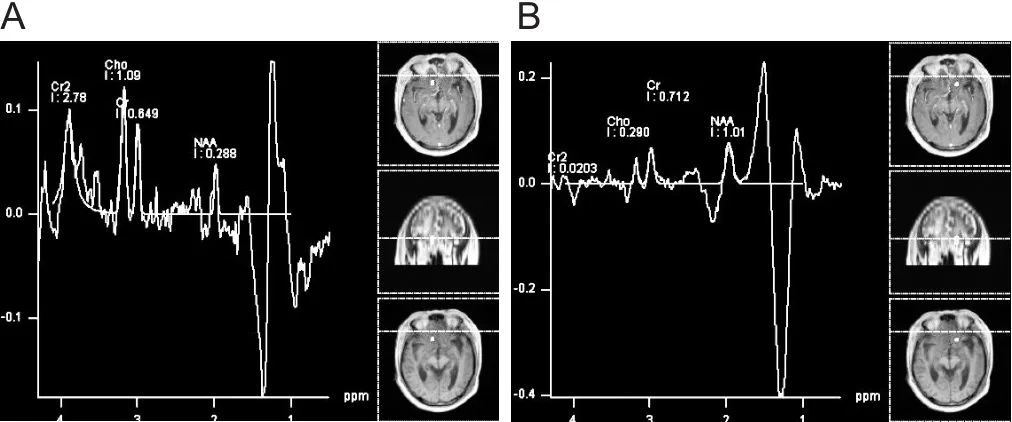
图1 患者1颅脑MRS图像
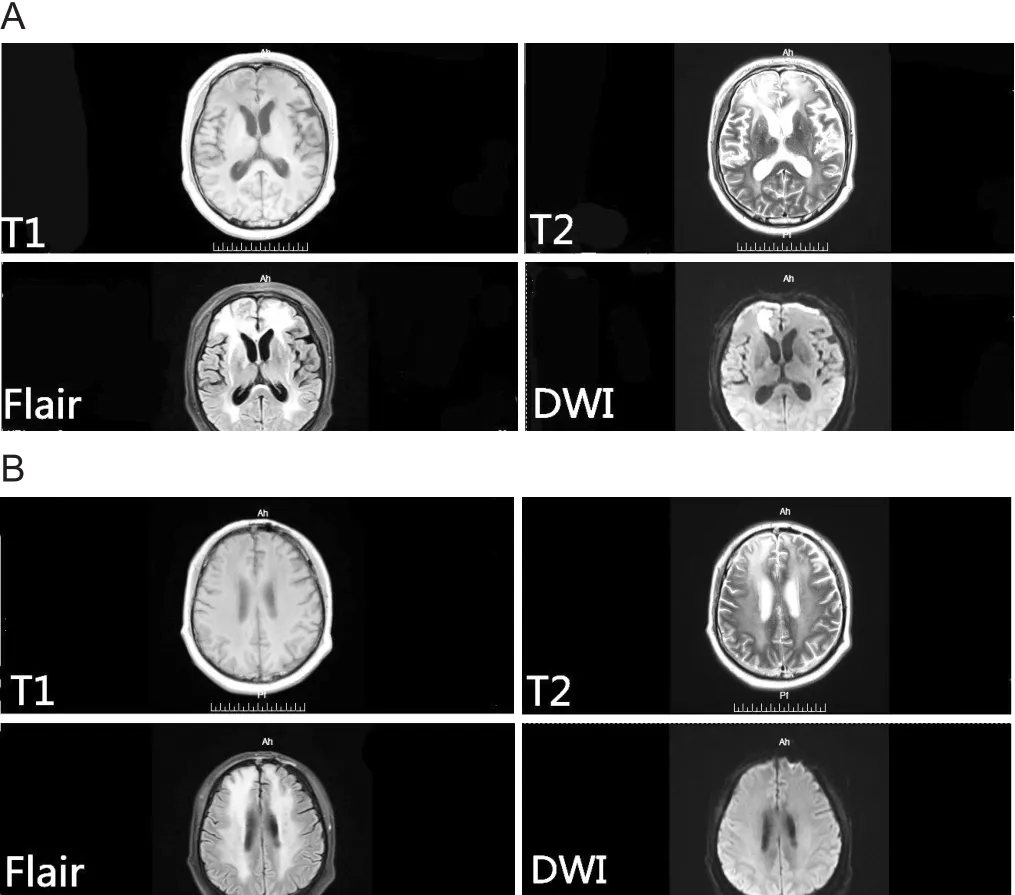
图2 患者1颅脑MRI图像
病例2:患者,男,56岁,以“确诊左舌根鳞癌10月余,左上肢疼痛无力20余天”入院。10月余前患者因“发现左侧舌根部肿块1月余”于我院口腔颌面外科就诊,行“舌根部肿物扩大切除术”,术后病理提示:(左舌根肿物)鳞状细胞癌,中分化,可见神经侵犯,未见明确的脉管内癌栓;基底切缘未见癌累及。排除化疗禁忌后,行“尼托珠单抗+洛铂+替吉奥胶囊”2个周期化疗及“尼妥珠单抗+替吉奥”2个周期化疗,化疗过程顺利。后患者转入放疗科给予舌根部放射治疗。入院前20余天无明显诱因出现左上肢阵发性疼痛,伴左上肢上抬无力,来我院就诊,门诊以“1.左上肢疼痛无力原因待查;2.左侧舌根鳞癌术后”收入我科。入院后查体:四肢肌张力正常。无肌肉萎缩及假性肌肥大。左上肢肌力3级,活动受限,右侧肢体及左下肢肌力5级。左侧指鼻试验欠合作,快速轮替试验欠合作,双侧跟膝胫试验稳准,Romberg征阴性。无不自主运动,步态正常,走“一”字稳。行颈部、颌面部平扫+增强MRI示:左侧舌根鳞癌术后改变,左侧口咽侧壁稍增厚。颅脑+颈椎MRI诊断意见:1.右侧额叶、胼胝体、双侧基底节区腔隙性脑梗死或扩大血管间腔。2.右侧基底节区出血残腔形成。3.双侧额顶叶、双侧侧脑室旁脑白质脱髓鞘。4.老年性脑萎缩。5.右侧上颌窦、双侧筛窦炎。6.颈3/4、4/5、5/6椎间盘突出,颈6/7椎间盘膨出。7.颈3-7椎体骨质增生。左上肢肌电图+神经电图示:1.左三角肌未见自发电位发放,MUP发放减少。2.左腋神经、左肌皮神经周围运动诱发电位潜伏时延迟。余被检肌及周围神经传导功能未见异常。臂丛神经增强MRI成像示:1.左侧臂丛神经颈6-8、胸1神经前支,相应区域左侧颈部软组织水肿。2.左侧臂丛神经颈5神经前支、上、中、下干及远端至腋窝水平神经束异常信号,考虑损伤,见图3。结合患者病史及影像学检查,诊断为“1.左侧舌根鳞癌术后;2.放射性臂丛神经损伤”,给予患者激素序贯治疗,辅以补钙护胃、补钾、营养神经、改善循环、功能康复等综合治疗后,患者左上肢无力好转出院。复查左上肢肌力,由入院时3级恢复为4级。
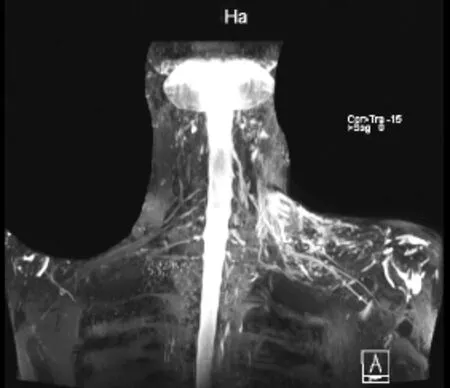
图3 患者2臂丛增强MRI图像
1.2 方法
收集资料并分析。通过万方和pubmed数据库,分别输入关键词“放射治疗”、“神经系统损伤”、“radiotherapy”、“nervous system injury”,收集所有相关文献(搜索时间截止2018年3月1日),得到所有关于放射性神经系统损伤的相关病例报道。采用描述性统计对符合条件的所有病例从临床表现、影像学特点进行分析。
2 结果
通过关键词“放射治疗”、“神经系统损伤”、“radiotherapy”、“nervous system injury”,共检索文献83篇(不包括综述)。共检索到放射性神经系统损伤271例。④临床表现:放射性中枢神经系统损伤主要表现为认知功能障碍(32%)、放射性脑白质坏死(27%)、脑水肿(6%)、颅内压增高(5%)、嗜睡综合征(4%)、癫痫发作(2%);放射性周围神经系统损伤主要表现为臂丛神经损伤(13%)、颅神经损伤(10%)。还有一些少见的临床表现,如头晕、性格改变、精神错乱、失语、感觉减退、感觉异常等。④影像学表现:放射性中枢神经系统损伤常规MRI表现为深部脑白质局灶性高信号,常见累及部位包括侧脑室前后角周围(31%)、半卵圆中心(25%)、颞叶(17%)、脑干或小脑(3%);放射性周围神经系统损伤常规MRI表现为受累神经干的增粗和局部软组织水肿,常见受累神经包括臂丛神经(13%)、舌下神经(5%)、迷走神经(3%)、喉返神经、视神经、动眼神经或三叉神经等(2%)。
3 讨论
3.1 放射性中枢神经系统损伤
放射性中枢神经系统损伤多见于鼻咽癌患者和脑瘤术后放疗患者,主要损伤部位在颞叶、脑干和颈段脊髓[2]。大脑是放射治疗最敏感的靶器官,其损伤包括大脑结构损伤和大脑功能障碍,可表现为脑水肿、脑白质坏死、脑白质脱髓鞘、认知功能障碍等多种症状。
放射诱导的脑损伤分为急性、早期延迟性和晚期延迟性脑损伤[3]。急性脑损伤常在照射后数天内出现,在目前的放射治疗技术中已较为罕见。早期延迟性脑损伤一般发生在放射治疗1~6个月后,可能表现为嗜睡。这2种早期损伤通常是自发且可逆的。晚期延迟性脑损伤常在放射治疗6个月之后出现,为渐进和不可逆的。其病理表现为血管异常、脱髓鞘和最终的白质坏死[4]。有学者认为,放射可造成胶质细胞增殖能力降低[5]或血管内皮细胞减少[6],最终导致白质坏死,且胶质细胞的丢失比血管内皮细胞的丢失更早导致坏死。接受放射治疗的患者,即使在没有检测到颅脑解剖异常[7]的情况下,也会在6个月后出现明显的认知障碍。
放射性脑损伤的机制研究较多。“血管损伤假说”认为放射性损伤首先累及血管,导致缺血及白质坏死。放射诱导的血管结构变化包括血管壁增厚、血管扩张和内皮细胞扩张[8-10],均支持这一假说。“脑实质损伤假说”认为放射性损伤引起少突胶质细胞型O-2A祖细胞丢失,导致不能形成髓鞘形成所需的少突胶质细胞,最终导致脱髓鞘和白质坏死[11]。星形胶质细胞可调节突触的传导和神经营养因子的分泌[12-13],小胶质细胞具有监测内环境、维持体内平衡的作用[14],这2种细胞也参与了损伤机制的形成[15-17],如小胶质细胞的激活可能与海马神经元的损伤和认知功能的下降有关。两项前瞻性临床试验的剂量-体积直方图分析表明,放射性损伤所造成的认知功能障碍并非与整个大脑接受的放射剂量,而是与海马和颞叶接受的放射剂量有关[18]。对大脑某些结构的选择性损伤可能是放射治疗后认知障碍的原因。因此,合理地选择放疗方式,包括立体定向定位[19]、IMRT[20,21]、质子束放射治疗[22]等,选择性地避免损伤这些大脑结构,有利于保留认知功能。一项流行病学调查发现,放射会导致人的疲劳、头痛、兴奋、失眠多梦、记忆丧失等神经衰弱症状[23]。放射也可以导致大鼠的学习和记忆能力受损[24,25]。病理改变为神经元固缩、核凝结、线粒体肿胀、内质网扩张、突触间隙改变和血管内皮连接扩大,其中线粒体损伤发生的时间更早、更严重[26-28]。有研究表明,放射可损伤大鼠的海马结构,长期放射损害可降低神经递质浓度,减少突触小泡的数量,导致记忆障碍[29,30]。放射导致的神经元线粒体损伤的可能机制有:呼吸链中的基因表达的改变、线粒体膜的受损、神经细胞凋亡、氧化应激、钙离子超载、线粒体DNA受损、包括磷脂酰肌醇3-激酶(PI3K)通路和有丝分裂相关蛋白激酶(MAPK)通路在内的信号通路传导异常等[31,32]。
3.2 放射性周围神经系统损伤
放射性周围神经系统损伤包括放射性神经根和(或)神经丛病变引起的单发性或多发性周围神经病变。如颅神经损伤、颈或腰骶神经根病及颈、臂或腰骶神经丛损伤。周围神经损伤后可以再生,与施万细胞的作用有关。在神经恢复的过程中,髓鞘在神经再生早期恢复的速度快于轴索[33]。有研究显示,臂丛神经损伤的风险随放射剂量的增加而增加[34]。臂丛神经损伤患者的C5神经根在椎间孔外残留者最多,且长度相对较长,可作为神经修复的动力神经来源。C5残留神经根联合副神经移位修复上臂丛神经损伤具有理想的预期效果[35]。
放射诱导的周围神经系统损伤的病理生理机制尚不完全清楚,其主要危险因素包括放射剂量、组织类型、既往放射接触史、局部手术、伴随的神经毒性化疗方法以及与患者相关的因素,如生理状态、伴发病、现有的周围神经系统功能障碍和遗传易感性[36]。
综上所述,本研究报道2例典型的放射性神经系统损伤病例,并对最新研究进展进行了较为全面的回顾。放射性神经系统损伤尚缺乏特效治疗方法,目前治疗手段主要包括应用激素减轻损伤组织水肿、同时辅以营养神经、改善循环治疗,保护缺血神经元,促进神经功能的修复[37,38]。

