胃神经鞘瘤的CT及18F-FDG PET/CT表现
韩晓红,丁重阳
1.江苏省沭阳县中医院影像科,江苏宿迁 223600;2.南京医科大学第一附属医院核医学科,江苏南京 210029;
胃神经鞘瘤是一种起源于胃壁肌间神经丛神经鞘施万细胞的良性肿瘤,临床罕见,约占胃肠道间叶源性肿瘤的2.9%,占胃部肿瘤的0.2%[1-3]。既往对胃神经鞘瘤影像学表现的研究多集中于 CT检查,PET/CT显像的影像学表现研究较少[4-7]。本研究回顾性分析25例胃神经鞘瘤的临床资料,总结其CT及18氟-氟代脱氧葡萄糖(18F-FDG)PET/CT显像的影像学特征。
1 资料与方法
1.1 研究对象 回顾性分析2009年8月-2017年8月南京医科大学第一附属医院收治的25例胃神经鞘瘤患者的临床资料,其中男7例,女18例;年龄27~78岁,中位年龄54岁。13例因上腹部不适入院,10例无明显症状因健康体检发现胃部病变就诊,2例因纳差、体重下降入院。纳入标准:①术前影像学检查资料完整;②行外科手术或内镜黏膜下剥离术治疗;③术后病理学检查证实为胃神经鞘瘤;④临床资料完整。排除标准:①病理检查不明确;②合并其他恶性肿瘤;③随访资料不完整。
25例患者中,16例行CT平扫+增强扫描,6例行 CT直接增强扫描,1例行 CT平扫+增强扫描和18F-FDG PET/CT检查,2例行CT直接增强+18F-FDG PET/CT检查。
1.2 仪器与方法 采用 Siemens Emotion 64排螺旋CT机,扫描参数:管电压120 kV,管电流160 mAs,层厚5 mm,层距1.5 mm;CT增强扫描采用非离子型对比剂碘海醇(300 mg/L),剂量1.5 ml/kg,注射流速2.5~3.0 ml/s,动脉期、门静脉期分别于注射对比剂后25~30 s和70~80 s后扫描。PET/CT检查采用Siemens Biograph 16 HR PET/CT扫描仪,18F-FDG放化纯度>95%。所有患者检查前至少禁食6 h,检测空腹血糖并控制血糖≤7.0 mmol/L;按患者体重经静脉注射18F-FDG 3.70~5.55 MBq/kg,然后安静休息约1 h,排空膀胱后行PET/CT扫描。先行CT扫描:采用动态剂量控制模式选择毫安量,随扫描部位不同而动态变化,层厚5.0 mm,准直1.5 mm;再行PET数据采集:采用3D模式采集6~7个床位,2~3 min/床位;应用CT数据进行衰减校正,迭代法重建获得图像。
1.3 图像分析 CT图像由2名腹部影像诊断副主任医师共同阅片,协商达成一致结果。观察胃神经鞘瘤的CT表现,以及有无其他器官受累及。PET/CT图像由2名核医学副主任医师共同阅片,协商达成一致结果,并选取病灶放射性浓聚最高的层面勾画感兴趣区,利用设备固有软件计算最大标准化摄取值(SUVmax)。
1.4 治疗及随访情况 完善术前相关影像学及实验室检查后,遵循患者及家属意愿行手术治疗。术后行病理学及免疫组化检查。采用门诊和电话方式进行随访,术后每6~12个月随访1次。随访内容为胃神经鞘瘤复发、转移情况。随访时间截至2017年11月25日。
2 结果
2.1 CT特征 25例患者病灶的最大直径为1~7 cm,平均(3.3±1.7)cm,其CT特征见表1及图1、2。
2.218F-FDG PET/CT影像学特征 3例患者行18FFDG PET/CT检查,胃神经鞘瘤病灶18F-FDG摄取均增高,且均高于肝脏,其中2例18F-FDG摄取均匀,1例18F-FDG摄取不均匀。SUVmax分别为5.6、6.3、7.6;其余全身其他部位未见18F-FDG摄取异常增高灶(图3)。
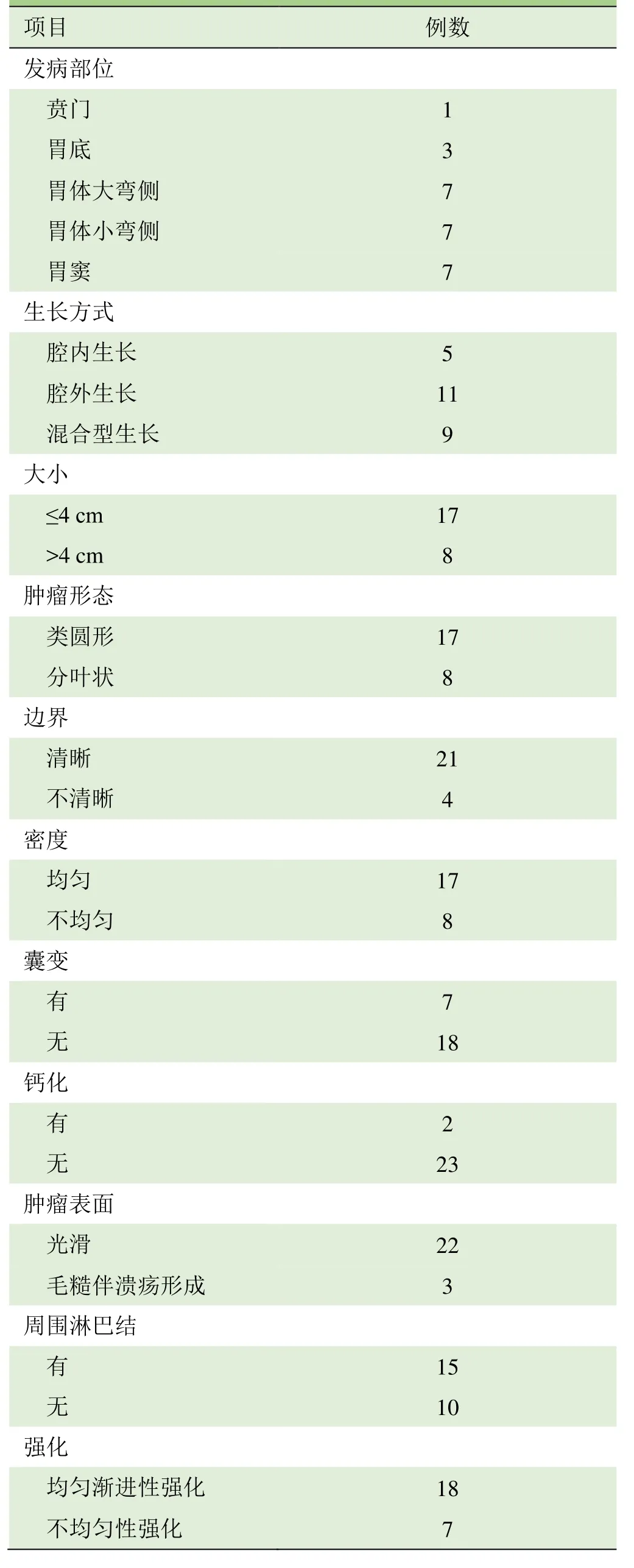
表1 25例胃神经鞘瘤的CT特征
2.3 手术及病理 25例胃神经鞘瘤患者中,23例行腹腔镜下胃肿瘤切除术,2例病灶较小的患者行内镜黏膜下剥离术。瘤体切面呈灰白色或灰黄色,镜下肿瘤细胞呈梭形、柱状或多边形纵横交错排列,界限清楚,胞质透明,核小、圆形、居中,核分裂象罕见;肿瘤周边可见淋巴细胞反应带,部分肿瘤细胞周围可见淋巴细胞和浆细胞浸润。免疫组化检测显示所有胃神经鞘瘤肿瘤细胞 S-100蛋白呈弥漫性强阳性,Desmin、Dog-1、SMA、CD34及CD117均呈阴性(图4),Ki-67阳性指数均低于3%。
2.4 随访情况 25例患者中,23例获得随访,随访时间4~100个月,中位随访49个月。随访期间,所有患者均未见复发、转移。
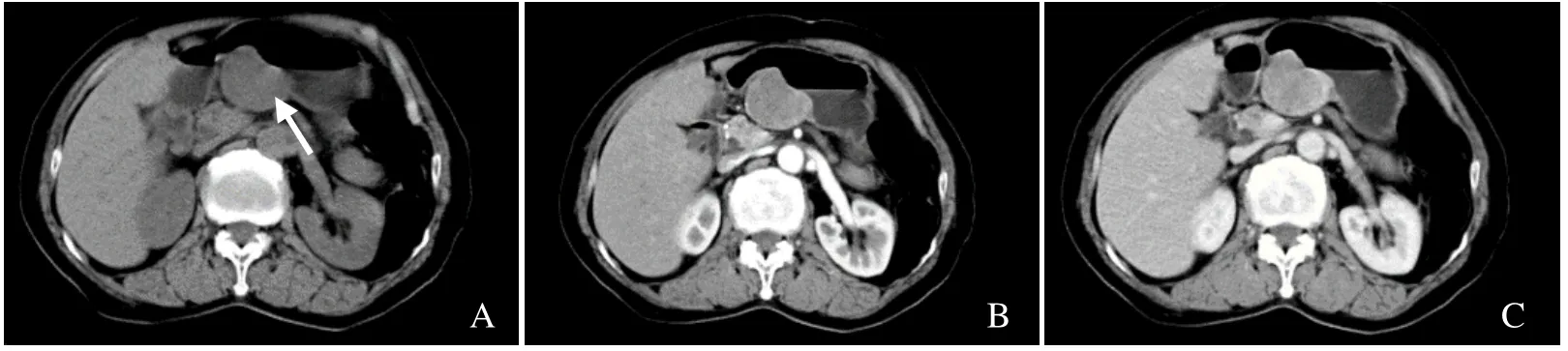
图1 女,69岁,胃神经鞘瘤。CT平扫示胃体小弯侧见一直径约4.0 cm类圆形软组织肿块(箭),边缘光滑,密度均匀,以腔外生长方式为主(A);CT增强扫描动脉期示病灶均匀性强化(B);CT增强扫描静脉期示病灶进一步强化,呈均匀渐进性强化(C)
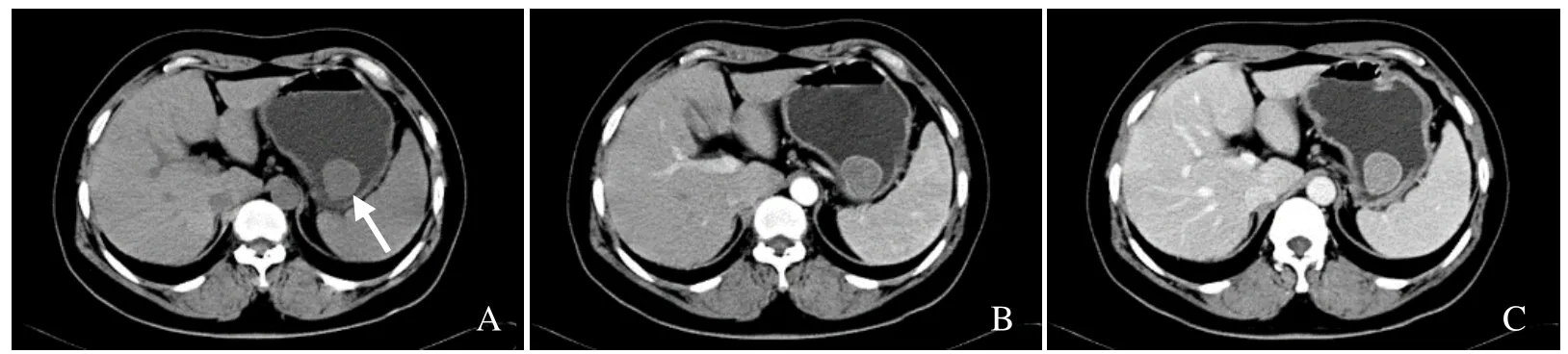
图2 女,48岁,胃神经鞘瘤。CT平扫示胃体大弯侧见一直径约3.0 cm圆形软组织影(箭),边缘光滑,密度均匀,以腔内生长方式为主(A);CT增强扫描动脉期示病灶均匀轻度强化,边缘强化明显(B);CT增强扫描静脉期示病灶进一步强化,呈均匀渐进性强化(C)
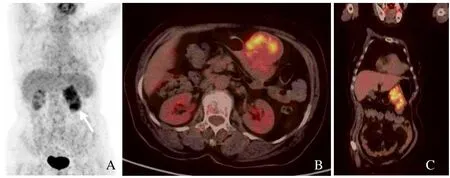
图3 女,78岁,胃神经鞘瘤。18F-FDG PET/CT检查最大密度投影图示脾脏下方见一不规则18F-FDG摄取增高灶(箭),SUVmax为7.6(A);18F-FDG PET/CT检查横断位融合图像示肿块18F-FDG摄取不均匀增高(B);18F-FDG PET/CT检查冠状位融合图像示肿块形态不规则,突向腔外生长(C)

图4 女,78岁,胃神经鞘瘤。肿瘤细胞呈梭形、柱状或多边形纵横交错排列,界限清楚,核小、圆形、居中,核分裂象罕见(HE,×100,A);免疫组化检测示S-100蛋白呈弥漫性强阳性(×100,B);免疫组化检测示Dog-1呈阴性(×100,C)
3 讨论
3.1 胃神经鞘瘤的临床特点 胃神经鞘瘤多见于30~60岁女性,临床表现多无特异性,症状主要取决于肿瘤的位置和大小。患者常表现为上腹部不适,肿瘤表面伴有溃疡时可有呕血、黑便等上消化道出血症状;部分患者可无症状,于健康体检时发现。本组研究对象中,女性18例,中位年龄54岁,13例患者临床表现为上腹部不适,10例体检发现,临床特点与文献报道相似[1-2]。
胃神经鞘瘤的明确诊断依靠病理学检查和免疫组化检查,镜下见肿瘤细胞呈梭形、柱状或多边形纵横交错排列,界限清楚,胞质透明,核小、圆形、居中,核分裂象罕见,与胃间质瘤不易鉴别,但免疫组化检查可鉴别两者:胃神经鞘瘤S-100蛋白呈弥漫性阳性表达,Dog-1、SMA、CD34、CD117呈阴性;而胃间质瘤CD117、Dog-1一般呈阳性表达,CD34有一定比例的表达。S-100蛋白表达一般为阴性,个别病例可有散在阳性表达,未呈弥漫性阳性。本组25例患者中,23例行腹腔镜下胃肿瘤切除术,2例病灶较小的患者行内镜黏膜下剥离术,病理学检查及免疫组化检查符合胃神经鞘瘤的特点。
胃神经鞘瘤多为良性肿瘤,对放射治疗、化学药物治疗效果差,一旦确诊,均应首先考虑手术切除。术后患者预后一般较好,复发、转移少见。本组25例患者中,23例获得随访结果,中位随访时间49个月,均未见复发、转移。
3.2 胃神经鞘瘤的影像学特征 根据本研究结果及既往研究,胃神经鞘瘤的影像学表现具有以下特征:胃神经鞘瘤多发生于胃体部,且多以腔外生长和混合性生长为主;肿瘤体积一般较小,多呈圆形、类圆形或椭圆形,边缘光滑,密度均匀,钙化少见;当肿瘤直径较大时,边缘不规则,可见分叶,部分病灶内可见坏死囊变;大部分病灶表面光滑,当发生溃疡时,病灶表面可表现为毛糙或充盈缺损;肿瘤多以均匀渐进性强化为主,瘤体较大时可伴有周围小淋巴结影[8-11]。
目前关于胃神经鞘瘤18F-FDG PET/CT表现多为个案报道。Takeda等[3]报道 1例胃神经鞘瘤的18FFDG PET/CT表现,病灶18F-FDG摄取均匀性增高,SUVmax为6.28。Oh等[6]报道1例患者因上腹部不适就诊,胃镜示胃体小弯侧黏膜下占位,病灶中央可见溃疡;18F-FDG PET/CT示肿瘤18F-FDG摄取环状增高,SUVmax为7.1,PET/CT诊断为胃恶性间质瘤;患者手术后病理证实为胃神经鞘瘤。Yap等[8]报道1例患者SUVmax为4.9。本组3例患者,SUVmax分别为5.6、6.3、7.6。Yap等[8]研究发现,胃神经鞘瘤肿瘤细胞中葡萄糖转运蛋白-1和葡萄糖转运蛋白-3表达活跃,且瘤体内可见炎症细胞浸润,从而导致18FFDG摄取增高。然而,目前缺乏大样本胃神经鞘瘤18F-FDG PET/CT显像的报道,胃神经鞘瘤的18F-FDG摄取机制还需多中心大样本临床研究证实。
3.3 胃神经鞘瘤的影像学鉴别诊断 ①胃间质瘤:是最常见的胃间叶性肿瘤,可为良性间质瘤和恶性间质瘤[12]。良性胃间质瘤CT表现与胃神经鞘瘤不易鉴别,但两者18F-FDG PET/CT可鉴别。李生栩等[13]报道良性胃间质瘤的18F-FDG摄取较低,SUVmax为2.22±0.86;而胃神经鞘瘤18F-FDG摄取一般高于良性胃间质瘤。恶性胃间质瘤18F-FDG摄取较高。该研究报道SUVmax为8.90±4.89,与胃神经鞘瘤在18F-FDG摄取相近,但CT增强扫描示恶性胃间质瘤多呈不均匀性强化,强化方式多为外周型强化,且瘤周肿大淋巴结少见;而胃神经鞘瘤的CT增强扫描多表现为均匀渐进性强化,坏死、囊变少见,瘤周常可见淋巴结[13]。②胃平滑肌瘤:好发于胃贲门部,CT增强扫描多表现为轻度不均匀性强化,强化程度低于胃神经鞘瘤,且胃平滑肌瘤18F-FDG PET/CT检查中18F-FDG摄取低于胃神经鞘瘤。③胃癌:胃神经鞘瘤主要与肿块型胃癌鉴别。胃癌CT增强扫描动脉期强化较明显,与周围组织分界欠清;胃神经鞘瘤强化程度低于胃癌,强化方式呈渐进性,肿瘤与周围分界清楚。胃癌18F-FDG PET/CT检查中18F-FDG摄取程度与胃神经鞘瘤有时不易鉴别,但18F-FDG PET/CT一次检查可显示全身的病灶,当PET/CT发现有邻近侵犯或远处转移时,一般可排除胃神经鞘瘤。
3.4 本研究的局限性 ①本研究样本量较小,且为回顾性分析,收集的资料具有地域局限性;②本组胃神经鞘瘤无恶变者,故无法对良、恶性胃神经鞘瘤的临床及影像资料进行对比分析;③未对不同类型的胃间叶源性肿瘤的影像学进行对比分析;④本组中行18FFDG PET/CT检查的例数较少,不能分析胃神经鞘瘤的18F-FDG摄取与其临床病理因素的关系。
总之,胃神经鞘瘤好发于中老年女性,多位于胃体部,多呈类圆形软组织肿块,边缘光滑,密度均匀,囊变、钙化、溃疡少见,多呈均匀渐进性强化,18FFDG摄取增高。临床如发现具有上述影像学特征的胃部病变时,可考虑胃神经鞘瘤的可能。

