急性缺血性脑卒中机械取栓后并发脑出血16例临床分析
周志国,朱青峰
(解放军264医院,山西 太原 030001)
急性缺血性脑卒中(acute ischemic stroke,AIS)是最常见的卒中类型,约占全部卒中发病的70%[1,2];目前有效方法包括静脉溶栓、桥接机械取栓、或直接机械取栓治疗。其中静脉溶栓对于合并大动脉闭塞的卒中患者血管再通率低(13%~18%),能够从静脉溶栓治疗中获益的患者不足3%,且90d死亡率和残疾率高达21%和68%[3]。2015国际五大研究结果的发布[4-6],改写了急性缺血性卒中治疗的指南,把大血管闭塞急性缺血性卒中的机械取栓治疗作为Ⅰ类证据,A级推荐。但是机械取栓在显著提高AIS血管再通率、有效挽救半暗带脑组织的同时,也有较大的潜在风险,最主要的并发症是脑出血,严重影响患者的预后,甚至死亡。本研究采用机械取栓治疗AIS125例,其中16例并发脑出血,现对其临床资料分析如下。
1 资料与方法
1.1 一般资料
收集2014年12月~2017年6月在解放军264医院确诊为AIS,且在时间窗内接受机械取栓的患者共计125例,依据临床症状及影像资料,确诊机械取栓后并发脑出血16例,其中男11例,女6例。年龄57~78岁,平均(69.4±7)岁,发病时间5.5~6.5 h,血管闭塞部位为颈内动脉起始段闭塞9例,颈内动脉分叉部位T型段闭塞3例,M1闭塞2例,M2~M3段闭塞2例。术前美国国立卫生研究院卒中量表(NIHSS)评分15~26分,平均(20.6±5)分。合并高血压13例,心房纤颤5例,高脂血症9例,糖尿病7例。术前均行DSA检查,明确责任血管,进行侧枝循环评估,术后进行即刻、6 h,24 h复查头颅CT及24 h CTA。
纳入标准:卒中前mRs评分为0分或1分;梗死由颈内动脉或近端大脑中动脉M1段闭塞引起;年龄≥18岁;NIHSS评分≥6分;ASPECTS评分≥6分;能够在6h内开始治疗。
排出标准:患有肝肾功能不全,自身免疫性疾病、甲状腺功能异常、入院时并发感染者。TOAST分型为小动脉闭塞型、其他原因和不明原因者未纳入研究。
1.2 方法
1.2.1 麻醉及治疗方法 手术操作均由同一组有多年经验的神经介入医师团队完成。依据患者神经系统症状及生命体征采取局麻、右美托咪定静脉镇静及全身麻醉等不同麻醉方式,动脉穿刺选择股动脉。采用6F导引导管通过股动脉鞘管穿刺处进入到患侧颈总动脉。也可使用Navien中间导管(美敦力,美国),到达颈内动脉颅内段闭塞血管部位,使用0.014英寸微导丝配合微导管穿过血栓到达闭塞血管远端位置,微导管造影确认微导管的位置及血栓长度,将Solitaire装置(美敦力,美国))通过微导管送入。造影评估Solitaire支架位置是都正确和张开程度。支架到位后放置5min,以使支架在血栓内完全张开,血栓嵌入支架。然后在负压吸引下,将Solitaire装置与微导管一起轻轻拉出体外。造影评估,如果血管完全再通,结束手术,如果没有完全再通,再重复上述过程再取栓1次,一般情况下不超过5次。
1.2.2 围手术期处理 a)术后复查头颅CT判断是否存在颅内出血,出血与造影剂滞留的鉴别主要依靠临床症状、密度影及间接占位效应来判断,同样24 h复查头颅CT高密度影减少或消失,可证实造影剂存在滞留;b)生命体征监测,严格控制血压及保持呼吸道通畅;c)术后、6 h,12 h,24 h NIHSS评分,判断患者意识水平变化;d)给予替罗非班4~6 mL/h,24 h后改用口服阿司匹林肠溶片100 mg,氯吡格雷片75 mg,1次/d联合抗血小板凝聚,CT证实出血者,停用双抗;e)给予适当镇静,右美托嘧啶400ug,2~4 mL/h微量泵入;控制血压在正常范围内;f)出血量≥20 mL,或合并术后脑梗死范围扩大、脑水肿加重,中线结构明显偏移,及早行开颅血肿清除+去骨瓣减压术。
1.2.3 观察指标及评价方法 神经功能缺损采用美国国立卫生研究院卒中量表(NIHSS评分);血管再通程度采用mTICI分级评价,成功再通定义为mTICI≥Ⅱb级;侧枝循环评分标准[7]:美国介入与治疗神经放射学学会和介入放射学学会技术评价委员会(ASITN/SIR)基于DSA的侧枝代偿分级将侧枝循环制定了分级标准:0级:无可见侧枝血流;1级:部分侧枝血流缓慢到达缺血区周边;2级:部分侧枝血流快速到达缺血区周边和部分缺血区;3级:静脉期可见缓慢但完全的侧支血流分布到缺血区;4级:快速完全的侧枝血流分布到整个缺血区。其中0~1级为侧枝循环不良,代表1级循环建立情况;2~4级为侧枝循环良好,代表2,3级侧枝建立良好;临床预后采用mRs评分,0~2分表示预后良好。
1.3 统计学方法

2 结果
16例并发脑出血的患者取栓时间窗为5.1~7.5 h,平均5.6 h,存活患者NIHSS评分(24.65±4.49)分,术后14 h(21.56±+2.6),3周(7.6±2.1);11例闭塞血管完全再通(TICI分级2b及3级),5例患者部分再通(TICI分级2a级),取栓次数最多6次,最少2次,取栓次数超过4次以上7例,平均3.8次;术后即刻出血7例,24 h内出血9例,出血量≥20 mL者共计5例,出血量<20 mL者共计11例,术中合并躁动5例,麻醉方式转化为全麻者3例,患者90 d的mRs评分:0~1分6例(37.5%),2、3分4例(25%)),4、5分2例(12.5%),死亡6例(29%),死亡6例,出血血肿量均超过20 mL,且伴有明显中线结构偏移行血肿清除+去骨瓣减压术6例,单纯去骨瓣减压术2例,死亡病例平均取栓次数4.8次,多合并房颤、心衰、贫血等严重并发症。
按取栓次数分两组,即分取栓次数≤3次组及>3次组, 两组间性别、年龄、基础病及术前NIHSS评分无统计学差异(P>0.05),但在最终临床结局(术后NIHSS评分及mRs)、侧枝循环、出血量及术后即刻NIHSS评分方面差异具有统计学意义(P<0.05),即取栓次数大于3次者,侧枝循环代偿较差,出血转化后出血量较大,术后神经系统功能改善不良甚至恶化,具体数值见表1、2。
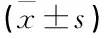
表1 一般资料分析 n(%)
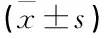
表2 取栓次数与临床结局之间的差异分析 n(%)
3 讨论
颅内大血管闭塞导致AIS的有效治疗措施是闭塞血管再通。主要方法是时间窗内的静脉溶栓和机械取栓。静脉溶栓血管再通的比例较低(<40%),且时间窗窄(<4.5 h),能在时间窗内接受治疗的患者比例很低[8]。随着ESCAPE试验、EXTEND-IA试验、SWIFT PRIME试验、REVASCAT试验、MR CLEAN试验结果的发布,支架取栓血管再通率高达81%~100%[6],90 d良好预后(mRs评分0~1分)率达53%~71%,带来了急性脑卒中血管内治疗指南的更新,中美指南把6 h内急性脑梗死机械取栓治疗作为Ⅰ类推荐,A级证据。Solitaire支架应用于颅内大动脉闭塞的机械取栓,能明显提高闭塞血管的再通率。它取栓原理是支架完全释放后贴覆血管壁挤压血栓,血栓崁入支架,尔后将支架及血栓拉出体外。虽然五大试验结果显示,血管内治疗组发生症状性颅内出血的比例和药物治疗组没有明显差异,但是一旦发生症状性颅内出血,严重影响患者的预后[9]。Castafio等[10]报道,8 h内使用SolitaireAB支架取栓,治疗20例前循环急性动脉闭塞患者,有18例(90%)患者获得了血管再通,术后2例发生症状性颅内出血,预后不佳。Solitaire支架取栓后发生颅内出血的原因可能的原因是,导管导丝在血管内操作引起血管内皮损伤、血管壁穿孔、血管夹层, 后者血管再通后过渡灌注导致灌注压突破,发生颅内出血。
本研究中,发生出血并发症的患者,取栓次数均大于2次,而且取栓次数大于3次的发生出血后不良预后明显高于取栓次数小于3次的(χ2=8.99,P<0.05),提示取栓次数越多,发生出血后预后越差。分析可能的原因是:a)取栓次数越多,每一次回来支架时,对血管的牵拉导致穿支血管撕裂出血的几率越高;b)取栓次数越多,导丝血管内操作时间越长,引起血管内皮损伤、血管壁穿孔的概率增多;另外,出血16例中,有5例术中躁动明显,术中转为全身麻醉者3例。术中患者躁动,无法获得清晰的路径图,术者只能根据自己的经验操作,导丝容易穿透血管造成血管损伤性出血,增加了机械取栓并发脑出血的概率。另外,在发生出血的16例中,早期的病例偏多,虽然没有统计学资料,本研究认为,术者的经验、学习曲线也可能和出血相关。
另外,本研究结果表2中显示,侧枝循环好坏和取栓次数存在相关性,侧枝循环不好的患者,取栓次数增加,侧枝循环较好的患者,取栓次数较少(χ2=6.12,P<0.05)。可能是侧枝循环差的患者,闭塞血管血栓负荷量较大的缘故。另外,本组资料还显示,24 h内迟发出血者多见于侧枝循环不良及术后合并高血压等病史的患者,考虑出血原因可能是侧枝循环不良导致血管再通后局部过度灌注,导致灌注压突破有关。
为了降低机械取栓并发脑出血的几率,要把握一下几个环节:a)使用 Navien中间导管,减少取栓次数。由于Navien中间导管头端柔软,顺应性好,且大孔径,能够近距离放置,能够方便使用“支架取栓”和“近距离抽吸”两种技术,发挥协同作用,提高取栓效率,缩短再通时间,同时近距离回吸,避免血栓逃逸,降低取栓过程中远端栓塞风险,降低近端重要分支栓塞风险。同时缩短回拉距离,降低潜在的内皮损伤和穿支破裂风险,减少再次取栓的操作时间;b)科学的术前评估[11]:机械取栓能够获益大都满足三个条件:一是大血管闭塞,二是核心梗死灶较小,三是侧枝循环比较好。所以选择取栓人群时,除了按照指南要求的条件外,也要重点做好这三个方面的评估。如果患者术前核心梗死灶偏大,侧枝循环不佳,那么取栓术后再灌注损伤甚至出血的可能性增大;c)选择个体化的麻醉方式:朱青峰等[12]一般采取局部麻醉,躁动者使用约束带固定四肢,这样可以即时观察患者意识及神经系统功能。局部麻醉简单快捷,避免全身麻醉延误取栓时间窗和全身麻醉后一过性血压下降,降低脑灌注,影响侧枝循环代偿。但是如果麻醉方式要根据患者个体化情况进行选择。如果患者躁动明显,影响操作,就要选择全身麻醉,避免导丝误入血管外导致出血发生;d)科学的围手术期管理:如果取栓后,血管再通良好,没有合并局限性狭窄,术后血压要适当控制,最好比患者基础血压低10~20 mmHg,躁动患者适度镇静,最好能够急性TCD监测,如果发现再通血管血流速度增快,出现高灌迹象,更应该控制好血压。e)不要过分追求影像学完美;机械取栓的目的是血管再通,恢复脑灌注,如果患者血管迂曲、动脉粥样硬化明显,或者合并串联狭窄等复杂病因,取栓2~3次后血管部分再通,侧枝代偿良好,患者情况改善,可以中止取栓操作。一味的单纯依靠多次取栓,非但对血管再通无意,甚至加重血管损伤,造成血管急性再闭塞或出血。王洪生等[13]指出取栓次数不宜超过3次。前期研究中发现多于3次取栓后造成的血管内膜损伤会继发血栓形成,因此控制取栓次数很有必要;f)加强术者技术培训,缩短学习曲线,血管内操作复杂,对于初学者,一定要在体外训练,老师指导下充分掌握血管内操作技术后才能够单独上岗操作。
综上所述,机械取栓血管再通率高,但出血并发症严重影响患者预后,对机械取栓患者进行科学的术前评估,严谨的术中操作,提高取栓技术,减少取栓次数是降低出血并发症的主要措施。

