膝关节曲霉菌感染误诊为膝关节结核1例
钟文龙 郭再冉 王新卫
作者单位:471002 河南省洛阳正骨医院 河南省骨科医院骨髓炎一科
曲霉菌作为条件致病菌,多侵袭免疫缺陷、恶性肿瘤长期化疗、器官移植以及肺结核治疗后的患者,常见的感染部位主要为肺、胃肠道、脑、皮肤及鼻窦[1]。而膝关节曲霉菌感染国内外鲜有报道[2],因此医生对该病的临床表现、诊断及治疗认识不足,容易出现误诊。我院近年收治1例误诊为膝关节结核的曲霉菌性膝关节感染患者,现报道临床资料如下,以期加强临床医生对本病的认识。
1 临床资料
患者,男,62岁。2个月前无明显诱因出现左膝部疼痛肿胀活动受限,经多方保守治疗效果不佳。后转入某三甲医院骨科就诊,诊断为“左膝关节滑膜炎”,住院期间多次行关节穿刺、关节液培养,并联合抗感染治疗,症状逐渐加重,膝关节持续红肿,高热不退,疼痛难忍,遂来我院。急诊经查体阅片后以“左膝关节滑膜炎急性期”收入我科治疗。入院来,患者持续高热,伴有干咳,夜间最高体温为38.5℃~39℃。左膝关节肿胀明显,浮髌试验阳性,局部皮温高,膝关节主动及被动活动度20°~70°,膝关节环周压痛明显,股四头肌萎缩,患肢远端感觉、运动及足部运动正常,胫后、胫前动脉均能触及。血象:WBC 5.10×109/L;CRP 59mg/L;ESR 50mm/h。结核抗体检测(金标法):阴性。关节液生化:葡萄糖1.75mmol/L,总蛋白48.3g/L。病检提示为慢性炎症。左膝关节多次不同部位穿刺取细菌培养,均提示无细菌。肺部X线片及CT提示∶肺气肿,右肺上叶外带肺间质纤维化;左肺下叶纤维条索。左膝关节MRI提示:关节病变,骨及软组织异常信号,需鉴别感染及色素绒毛结节性滑膜炎;内侧、外侧半月板损伤(2~3级);膝关节退行性改变、髌骨失稳(见图1)。彩超报告怀疑膝关节结核病变。诊断为:①左膝关节滑膜炎急性发作?感染?②左膝关节结核?行牵引制动,应用头孢硫脒、哌拉西林等广谱抗生素治疗,效果不佳;曲马多、安定对症治疗,反复发作。行结核分枝杆菌T细胞检测(TB-IGRA),结果显示:18pg/ml(弱阳性)。再次行左膝关节CT检查,骨质破坏较入院时严重(见图2),请影像科专家会诊,怀疑为结核菌混合细菌感染,应用抗结核药物四联(异烟肼、利福平、吡嗪酰胺、链霉素)治疗3周余,术前患者体温降低至38℃左右,CRP及ESR术前化验未明显降低。行左膝关节感染病灶清除取病变组织活检术,术中见髌骨骨面增生硬化,骨质破坏严重,关节软骨破坏严重,髌上囊滑膜明显增生肥厚、水肿充血,滑膜切开见少量黄稠脓性分泌物及坏死组织,对脓性分泌物取细菌培养,小心分离,彻底切除滑膜及病变组织,双氧水、盐水彻底冲洗3遍,碘伏泡洗伤口10min,再用一次性脉冲彻底冲洗,植入冲洗管1根,引流管2根,逐层缝合伤口。术后持续用生理盐水冲洗伤口,每日4次,每次500ml,并继续应用抗结核药物治疗。3天后细菌培养仍无细菌生长;病理报告提示:骨质坏死,大量出血,纤维组织增生并慢性炎症;滑膜组织增生并慢性炎症及纤维素样坏死,局部见多核巨细胞增生并肉芽肿形成,提示真菌感染(见图3)。排除结核,停止抗结核治疗。联系之前就诊的医院,询问细菌培养情况,得知最后一次检出曲霉菌。结合患者病史及病理报告,怀疑为曲霉菌感染。给予伊曲康唑口服(200mg,bid),单一抗真菌药物尝试性治疗并继续冲洗。治疗3d后患者体温降低至37.3℃~37.5℃,疼痛减轻明显。并再次静脉采血、取关节液,送往外院行真菌1,3-β-D-葡聚糖(血清G试验)检测及细菌培养,结果显示:血清1,3-β-D-葡聚糖为140ng/L(远高于正常范围20ng/L),仍未培养出细菌,改为伏立康唑(首日 6mg/kg,q12h;继以 4mg/kg,q12h)静脉滴注,4d后体温正常;术后第10天拔除引流管,患肢支具保护,逐步拄拐不负重下床活动。共住院68d,出院前复查血象,基本正常。出院后伏立康唑口服(200mg,q12h)3个月,至今感染未复发。
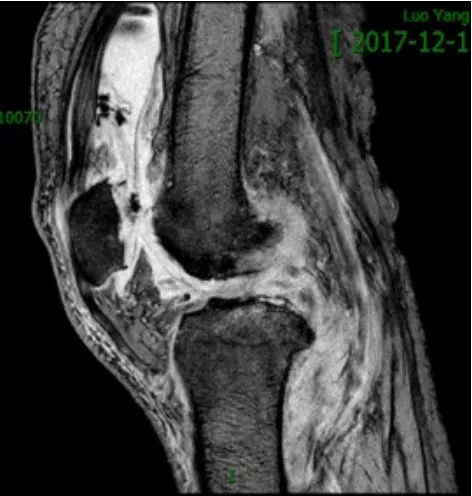
图1 入院时左膝关节MRI
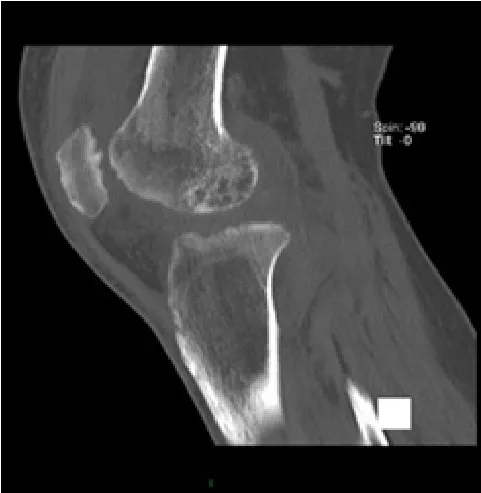
图2 入院12天膝关节CT
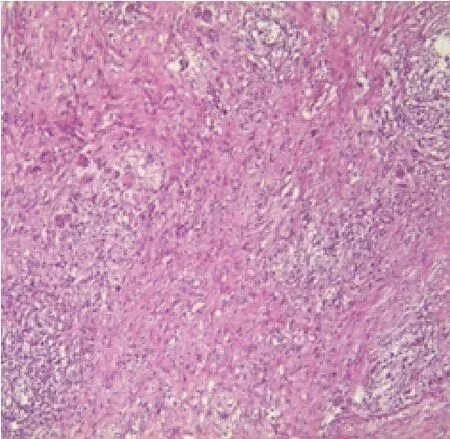
图3 术后病理(HE染色×100)
2 讨论
侵袭性曲霉菌是深部真菌感染中常见的机会致病菌,血液肿瘤、器官移植、中性粒细胞减少、长期使用激素/抗生素、肝肾功能障碍、慢性阻塞性肺病、ICU长期住院等是侵袭性曲霉菌感染的高危因素[3]。曲霉菌属最易侵犯肺部,病死率极高,而导致膝关节感染则少有报道。曲霉菌性关节感染的发病机制至今尚未明确,目前认为发病方式主要是关节内直接种植感染、临近病灶感染和间接血源播散感染[4]。本病例患者的肺部及其他脏器无明显曲霉菌感染症状,因此可以排除血源散播致膝关节感染的可能。回顾病史,可推测其发病原因与以下三种情况有关。第一,患者曾行封闭治疗,并多次膝关节穿刺,可由无菌操作不规范造成曲霉菌直接种植感染。由于我国基层医院医疗水平落后,膝关节腔内注射糖皮质激素来治疗膝关节炎十分常见。而糖皮质激素有免疫抑制作用,可增加膝关节感染的机会,加之卫生条件不达标、操作不规范,由此引起的关节感染比例较高[5]。第二,患者长期应用抗生素,可导致菌群平衡失调,侵入性治疗可增加真菌感染机会。丁娟等[6]对43 例骨伤科真菌感染患者进行回顾性分析,发现所有患者均使用过抗菌药物,且多为广谱抗生素长时间联合应用,平均使用抗生素5.6种,最长用药时间达95d,尤其以第三代头孢菌素和喹诺酮类使用最多。真菌感染与联合药物种类过多,换药频繁,用药长期、间断、反复均有关。第三,患者年纪较大,有吸烟史,肺部平片显示肺气肿,存在免疫功能低下,这些都是曲霉菌的易感因素。
侵袭性曲霉菌感染所带来的临床症状和体征缺乏特异性,易同其他病原体形成双重甚至多重感染,与结核、细菌等非真菌性感染表现形似,甚至一些免疫缺陷的患者可能无发热、咳嗽等症状,使得临床医生容易忽略其感染的可能。膝关节曲霉菌感染MRI同样无特异性表现,提示滑膜非特异性重度炎症[2]。标本病原微生物的培养结果或是组织病理学镜下观察仍是曲霉菌感染确诊的“金标准”[7]。但是曲霉菌感染的患者多存在免疫功能低下、凝血障碍,通过侵入性手段来获取标本受到一定限制,且病原体的培养耗时长、敏感度低,培养结果通常是阴性,使得证据的获取更加困难[8]。近年来血浆1,3-β-D葡聚糖(G)试验和血清半乳甘露聚糖(GM)试验作为真菌抗原的主要检测方法,因对深部真菌感染早期诊断具有理想的灵敏度、特异度及检出率,已广泛运用于临床。GM试验与G试验相比,其敏感度稍低,特异度稍高,但两者均有假阳性结果的存在,因此现在主张两种方法联合检测以提高侵袭性真菌感染的诊断效力[9]。曲霉菌病的拟诊需要满足3项标准:宿主因素、临床表现(症状、体征和放射学特征)以及微生物学证据。但也有两种特殊情况:第一,尽管患者的曲霉菌培养结果为阴性,但组织病理学检查中见到曲霉菌菌丝;第二,具有曲霉菌感染临床表现的患者,非培养方法检测(即G试验或GM试验)结果阳性,以及 CT 诊断结果符合曲霉菌影像学表现,也视为符合临床诊断的标准[10]。本病例既往关节液培养出曲霉菌属,MRI、病理结果支持膝关节真菌感染,同时G试验阳性,因此符合曲霉菌病的诊断。
造成本病例误诊误治的原因:①曲霉菌所致膝关节感染的早期症状往往不能很好地提示真菌感染可能,患者膝关节红肿热痛同时伴有发热、干咳,结核抗体检测为阴性,临床医生往往依靠自身经验首先考虑为细菌性膝关节感染,然而抗生素治疗无效,造成了滥用;②膝关节影像学表现为骨质破坏,磁共振显示关节腔大量积液,可见团状中等T1长T2信号,与膝关节结核影像学特征[11]极为相像,且结核分枝杆菌T细胞检测为阳性,广谱抗生素治疗无效,医生易误诊为膝关节结核;③忽略患者之前长时间运用抗生素治疗的病史以及既往培养结果,造成对易感因素的认识不足;④真菌性膝关节感染临床较为少见,对其病因、症状、诊断认识不足,警惕性不高,未掌握适当的诊断方法(G试验、GM试验),仅依靠血、关节液培养来获取证据,成功率低。
早期清创、引流对真菌性膝关节感染的治疗具有积极意义,既能帮助诊断,又能降低病原体负荷、清除坏死组织以增加药物浓度,保护关节软骨免遭进一步破坏,减少远期并发症[4]。静脉给药或口服伏立康唑可产生相同的滑膜液浓度,可作为治疗曲霉菌骨髓炎和脓毒性关节炎的首选药物[12]。骨与关节曲霉菌感染给药时间应更长,同时应个体化治疗。以往文献报道[13],真菌性关节感染药物治疗时间最少为4个月。本病例静脉给药、口服伏立康唑共6个月,未出现复发,取得了良好的效果。
曲霉菌性膝关节感染临床较为少见,其感染原因多为医源性,因此在进行膝关节穿刺时应严格掌握无菌操作,同时在治疗骨科疾病时应避免抗生素的滥用,防止细菌耐药性增加及菌群失调。重视既往细菌培养结果,对于无明显诱因发热、抗生素治疗效果不佳的患者,应考虑真菌感染的可能,并正确运用适当的诊断方法,以提高确诊率及疗效。
——曲霉菌

