股骨颈骨折行空心加压螺钉内固定后股骨头坏死相关因素研究*
陈思圆,魏劲松
广东医科大学附属医院骨科中心(湛江524000)
主题词 股骨骨折/外科学 骨折切开复位 骨折固定术,内 股骨头坏死/预防和控制
股骨颈骨折治疗中,空心加压螺钉内固定具有操作简单、固定牢固、恢复快和愈合率高的优点,成为治疗股骨颈骨折的常用方法,并取得了较好的疗效,但是股骨头坏死的发生依然未能消除[1]。股骨头坏死的原因跟股骨头周围血液供应不足有关,而影响血液供应的原因较多[2],临床上一般采用能够促进骨及软骨营养和生长的药物、人工髋关节置换术并配合减少负重等方式进行治疗。本文选取140例股骨颈骨折并接受空心加压螺钉内固定手术的患者,对其年龄、Garden分型、骨折复位质量等因素进行分析,探讨影响骨颈骨折行空心加压螺钉内固定后股骨头坏死的相关因素。
资料与方法
1 一般资料 按照时间顺序,选取2013年6月至2016年5月我院骨科收治的140例股骨颈骨折患者,其中,男性82例,女性58例,平均年龄(55.6±18.2)岁,根据Garden分型标准,股骨颈骨折I型有16例,II型有43例,III型有45例,IV型有36例。所有患者行空心加压螺钉内固定术,术后对所有患者进行随访,随访时间持续36个月。排除标准:①手术实施不成功;②内固定手术后出现严重感染;③失访患者;④数据获取不全者。
2 评价指标 对所有患者给予3枚加压螺钉进行固定,手术完成后根据入院记录和电话随访,对患者的年龄、性别、实施手术时机、骨折程度(Garden分型)、骨折复位质量、是否牵引治疗、完全负重时间、内固定物是否取出等因素进行随访记录。
3 骨折复位质量的判定标准 骨折复位质量对骨折后的血液供应具有重要影响,是导致股骨头缺血性坏死是重要原因,通过股骨近端的X线片观察骨折复位情况。判断结果以术后第2天X线片的Garden对线指数为标准,I级为优:正位指数为160°,侧位指数为180°;II级为良,正位指数与侧位指数均为155°-180°;III级为一般,正位指数小于150°或者侧位指数高于180°;IV级则为差,正位指数小于150°,侧位指数大于180°。
4 股骨头坏死的判定标准 根据Steinberg的分型方法,I型表现为核磁共振显示无异常;Ⅱ型表现为股骨头密度发生改变;Ⅲ型出现新月征表现;Ⅳ型表现为股骨头变扁;Ⅴ型可见关节的间隙变窄、髋臼发生改变;Ⅵ型表现为髋关节出现退变性的改变。

结 果
1 股骨头坏死发生率 根据X线片结果发现,140例患者中出现股骨头缺血坏死者26例,发生率为18.6%,发生股骨头坏死的时间为内固定手术后24.3±12.8个月。患者内固定术前后X线片见图1。

A为股骨颈骨折患者内固定手术前透视图;B为股骨颈骨折患者内固定手术后透视图
2 影响ONFH的相关因素 分析结果表明,股骨颈骨折行空心加压螺钉内固定后发生股骨头坏死与年龄、复位质量、骨折分型、内固定是否取出、完全负重时间显著相关(P<0.05),与性别、是否牵引、手术时间没有明显关系(P>0.05),见表1。
3 Logistic回归分析 对表1中具有统计学差异的因素:年龄、骨折程度、复位质量、是否取出内固定、完全负重时间进行多因素Logistic回归分析,结果发现,年龄、骨折Garden分型、骨折复位质量和术后内固定是否取出是股骨颈骨折行空心内固定后发生股骨头坏死的独立危险因素,见表2。
讨论
股骨颈骨折是临床常见骨折之一,治疗过程中常出现股骨头坏死等严重疾病。股骨头坏死是由于股骨头血液供应不足导致,而股骨颈骨折能够导致支持带动脉的痉挛、扭曲甚至断裂,而且骨折后的“填塞效应”亦增加了骨折处的囊内压,阻碍了股骨头附近的血液供应,增加了股骨头坏死发生的可能性,所以,能够影响血液供应的因素均有可能与股骨头坏死的发生具有关联[3-4]。随着中医药事业的不断发展,中药在治疗股骨头坏死的过程中,不断发挥着重要作用,越来越多的研究结果表明中药具有较好的治疗股骨头坏死的作用,因此,中药在股骨颈骨折手术中也能起到防止股骨头坏死的发生[5-7]。
目前,临床上治疗股骨颈骨折的常用方法为空心加压螺钉内固定手术,此方法具有操作简单、固定牢固、恢复快和愈合率高的特点[8],但是术后依然存在一定比例的股骨头坏死率。文通过分析股骨颈骨折行空心加压螺钉内固定后股骨头坏死与年龄、性别、手术时间、骨折复位质量、骨折类型、负重时间、牵引与否、内固定螺钉是否取出等因素[9-10]的关系,探索导致股骨头坏死的真正原因,以降低临床上股骨头坏死的发生率。
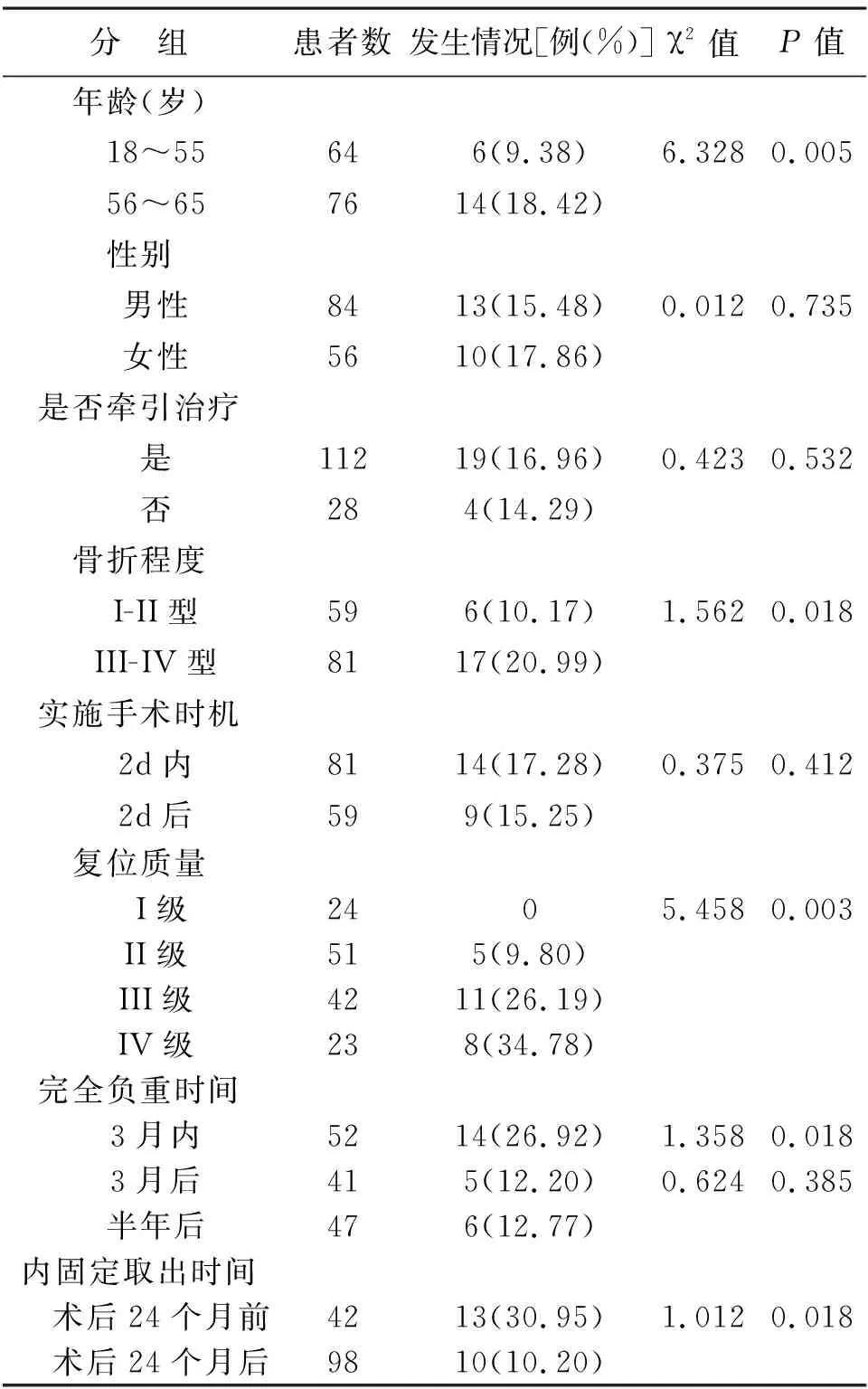
表1 股骨颈骨折行空心加压螺钉内固定后发生股骨头坏死的相关因素分析
研究结果表明,年龄对股骨头坏死具有显著的影响,而且是股骨头坏死发生的独立危险因素,年龄越高股骨头坏死的可能性越大,这与多数研究的结论具有差异。对于年龄的影响,多数研究发现,老年人由于骨质疏松的影响,较小的外伤即可导致股骨头坏死的发生,而年轻人骨折的原因多为暴力性外伤,供血系统更容易遭到破坏,进而容易引发股骨头坏死。但老年人群体机体功能退化、骨质疏松等原因,较小的外伤即可导致严重的骨折,对骨伤的恢复过程也较慢,也可能是导致股骨头坏死的原因之一。且有研究报道,年龄与股骨头坏死的发生具有相关性,加压螺钉内固定后,股骨头坏死的患者集中在60岁以上患者;另有报道指出[11],内固定更适用于年龄相对较小的老年患者,对于高龄老年且伴有严重骨质疏松的患者,更适合行人工髋关节置换术进行治疗,因此,年龄对股骨头坏死具有一定的影响,建议年龄较大的股骨颈骨折患者直接进行人工髋关节置换术,避免因不适宜行内固定术造成股骨头坏死的发生。
关于股骨颈骨折手术实施时间的研究较多[12],但是结论并不统一。有研究认为,尽早进行手术,及时恢复骨折处的结构,较少血管扭曲和“填塞效应”造成的供血不足,有助于降低股骨头坏死的发生率,但也有报道指出,实施空心加压螺钉内固定的手术时间与术后股骨头坏死的发生没有显著关联,这与本研究结果相一致,但考虑到患者的实际情况,在条件满足的情况下,建议尽早实施手术,以减轻患者的痛苦,尽早恢复健康。

表2 股骨颈骨折行空心内固定后发生股骨头坏死的Logistic回归分析
牵引治疗对于骨折的恢复具有重要意义,牵引能够减轻骨折的位移程度,缓解患者的疼痛,是临床治疗骨折的常用方法。但研究结果显示,牵引对股骨头坏死的发生率没有影响,所以临床上可以根据实际需要选择是否在内固定术前采取牵引措施进行骨折的恢复,但必须注意避免造成二次伤害。骨折复位质量良好是血液供应恢复的保障,如果骨折得不到复位,骨折面及其血管所承受的剪切力就会越大,骨小梁的重建也越困难,最终造成血液供应不足导致股骨头坏死发生。本研究结果显示,骨折复位质量是股骨头坏死的独立危险因素,提示在股骨颈骨折的治疗过程中,必须提高骨折恢复质量,可通过多角度的X线片客观判断复位情况,确保复位良好,若闭合复位无法达到满意效果,可通过切开解剖复位进行固定。骨折的Garden分型可以判断骨折位移的程度、稳定性,骨折位移越严重,表明血管损伤程度越大,恢复越困难。本研究结果发现,Garden III和Garden IV型股骨颈骨折患者股骨头坏死的发生率明显高于Garden I和Garden II型患者,因此,Garden分型与股骨头坏死存在明确的相关性,在进行内固定手术前要明确患者的Garden分型,选择合适的治疗方式,对于骨折程度较大的Garden III和Garden IV型股骨颈骨折且伴有骨质疏松是老年患者,建议直接进行人工髋关节置换术。
研究结果表明,股骨头坏死的发生与患者手术后完全负重的时间具有明显关联。与3个月内即开始完全负重的患者相比,内固定手术结束更长时间后开始完全负重的患者,其股骨头坏死的发生率明显降低。其原因是因为手术后3个月内患者的骨折情况还没有完全愈合,负重能够导致内固定螺钉发生松动,骨折得不到愈合,造成内翻畸形和股骨头坏死。本研究结果可见,内固定术后3个月和半年后开始负重,股骨头坏死发生率没有明显差异,因此,为防止内固定术后股骨头坏死,在术后的3个月内须避免负重。内固定物是否需要取出具有一定的争议,内固定物可以作为股骨头的辅助物,起到支撑作用[13],但是长时间固定于人体,具有增加股骨头内压的风险。本研究提示,内固定术两年后取出内固定物能够降低股骨头坏死的发生,这与股骨头周围血管的再生时间相一致。
综上所述,股骨颈骨折患者的年龄、骨折程度、骨折复位质量、是否取出内固定物和完全负重时间与股骨头坏死的发生具有相关性。为了避免发生股骨头坏死,老年患者骨折程度较严重时,尽量选择髋关节置换术[14],骨折复位质量需要通过X线透视进行客观评价,术后3个月内患者不能进行负重练习,若要取出内固定物,最好在手术24个月后进行,并结合中医药理论对股骨头坏死是发生进行防治。

