耳内镜下鼓膜置管术与鼓膜穿刺术治疗分泌性中耳炎疗效对比研究
李建玲,赵广辉,刘 杰
陕西省宝鸡市人民医院耳鼻喉科(宝鸡 721000)
主题词 伴渗出液中耳炎/治疗 鼓膜置管术/方法 鼓膜穿刺术/方法 对比研究
分泌性中耳炎(Secretory otitis media,SOM)作为耳鼻喉科常见的一种疾病,以中耳积液和听力下降为特征,又称非化脓性中耳炎,会造成患者听力的损失[1-2],如果儿童未得到及时治疗,会影响其语言发育[3]。据多数学者报道,分泌性中耳炎的发生与食管反流、感染、咽鼓管障碍有关,其中腺样体肥大引起的咽鼓管功能障碍为主要原因,且该病容易复发,复发率达5.2%~21.6%,病程反复发作≥3个月称慢性分泌性中耳炎,对患者的生活和工作造成很大的不便[4-5]。目前临床治疗方式多种多样,以排出积液,改善通气引流功能为治疗原则。早期使用滴鼻液滴鼻及抗生素等药物促进黏液排出,从而有效治疗分泌性中耳炎,但患者后期容易复发,且长期使用抗生素会是机体产生耐药性,同时会对机体产生毒副作用。De等[6]研究指出,分泌性中耳炎会对学龄前儿童言语发育、行为习惯及学习能力兴趣产生严重负面影响,而手术治疗可有效加速患儿康复速度,缩短患儿治疗时间,且与单纯的抗生素治疗相比,可有效预防患儿病情反复,从而有效改善患儿生活质量,减轻家属心理负担。鼓膜穿刺术和鼓膜置管术是常用的临床手术治疗方式。本研究比较耳内镜下鼓膜置管术和鼓膜穿刺术的治疗效果,现报道如下。
资料与方法
1 一般资料 以我院2014年11月至2016年11月收治的108例分泌性中耳炎患者为研究对象,按随机对照表法分为两组,观察组(n=54)中男31例,女23例,年龄8~60岁,平均年龄(26.43±13.87)岁;患病时间1~15个月,平均(7.24±5.05)个月;双耳发病28例,单耳发病26例。对照组(n=54)男32例,女22例,年龄9~60岁,平均年龄(26.89±13.58)岁;病程1~15个月,平均(7.31±5.34)个月;29例患者双耳发病,25例单耳。两组患者的一般资料比较差异无统计学意义(P>0.05)。纳入标准:所有患者经鼓气电耳镜检查和声导抗检查确诊,符合分泌性中耳炎的相关诊断标准[7];鼻炎部影像学检查显示腺样体肥大;患者及家属了解本研究并自愿签署知情同意书;符合手术指征者。排除标准:合并颅面部损伤,认知功能障碍或感官缺陷者;鼻咽占位或扁桃体过度肥大患者,免疫系统缺陷者;手术或药物禁忌不能配合本研究者;并发过敏性鼻炎者;存在麻醉不耐受症状者;近2周内出现过呼吸道感染性疾病者。
2 治疗方法 所有患者取仰卧位,患耳向上,常规外耳道消毒,儿童给予全身麻醉,成人局部麻醉,选择直径2.6 mm,0°耳内镜,在监视器下进行手术操作,观察患者中耳腔积液和鼓膜内情况。观察组:根据可视中耳腔积液使用鼓膜切开刀以放射状在鼓膜前下象限切开1~3 mm,用微型吸引器将鼓室积液吸除干净并排出,可用地塞米松溶液冲洗胶状或黏稠状积液,渗液排净后将哑铃型硅胶鼓膜通气管放入切口内,使其正好卡在切口边缘。术毕为避免外源性感染用消毒棉球暂封外耳道,用抗生素预防感染,随访1~12个月,若症状改善,渗液消失,鼓室黏膜恢复正常,则可取出鼓膜通气管。若半年以上,对于通气管未自动脱落的患者,确认无中耳积液,听阈和鼓膜正常后拔出通气管。对照组:患者鼓膜表面麻醉15 min,使用1 ml或2 ml注射器连接短斜面7号穿刺针,在鼓膜前下象限穿刺。对于胶状或黏稠状积液在原穿刺孔的后上方做一穿刺孔,注入地塞米松冲洗,术后用消毒棉球封堵外耳道和口服常规抗生素预防感染,同时给予呋喃坦啶麻黄素滴鼻液。
3 观察指标 观察记录两组患儿中耳积液时间消退时间、完全愈合时间及围术期不良反应发生情况;分别于治疗前后测定两组患儿语频区气导平均听阈;治疗后,测定两组患儿耳峰压值、静态声顺值;统计治疗后两组中声导抗A型图患儿人数。
4 疗效评价 治愈:患者听力水平恢复正常,鼓膜完全愈合,纯音听力测试恢复正常范围,声导抗呈A型;好转:患者耳痛等症状改善,鼓膜稍内陷,纯音听阈提高10 dB,声导抗B型转为C型,或C型转为A型;无效:患者症状无变化,鼓膜,纯音听阈和声导抗与治疗前无变化以及复发者[8]。总有效率=(治愈+好转)/每组总例数×100%。

结 果
1 两组患者治疗总有效率比较 见表1。观察组治愈42例,好转9例,治疗总有效率为94.45%,明显高于对照组治疗总有效率74.07%(χ2=8.447,P<0.05)。
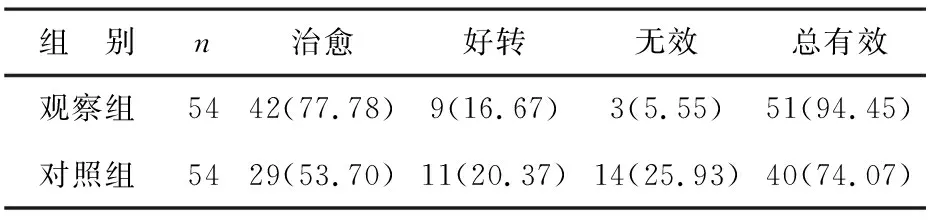
表1 两组患者治疗总有效率比较[例(%)]
2 两组患者治疗情况比较 见表2。观察组中耳积液时间为(8.04±1.02)d,完全愈合时间为(10.12±3.24)d,均少于对照组(P<0.05);治疗后观察组与对照组患者耳峰压值,静态声顺值比较差异有统计学意义(P<0.05)。

表2 两组患者治疗情况比较
注:与对照组比较,*P<0.05
3 两组治疗前后语频区气导平均听阈及声导抗比较 见表3。治疗前两组语频区气导平均听阈相当(P>0.05),治疗6个月后观察组语频区气导平均听阈为(18.24±3.28)dB,低于对照组(26.24±3.57)dB(P<0.05);治疗后观察组声导抗A型图比例多于对照组(χ2=4.610,P<0.05)。

表3 两组治疗前后语频区气导平均听阈及声导抗比较
注:组内治疗前后比较,*P<0.05;与对照组比,#P<0.05
4 两组患者并发症发生情况比较 见表4。观察组患者发生2例中耳感染,1例鼓膜穿孔,1例鼓室硬化,并发症发生率为7.41%,显著低于对照组并发症发生率(χ2=6.667,P<0.05)。

表4 两组患者并发症情况比较
讨 论
分泌性中耳炎是一种常见的炎症表现,病因机制目前尚不清楚,多数学者认为是咽鼓管功能障碍,当咽鼓管出现通气障碍时,黏膜吸收中耳的气体,造成中耳受到负压。黏膜的静脉扩张,增加通透性,导致黏膜水肿、渗出,最终造成中耳积液[9]。另外腺样体作为咽淋巴内环的重要组成部分之一,发挥免疫作用,出生就存在于人体,伴随着年龄增长不断萎缩,当腺样体及其邻近部位受到炎症刺激,腺样体增生肥大[10-11]。临床发现腺样体肥大的常见并发症之一便是分泌性中耳炎,由于腺样体肥大细胞增多,会增多炎性介质,增强局部炎症反应,使咽鼓管的生理功能紊乱,致使中耳积液。目前耳内镜下鼓膜置管和鼓膜穿刺是治疗分泌性中耳炎的主要方式,治疗关键是开放阻塞的咽鼓管,使中耳内、外气压平衡。
鼓膜穿刺是将穿刺针插入鼓室,抽出积液注入药物治疗,操作简便,创伤小[12]。但鼓室内有前庭窗,听骨链等重要结构,针头的移动会造成鼓室内侧壁出血等并发症[13],特别是当患者外耳道过度狭窄,操作风险大,对操作者的要求更高[14-15]。鼓膜置管术是依据鼓膜切开术延伸的治疗方式,是利用一次性的导管留置,逐步吸除鼓室内的积液,分期注入药物,不仅可以平衡鼓室内外气压,还可更好的促进咽鼓管功能的恢复[16]。据报道[17],鼓膜置管可减少杯状细胞和腺体增生,阻止鼓室内液体的产生,恢复纤毛运动,为恢复咽鼓管功能提供帮助。谷丽等研究指出,采用鼓膜置管术治疗儿童分泌性中耳炎,对于患儿听力改善具有良好效果,可有效提高患儿生活质量[18];王玮等[19]采用耳内镜下鼓膜置管术治疗分泌性中耳炎,结果显示,其在减少患者疾病复发率、缩短中耳积液消退时间等方面效果显著,且安全性高。刘丹[8]对鼓膜穿刺术与耳内镜下鼓膜置管术分别联合腺样体切除术治疗儿童分泌性中耳炎的疗效进行对比研究表明,后者与腺样体切除术临床疗效更好,安全性更高,术后疾病复发率显著降低。本研究中观察组的治疗效果明显优于对照组,手术时间和恢复时间均少于对照组,与徐隽彦等[20]研究结果一致。
综上所述,耳内镜下鼓膜置管术治疗分泌性中耳炎,具有显著的治疗效果,可在短时间内恢复,创伤小,术后并发症少,值得推广应用。

