胆囊术后意外胆囊癌的诊治分析*
孟强劳 王林 张瑞 蔡慧强 李起 陈晨 耿智敏
(西安交通大学第一附属医院肝胆外科,陕西 西安 710061 )
意外胆囊癌是由于胆囊良性疾病行胆囊切除术,在术中或术后病理检查发现的胆囊癌。据文献报道意外胆囊癌的发生率约为0.2%~2.8%[1]。随着腹腔镜胆囊切除术的普及,意外胆囊癌的发生率有进一步增加趋势[2]。二次根治手术仍然是意外胆囊癌的主要治疗方法[3]。与以往不同,伴随腔镜技术的成熟及相关研究的开展,腹腔镜对胆囊癌患者的影响逐渐明晰,腹腔镜胆囊癌根治术正在逐渐被人们接受[4-9]。同术前诊断的胆囊癌患者相比,意外胆囊癌多处于疾病早期,预后相对较好,但各文献报道的总体预后差异较大,主要受到肿瘤分期、病灶残留、二次手术切缘、二次手术时间及医疗水平差异等多种因素的影响[10-13]。本文回顾性分析我院2008~2016年诊治的术后意外胆囊癌患者的病历资料,旨在探讨影响术后意外胆囊癌患者预后的危险因素,以期为术后意外胆囊癌的诊治提供依据,改善患者的预后。
1 资料与方法
1.1临床资料回顾性分析我院2008年1月~2016年12月收治的150例意外胆囊癌患者的病历资料。术中45例,术后105例,术后患者中18例为院内术后患者,87例为院外术后患者。排除术中发现的意外胆囊癌患者45例,术后发现未行二次手术治疗患者5例,包括T1b期行单纯胆囊切除术2例,拒绝手术1例和术前影像发现转移2例,病历资料不全20例。最终80例患者纳入研究,包括院内3例,院外77例,其中男18例,女62例,年龄30~80岁,平均年龄(58.44±1.12)岁;肿瘤位置:底部7例,体部3例,颈部7例,不详63例;病理类型:腺癌78例(高分化14例,中分化29例,低分化30例,分化不详5例),腺鳞癌2例。二次手术时间间隔:≤2周45例,2~4周16例,>4周19例。二次手术后69例患者达到了根治性切除(根治性手术61例,扩大根治术8例),作R0切除1例,2例患者切缘为R1,6例患者进行了姑息性手术(T管引流1例,Y管引流3例,胃空肠吻合2例),3例剖腹探查。二次术中胆管切缘病理报告阳性7例,阴性44例,未报告29例。二次术后有病灶残留40例(T1b期5例,T2期14例,T3期及以上21例),无病灶残留40例(T1b期13例,T2期18例,T3期及以上9例)。根据第7版AJCC分期[14]对80例患者重新分期,其中T1b期18例,T2期32例,T3期及以上30例;N分期中N0期45例,N1期15例,N2期8例,未报告12例。
1.2病灶残留的判定病灶残留指二次手术后切除病理标本任何组织中行病理学检查发现癌细胞,包括临近器官、脂肪组织、结缔组织和淋巴结;无病灶残留指二次手术后切除病理标本中各组织行病理学检查均未发现恶性肿瘤细胞。
1.3手术方法纳入80例患者中,6例行姑息性手术(Y管引流3例,T管引流1例,胃空肠吻合2例),2例行R1切除(肝楔形切除+淋巴结清扫+胆肠吻合),剖腹探查3例(腹膜转移),其余69例患者中,61例行根治术(胆囊床射频消融术/肝楔形切除/IVb+V段切除+淋巴结清扫),8例行扩大根治术(肝楔形切除/IVb+V段切除+淋巴结清扫+胃部分切除/胆管切除/门静脉部分切除/结肠部分切除)。
1.4随访随访自二次手术后开始,每3个月电话或门诊随访1次,随访2年;之后每半年随访1次,随访3年后,每年随访1次,观察结局为因该疾病复发导致的死亡。截止时间为2017年5月,中位随访时间13个月。
1.5 统计学分析数据分析用SPSS Version 18.0软件,预后危险因素采用Kaplan-Meier单因素及Cox多因素回归分析,计量资料采用t检验,计数资料采用2检验,P<0.05为差异有统计学意义。
2 结果
2.1随访情况纳入的80例患者中,共有58例患者获得随访,随访率为72.5%,失访22例,失访率为27.5%。
2.2术后生存情况术后生存期为1~89个月,中位生存时间13.0个月,1、3、5年生存率分别为59.9%、41.7%和33.4%,见图1。
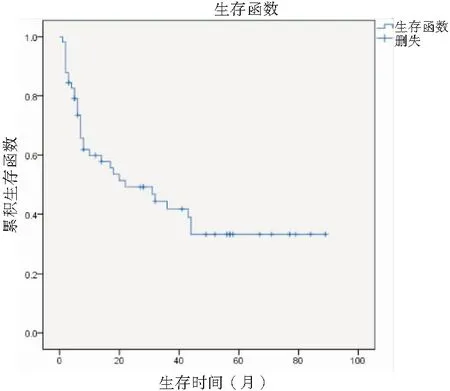
图1 意外胆囊癌患者术后总生存时间K-M曲线
Figure1TheK-Mcurveofoverallsurvivaltimeinpatientsofunexpectedgallbladdercancerafterreoperation
2.3影响因素的单因素分析结果显示,影响意外胆囊癌患者预后的主要危险因素与患者初次手术T分期(P=0.027)、N分期(P=0.000)、分化程度(P=0.027)、手术切缘(P=0.000)、手术方式(P=0.000)、初次手术后病灶残留(P=0.000)有关,而与患者的年龄(P=0.099)、性别(P=0.066)及二次手术时间(P=0.085)无关,见表1。
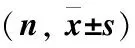
表1 患者一般临床特征与生存关系的单因素分析Table 1 The factors effecting Patients' Survival by univariate analysis
2.4影响因素的多因素分析结果显示,影响意外胆囊癌患者的主要因素为初次术后病灶残留(P=0.024)、二次术后切缘(P=0.009)及二次术后N分期,见表2。有病灶残留患者二次手术后生存期较无病灶残留者有明显差异(P=0.000),且二次手术时间对患者的术后生存期有明显影响(P=0.047)见图2、3;无病灶残留患者中,二次手术时间对患者无明显影响(P=0.565),见图4。
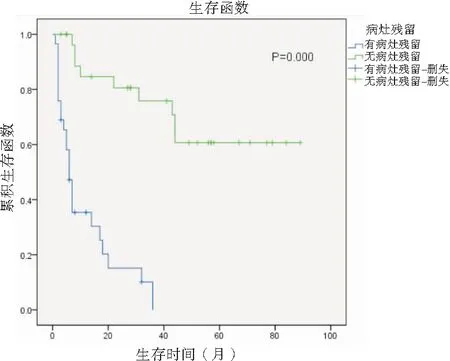
图2有病灶残留患者的K-M曲线
Figure2Theeffectofresiduallesionsontheoverallsurvivaltimeofpatients

图3 有病灶残留患者中,二次手术时间对患者预后的影响
Figure3Theeffectofthetimeofreoperationontheprognosisofpatientswithresidualdisease
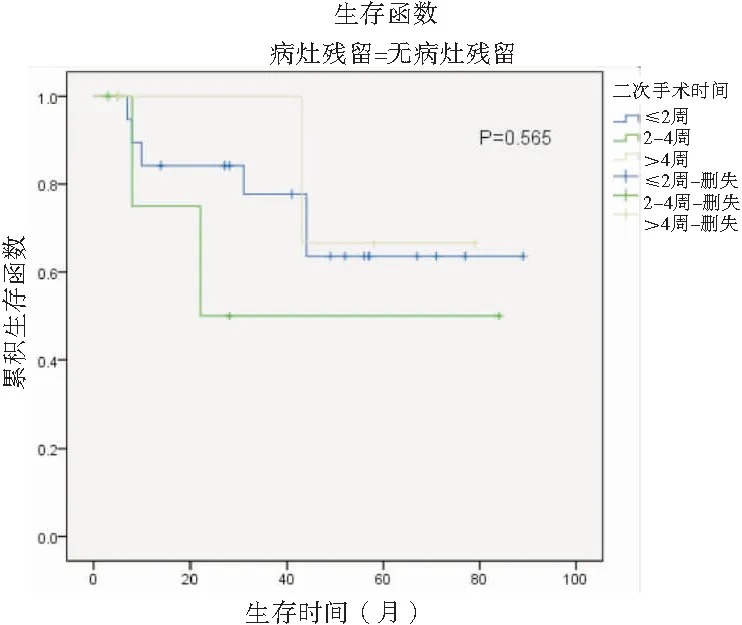
图4 无病灶残留患者中,二次手术时间对患者的影响
Figure4Theeffectofthetimeofreoperationontheprognosisofpatientswithoutresidualdisease
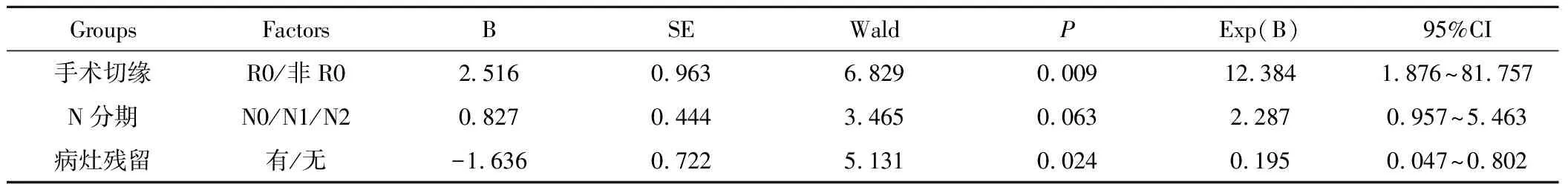
表2 患者一般临床特征与生存关系的多因素分析Table 2 The factors effecting patients' survival by multivariate analysis
3 讨论
目前对于意外胆囊癌的治疗,认为Tis及T1a期患者行单纯胆囊切除术可以达到根治的目的,T1b期及以上者,均应该同期施行胆囊癌根治术甚至扩大根治术以获得R0切除,提高远期存活率[15-17]。这是由于胆囊癌早期即发生淋巴结转移,T1b期胆囊癌淋巴结转移发生率可达11%~25%,肿瘤局部残留发生率达10%;T2期淋巴结转移发生率为19%~62%,肿瘤局部残留发生率达40%,单纯胆囊切除术5年存活率显著低于胆囊癌根治术(38% vs 78%)[1, 18, 19];T3期淋巴结转移发生率可高达45%~70%,肿瘤局部残留发生率为36%[20];T4期淋巴结转移率及肿瘤残留率更为常见。本研究中肿瘤的病灶残留率在T1b、T2、T3期以上患者中分别为27.8%(5/18例)、43.7%(14/32例)和70%(21/30例),同此前的研究相当,并且随着T分期的增加而明显升高。
本研究通过单因素及多因素分析表明,影响意外胆囊癌患者预后的主要因素是初次手术后病灶残留、N分期和二次手术后手术切缘状态。毋庸置疑,手术获得R0切缘是当前胆囊癌患者获得治愈的唯一可能,是影响术后患者生存的重要因素之一[21-22]。不过,值得注意的是,初次术后病灶残留和N分期也是影响胆囊癌患者预后的重要危险因素。在术后意外胆囊癌这一特殊患者中,既往单纯根据初次术后T分期指导患者的二次治疗,虽然可以改善患者的预后[17, 23-24]。但由于初次手术行单纯的胆囊切除无法提供精确的T分期[25],同时没有考虑到胆囊癌患者存在早期淋巴结转移等因素,因此在指导治疗和预测患者的预后上存在不足。本研究运用病灶残留这一指标分析患者的预后,较好地兼顾肿瘤局部侵润、淋巴结转移及肿瘤的生物学行为等特点,对指导术后意外胆囊癌的治疗及预后极为重要。Vinuela等[11]人的研究表明,无病灶残留较有病灶残留患者的预后明显改善,同时能较好地反应不同临床分期患者的预后情况。进一步通过亚组分析表明,对于相同临床分期的患者,有病灶残留组患者的预后较无病灶残留组患者的预后差。而我们的研究也表明,在行二次根治手术的意外胆囊癌患者中,无病灶残留患者的预后较有病灶残留患者的预后明显改善。然而同肿瘤TNM分期对患者治疗方式的指导一样,术后病灶残留也是根据术后病理检查决定的,因而目前对于二次手术前患者的指导有限。不过,Kingha等[26]通过收集尽可能多的一次术后的相关信息,包括T分期、病理类型、分化程度、淋巴管侵润、切缘状态等信息来建立病灶残留的预测模型,为应用这一指标提供了一种思路,从而更好地为意外胆囊癌患者的进一步管理提供决策支持。Ethun等[27]通过对初次术后病理T分期、病理分级、淋巴血管侵犯及神经侵润进行评估,来构建胆囊癌预测风险评分系统,进一步表明该指标在反应患者预后方面的优越性,也为该指标的应用提供了另一种解决思路。同时PET-CT在预测意外胆囊癌患者的病灶残留及指导意外胆囊癌的治疗方面也具有一定的作用[28]。
另外,不容忽视的是,意外胆囊癌患者存在一个最佳手术时间问题。虽然Ethun 等[29]通过对意外胆囊癌患者二次手术时机的不同进行分组分析,得出意外胆囊癌患者最佳的二次手术时间是4~8周,遗憾的是,其并没有考虑手术时间对有无病灶残留患者的不同影响。而我们的研究表明,二次手术时间并不是影响意外胆囊癌患者预后的重要因素,一方面可能与样本不足有关,另一方面可能受无病灶残留部分患者的影响。但进一步根据有无病灶残留进行分层分析二次手术时间对患者预后的影响时,发现有病灶残留组手术时间越早,患者的预后越好,而无病灶残留组患者的预后与手术时间关系不大。考虑到当前胆囊癌仍以手术治疗为主,其它非手术治疗尚处于积极探索阶段,故而建议尽可能早地进行手术治疗,才是改善该部分患者预后的关键所在。
本研究存在以下几方面的缺陷。首先,研究纳入的患者大部分为院外转诊患者,存在较大的异质性,病理报告不规范,无法获知术中胆囊是否完整切除等影响患者预后的重要信息[30]。其次,二次手术中部分患者进行胆囊床射频消融+淋巴结清扫,可能使部分病灶残留患者错误地划分为无病灶残留患者,从而减小了二者的生存差异。最后,纳入的样本较少,未能对病灶残留患者进行进一步分期,了解不同分期中病灶残留患者预后的差异。
4 结论
本研究结果显示,初次术后有无病灶残留及二次术后手术切缘是影响术后意外胆囊患者预后的重要因素。在有病灶残留的患者中,较早进行二次手术有助于改善患者的预后,而对无病灶残留患者无明显影响。因此,应注重术后意外胆囊癌的管理,加强病理报告及手术记录的规范化记录,尤其要详细了解初次术后的T分期、病理类型及分化程度、手术切缘、肿瘤部位及手术记录等重要信息,为意外胆囊癌患者的治疗决策提供可靠依据,从而改善患者的预后。

