“患者参与”临床决策的理论与实践问题研究*
赵 燕,张 倩,梁立智
(首都医科大学卫生管理与教育学院,北京 100069,718119210@qq.com)
临床决策(medical decision making )是医疗活动的核心环节,指在多种临床方案中选择一种最佳方案的过程。在医学家长主义盛行的时代,医生在临床决策中占主导地位,为患者选择临床方案。随着患者自主权在临床日益被重视与尊重,“患者参与”临床决策也开始受到关注,但同时也受到质疑。为此,笔者在阐述“患者参与”临床决策含义的基础上,论述“患者参与”临床决策的意义,并基于实证研究探讨其实践伦理问题,以期完善临床决策。
1 “患者参与”临床决策的含义
“患者参与”(patient participation)从字面可知,是指患者参与到临床活动中。戴夫·布朗特(Dave Blount)指出:“患者参与”意味着患者置身其中,积极主动询问问题,独立思考,不断回应,并加以行动[1]8。另外,“患者参与”并非一维概念,由于患者置身于多维的医患关系中,不同维度都与患者权益息息相关,所以依据患者参与的领域不同,可分为微观(患者参与自身的诊疗活动)、中观(患者参与医疗机构组织管理)和宏观(患者参与医疗卫生政策制定)三个维度[2]。本文研究的是微观层面,即患者参与临床决策。
“患者参与”(patient participation/engagement/involvement)临床决策并非一个全新的理念。早在1956年托马斯·萨兹(Thomas Szasz)和马克·霍兰德根据症状的严重程度,将医患互动分为三种模式:“主动-被动”“指导-合作”和“共同参与”[3],其中,“共同参与”要求患者作为医生的伙伴,平等地参与到临床活动中,包括临床决策在内。1987年,美国制定了“以患者为中心”的联邦计划,旨在关注患者的需求和价值诉求,尊重患者的选择,鼓励患者及其家属参与医疗活动[4]。之后,美国医疗卫生政策及临床实践越来越重视并鼓励患者积极参与护理、治疗及医疗服务,甚至还专门通过立法确保患者参与临床决策的权利。
“患者参与”临床决策与共同决策、共享决策等术语有相同之处,都体现了反家长主义的含义。不过,它们在内涵上各有侧重。共同决策强调医生与患者共为决策主体,共同选择。共享决策强调医生与患者之间信息相互分享,彼此交流。在前两个术语强调医患平等、协同决策的基础上,“患者参与”临床决策强调患者应比医生更关心自己的疾病,更积极、主动地与医生交流。可见,通过“患者参与”临床决策,使医患分享信息,促进共享决策,实现共同决策目的。“患者参与”临床决策是共享决策和共同决策的基础。
2 “患者参与”临床决策的意义
从“患者参与”临床决策的含义可知,这一决策行为或模式符合医学伦理原则且对临床实践具有重要意义。
一方面,实施“患者参与”临床决策体现了尊重自主原则。汤姆·比彻姆和詹姆士·丘卓思认为尊重自主是尊重一个自主者,承认其有权持有自己的观点,以及根据自己的价值观和信念做出选择、采取行动。尊重自主原则要求医生应对患者的自主性持尊重的态度并采取尊重的行为,医生有义务维持或提高患者的选择能力。[5]“患者参与”临床决策即意味着他们应主动与医生交流,表达自己的偏好或意愿,医生应尊重并支持患者参与,回应患者的询问,鼓励患者感知信息与表达价值诉求。进而,在实践中,患者应是自己健康的管理者和责任主体,主动关心自己的生命与健康,积极面对与应对疾病;医患关系由施救者与被救者的患者被动关系,转变为医患共同体的双方主动关系。
另一方面,“患者参与”临床决策是一种问题导向的医患沟通,患者主动询问医生的问题必然是他们所关切、困惑、求助的内容,医生予以回应,帮助他们解惑,满足他们被关心的心理需求,避免医生从自身立场出发告知患者信息的无效沟通,有利于促进患者对医生服务态度的满意。同时,患者主动表达感知、需求和价值诉求,有利于医患共同制定出符合患者最佳利益的诊疗方案,促进患者对医疗质量的满意。进而,医患间信息交流,不仅增加医患沟通机会与时间,还能增进医患了解与理解,化解医患沟通不足问题,有利于建立医患信任关系。
总之,患者参与临床决策是必要的,既体现了对患者自主性及人格尊严的尊重,也有利于制定合乎患者最佳利益的临床方案,促进医患关系和谐。不过,“患者参与”临床决策亦面临着实践伦理问题的挑战。
3 “患者参与”临床决策的实践伦理问题
3.1 医患应该如何看待患者在临床决策中的参与作用
医患是临床决策的主体,“患者参与”临床决策这一理念的临床践履在很大程度上取决于医患的态度和意愿。已有实证研究表明,大多数医生对“患者参与”临床决策持肯定态度,少数有质疑的声音。如张新庆教授调查结果表明:面对重大疾病,80.4%的医务人员赞同共享决策[6]。对于质疑的原因,从张鸣明等调查结果可略窥一斑,如13%的医生认为让患者参与临床决策的困难在于患者缺乏医学知识难以交流[7]。医患间医学知识悬殊是不争的事实,对此,有的医生不仅鄙视患者缺乏医学知识,还对那些自主获取医学知识且向他们提问或质疑的患者表示轻视、嘲讽与不屑,他们被戴夫·布朗特称为“患者能力厌恶型医生”[1]9-10。这类医生对“患者参与”临床决策持消极态度,可能源于他们的医学权威意识或绝对家长主义观念作祟,但根本原因是他们对患者参与临床决策能力的质疑或否定。
不仅医生可能持有这种态度,患者本身亦可能如此。如黎贵等调查结果显示:患者在常规检查、总体治疗方案、手术、化疗和放疗等方面更愿意让医生做决策,较少提出自己和家属的意见,认为自己是非专业人士,缺乏专业知识[8]。这反映出一些患者对自己参与能力的低估或否定,他们更习惯于服从医生,被动接受医生传递的信息,喜欢依赖医生做决定,因为他们就医的信条是“医生知道什么是最好的”[9]。
《制定医疗决策——医生指南》一书指出,临床决策应当首先从确定患者目的和目标以及评估患者生活价值和质量的方法开始,其中,医生的独特贡献是传达医学知识、教育患者,并利用自己的临床经验使患者适应决策的共同特性;而患者则是表达偏好、需求或价值观,在选择治疗方案时保持真实的自我。[10]这些在约翰逊·艾伯特(Jonsen Albert)等[11]提出的临床决策“四盒子”理论中亦有体现,这四个模块分别是:①临床指征(Medical Indications),指有关患者生理和/或心理状态的事实数据、观点和解释说明,依此为临床诊断和治疗行为提供一个理性的基础,以实现对疾病和损伤进行预防、治疗和护理的医学目的;②患者意愿(Patient Preferences),指患者对有关自身健康的临床诊疗问题所做的判断和选择,常常是在医护人员充分告知的基础上根据自身经验、信仰和价值观做出的决定;③生命质量(Quality of Life),包含患者的生命状态和生活状态,作为一个价值判断,包含一些主客观指标,如生理和精神状态、智力功能、社会角色的作用、对生活的满意度或幸福安康等;④情境因素(Contextual Features),是将患者的个人生命利益置于同行经验、家庭因素、经济条件、宗教信仰、医疗机构管理制度、现行卫生政策和法律法规等社会背景下考量。可见,患者意愿、生命质量、情境因素均与患者息息相关,属于患者发挥作用的范围。因为只有患者能够感受到疾病或技术干预带给他们的不适与痛苦,表达对不同诊疗方案利益的偏好,对其风险的承受度或接受度,以及对经济和家庭负担的担忧与困扰,这些个人体验和价值偏好是其他人无法替代的,包括医生与患者家属在内。所以,患者参与临床决策的能力既包括他们表达个人需求、偏好和困惑的主动性能力,也包括他们感知和理解信息的能力。
那么,患者参与临床决策的能力在实践中如何呢?对此,本课题组基于北京三级医院医疗资源云集、外地患者约占三分之一的特点,于2016年6-7月抽样调查北京4家三级医院的301名医生以及312名门诊和住院患者。结果显示:绝大多数被调查患者(288人,92.3%)认为自己主动询问医生的程度“较高或非常高”,对此,三分之二的被调查医生(202人,67.3%)持肯定态度(见表1)。这表明大多数患者关心自己病情,有积极的意愿与医生主动交流。另外,大多数被调查患者(268人,86.2%)表示对医学知识的理解程度“较高或非常高”(见表2),多数患者(229人,74.1%)表示自己与医生共同讨论治疗方案的程度“较高或非常高”(见表3)。对此,分别有近四分之一(69人,23.0%)的被调查医生赞成(见表2)和三分之一者(99人,33.1%)赞成(见表3)。可见,医患对于“患者理解医学知识”的态度存在差异。并非所有患者完全肯定自己能够理解医学知识,也非所有医生完全否定患者对医学知识的理解能力。不过,虽然患者对医学专业知识的理解力存在不确定性,因人而异,但我们不应因此否定临床决策指南和“四盒子”理论中患者独特的参与能力,如主动表达自己需求和偏好的能力,感知和体验能力。相反,医生有义务通过沟通提升患者对医学专业知识的理解力,提高他们参与临床决策的能力。
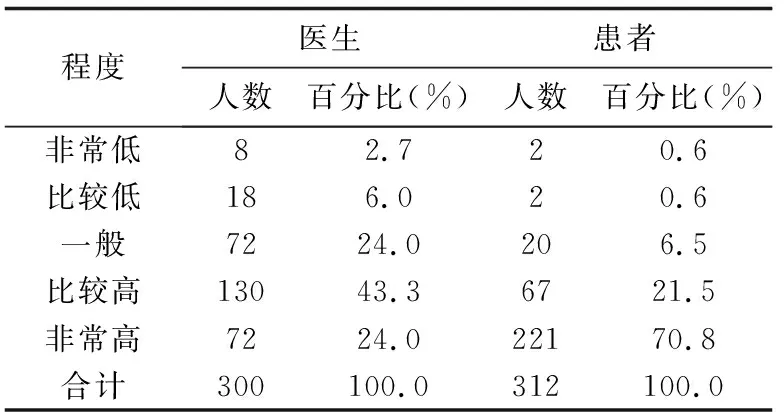
表1 患者能够主动问医生问题的现状评价
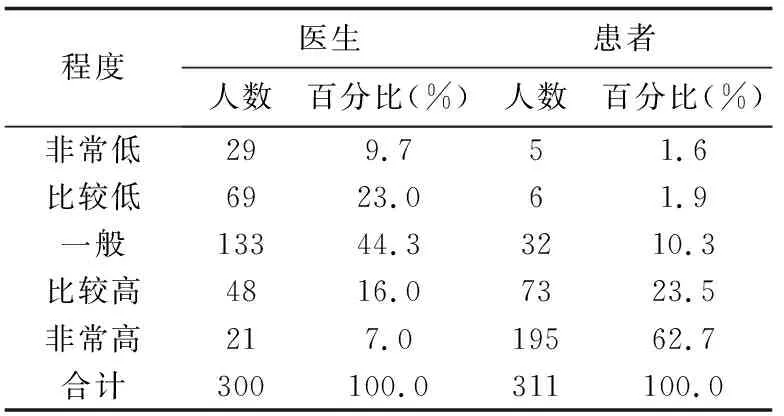
表2 患者能够理解医学知识的现状评价
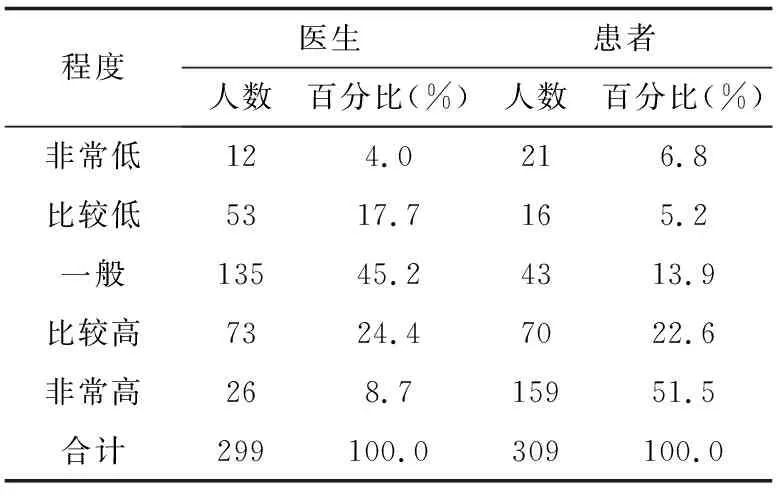
表3 患者能够与医生讨论治疗方案的现状评价
总之,临床决策离不开医患各自发挥应有的独特能力,因此医生和患者应认识并承认他们同为临床决策不可或缺的重要主体,应正确认识和评价患者在临床决策中的作用和贡献,不应对患者参与决策的能力存在偏见。
3.2 “患者参与”临床决策面临我国家庭文化的挑战
受我国传统家庭文化的影响,临床实践常常出现“家庭参与”临床决策,即家属主动参与临床决策,与患者共同面对疾病,选择诊疗方案。儒家伦理思想认为个人价值与家庭价值不应分割,家庭成员之间应该相互依赖,而不是彼此独立[12]91,47。家庭成员的疾病与医疗行为是家庭所关切的问题,家庭的参与不仅给予患者精神支持,还能够分担患者的心理痛苦和经济压力,同时也能协助医生与患者沟通。所以,“家庭参与”临床决策在我国临床实践具有一定的积极意义。
与此同时,临床实践也存在家属代表患者的代理决策,“家属代表患者”与“家庭参与”的临床决策存在异同。显然,二者都有家属参与,且家属均发挥实质性决策作用。区别是:前者是家属作为合法监护人代表无自主性或同意能力的患者,或是受有行为能力的患者明确委托或默认,行使知情同意权,是一种合法合理的代理行为;后者是家属与有自主性或同意能力的患者共同参与到医患双方临床决策中,是一种合乎我国传统文化的医疗决策的家庭主义模式,家庭作为整体做出临床决策,不意味着剥夺患者的参与权和自我决策权[12]61。
“家庭参与”临床决策的行为又会衍生出两种临床现象。第一种是家属不让患者知情,代替患者决策,常见于癌症或其他难治患者的诊疗,涉及医生是否应该把坏消息如实告知患者的伦理问题。尽管学界对这一问题存在争议,但我国相关规范倾向于支持医生如实告知。如2012年《医疗机构从业人员行为规范》第21条规定医务人员应“不隐瞒、误导或夸大病情”。这些规范都强调患者有知情权,医生有义务如实告知病情,但应避免对患者的不利后果。实际上,医生不如实告知患者坏消息,多担心来自于家属的压力。如本次调查结果显示:大多数医生(210人,70.4%)表示对家属要求其向患者隐瞒病情真相感到困惑,有22.1%的医生表示困惑偏大(见表5)。这表明大多数医生有尊重患者知情权的意识,但又困惑于家属的要求,为了避免同家属产生矛盾,往往对家属的要求妥协。同时,一些医生以避免伤害患者的心理与精神为借口,把家属的这种行为视为理所应当。如本次调查显示:近三分之一的医生(97人,32.6%)认为患者对坏消息的接受程度“较低或非常低”(见表4)。可见,医生不如实告知患者病情真相,或是担心患者对坏消息的心理承受力,或是担心家属的纠缠。如此,患者得不到真实的医疗信息,无法与医生进行有效沟通,也无从真正参与临床决策。那么,患者是否也愿意对坏消息不知情呢?本次调查显示:大多数患者(235人,75.6%)认为自己对坏消息的接受程度“较高或非常高”,仅极少数患者(31人,9.9%)表示自己接受程度“较低或非常低”(详见表4)。这一结果与医生对患者接受坏消息程度的判断相反。另外,丛亚丽教授有关肿瘤患者访谈研究的结果表明:多数肿瘤患者希望被告知实情[13]。这与我们的调查结果相似,大多数患者有意愿知晓自己的病情,即使是坏消息。如此,患者才能参与到自己的诊疗决策中,做自己现在和未来的主人。所以,除非患者明确拒绝知情,否则家属不应一意孤行地剥夺患者的知情权,应给予患者精神支持,与患者相互慰藉,共同面对坏消息。
第二种临床现象是家属与患者意见不一致。对此,医生的通常反应:一是不干预,等待家属与患者自行商定、统一意见;二是,左右为难,不知应该听从谁的意见,如本次调查显示:当患者要自己做主,但家属却让医生听家属意见时,大多数医生(235人,78.6%)感到困惑,其中近半数医生(146人,48.8%)非常困惑(见表6)。实际上,无论医生采取上述哪种反应,临床决策都变成了纯粹的患方决策,而非医患共同决策,“患者参与”临床决策则变成了“患方做主”决策。然而,“患者参与”临床决策强调的是患者变被动为主动参与,但不是独立做决定。最终的临床决定应是医患在相互交流、分享信息的基础上,彼此信任、水到渠成地做出维护患者最佳利益的选择,而不是某一方做主。另外,患者是患病主体,是疾病及治疗效果的真实体验者,当患者与家属意见不一致时,双方应思考决策是否顾及患者感受,是否真正维护患者最佳利益。同时,家属不应全权做主,应与医生一同支持患者主动参与,鼓励患者表达,实现医患共同决策。

表4 患者对自己病情坏消息的接受程度
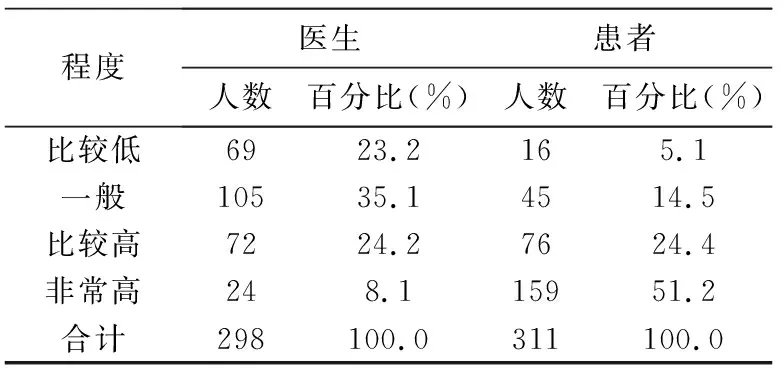
续表
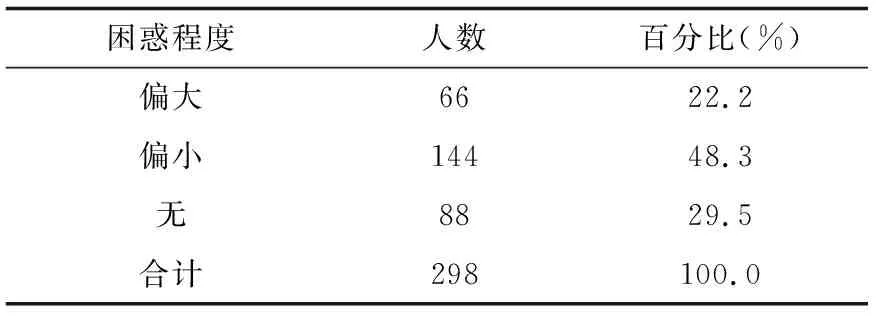
表5 医生对家属要求向患者隐瞒病情真相的困惑

表6 医生对患者做主与家属做主分歧的困惑
总之,“家庭参与”临床决策虽然是我国家庭文化影响下的一种特殊的合情合理的临床现象,但医生和家属应认识到家属在参与决策时不应越俎代庖,应支持并鼓励患者表达感受、偏好和意愿,与患者共同商议决策。
4 结语
“患者参与”临床决策作为实现共享决策和共同决策的基础或前提,更强调患者的主动性与积极性,患者应改被动为主动,真正参与到自己的医疗活动中。尽管“患者参与”临床决策受到一些实践因素的制约,如医生工作繁忙,医生沟通技巧有待提升,患者对医学知识的理解力有限等,但医务人员、患者及其家属亦应转变观念,正确看待患者在临床决策的参与能力和作用,以及家属参与决策的作用,尽可能为患者积极、主动参与临床决策创造条件。另外,我们亦应承认本次问卷调查仅局限于北京三级医院,调查结果不能完全代表我国医患群体。不过,它仍在一定程度上反映出患者具备一定的能力参与临床决策。我们相信,当“患者参与”临床决策真正变为一种普遍的临床行为时,它将有益于维护患者的最佳利益,促进医患有效沟通与互信。
〔参考文献〕
[1] 德夫·小德布朗卡特.请患者参与[M]. 赵新远,译.北京:光明日报出版社,2015.
[2] Castro E M, Van R T, Vanhaecht K, et al. Patient empowerment, patient participation and patient centeredness in hospital care: A concept analysis based on a literature review[J].PatientEducation & Counseling, 2016, 99(12):1923-1939.
[3] Szasz T S, Hollender M H. A contribution to the philosophy of medicine; the basic models of the doctor-patient relationship[J].A.M.A. archives of Internal Medicine,1956,97(5):585.
[4] Berghout M, Exel J V, Leensvaart L, et al. Healthcare professionals’ views on patient-centered care in hospitals[J].BMC Health Services Research, 2015, 15(1):385.
[5] 汤姆·比彻姆,詹姆士·丘卓思.生命医学伦理原则[M].5版.李伦,译.北京:北京大学出版社,2014:64-65.
[6] 张新庆.医患“共享决策”核心概念解析[J].医学与哲学,2017,38(10A):12-15.
[7] 张鸣明,李静,张小利,等.中国医生对患者参与医疗决策的理解的问卷调查[J].中国循证医学杂志,2006, 6(11):783-785.
[8] 黎贵.癌症患者临床决策中对医生、自己及家属意见倾向性的研究[D]. 北京:北京协和医学院, 2009.
[9] Joseph williams N, Elwyn G, Edwards A. Knowledge is not power for patients: a systematic re-view and thematic synthesis of patient reported barriers and facilitators to shared decision mak-ing[J].Patient Education & Counseling, 2014, 94(3):291-309.
[10] 施瓦茨.制定医疗决策:医生指南[M].郑明华,译.北京:人民卫生出版社,2011.
[11] Jonsen A R,Siegler M,Winslade W.Clinical ethics[M].8th edition.New York: McGraw-Hill,2015.
[12] 范瑞平.当代儒家生命伦理学[M].北京:北京大学出版社,2011.
[13] 丛亚丽.医患关系再思考[J].中国医学伦理学,2017, 30(6):666-669.

