2015-2016年某院急诊内科感染性疾病细菌分布及耐药性分析
赵 晨,陈玉坤,姜晓明,李海峰,韩东锋,刘晓亮*
(吉林大学第一医院 1.急诊内科;2.感染控制科;3.二部 急救医学科,吉林 长春130021)
急诊感染性疾病患者由于发病急、诊断不明确及缺乏病原学依据等因素,抗感染治疗多以经验性治疗为主,抗生素不合理使用比较常见[1],因此动态监测急诊细菌分布及耐药性对于规范抗菌药物使用至关重要。目前临床上关于急诊内科细菌耐药情况的临床研究较少,而且不同时期、不同地区、不同医院的临床细菌分布及耐药性存在差异[2]。本研究对2015年1月-2016年12月我院急诊内科病房确诊的感染性疾病患者行回顾性分析,总结分析患者疾病构成、临床细菌分布及耐药情况,以期为本治疗单元或本地区急诊内科感染性疾病临床治疗用药提供参考和建议。
1 资料与方法
1.1临床资料回顾性分析2015年01月至2016年12月吉林大学第一医院急诊内科病房确诊的感染性疾病患者3895例。收集所有患者的临床资料,包括姓名、性别、年龄、临床诊断、住院天数、诊疗经过、分离的阳性菌株及其药敏结果,同一患者分离的重复菌株只选第一株。本研究纳入标准:(1)以感染为主因或合并感染的患者,均为临床症状及辅助检查明确诊断;(2)所有患者均具有完整的临床诊治资料。排除标准:入院时间短,未能明确诊断及临床资料不全的患者。
1.2菌株鉴定及药敏试验血培养采用美国BD公司BACTEC FX全自动血培养系统,采用法国生物梅里埃公司VITEK-2全自动细菌鉴定药敏系统进行菌株鉴定及体外药物敏感试验,部分菌株采用K-B法进行药物敏感试验,药敏纸片为英国OXOID公司产品,按照美国临床实验室标准化研究所(CLSI)2016年标准进行药敏结果判定。质控菌株:大肠埃希菌(ATCC 25922)、铜绿假单胞菌(ATCC 27853)、金黄色葡萄球菌(ATCC 29213和ATCC 25923)、粪肠球菌(ATCC 29212)。
1.3统计学分析所有数据使用Excel2003建立数据库,采用SPSS19.0统计软件对患者疾病构成、临床细菌分布及药敏数据进行分析。
2 结果
2.1患者一般资料及疾病构成研究共纳入患者3895例,其中男性1981例,女性1914例,男女比例为1.04∶1;年龄15-101岁,中位年龄为64岁,≥60岁者占60.8%;感染患者占同期急诊内科住院患者的54.2%,其中以感染为主者占43.7%,合并感染性疾病者占10.5%,患者主要疾病及构成比见表1。
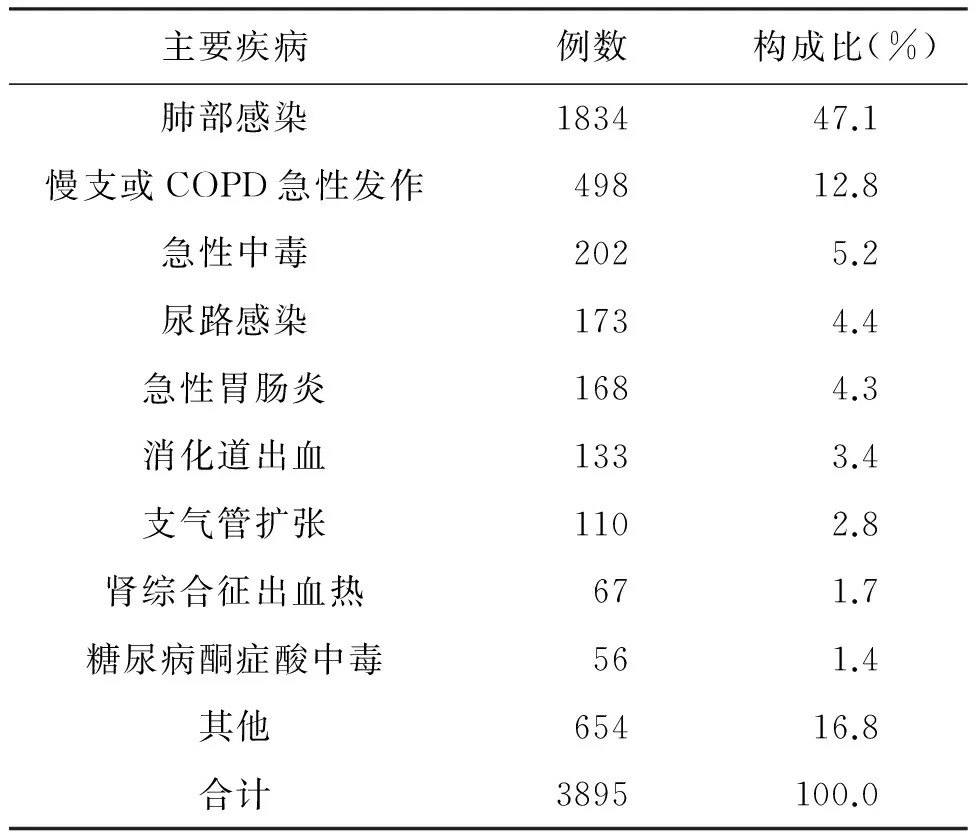
表1 感染患者主要疾病及构成比
2.2感染患者标本来源分布3895例感染患者送检的临床标本中共检出非重复菌株1028株,其中痰液分离菌株最多,占56.7%,其次为血液及尿液,分别占22.8%及13.4%,其他占7.1%。
2.3感染患者病原菌分布1028株分离菌中革兰阴性菌占81.9%,以肺炎克雷伯菌、大肠埃希菌、鲍曼不动杆菌、铜绿假单胞菌居多;革兰阳性菌占18.1%,以凝固酶阴性葡萄球菌、屎肠球菌、金黄色葡萄球菌较常见,见表2。各标本来源常见病原菌,见表3。
2.4主要革兰阴性菌药敏率肺炎克雷伯菌、大肠埃希菌对哌拉西林/他唑巴坦、碳青霉烯类、阿米卡星和头孢替坦高度敏感,耐药率<3.1%。大肠埃希菌对氟喹诺酮类耐药率>70%。鲍曼不动杆菌耐药严重,除对阿米卡星、左氧氟沙星(中介率为51.7%)的耐药率较低外,对大部分测试药物的耐药率均在75%以上,对碳青霉烯类亚胺培南的耐药率为76.5%。铜绿假单胞菌对测试药物的耐药率均<22.9%。见表4。
2.5主要革兰阳性菌药敏率MRSA与MRCNS检出率分别为29.6%和91.7%。屎肠球菌对青霉素、氨苄西林的耐药率>83.3%,高水平庆大霉素耐药率为58.3%。葡萄球菌属和肠球菌属中未发现对万古霉素、利奈唑胺耐药的分离株。见表5。
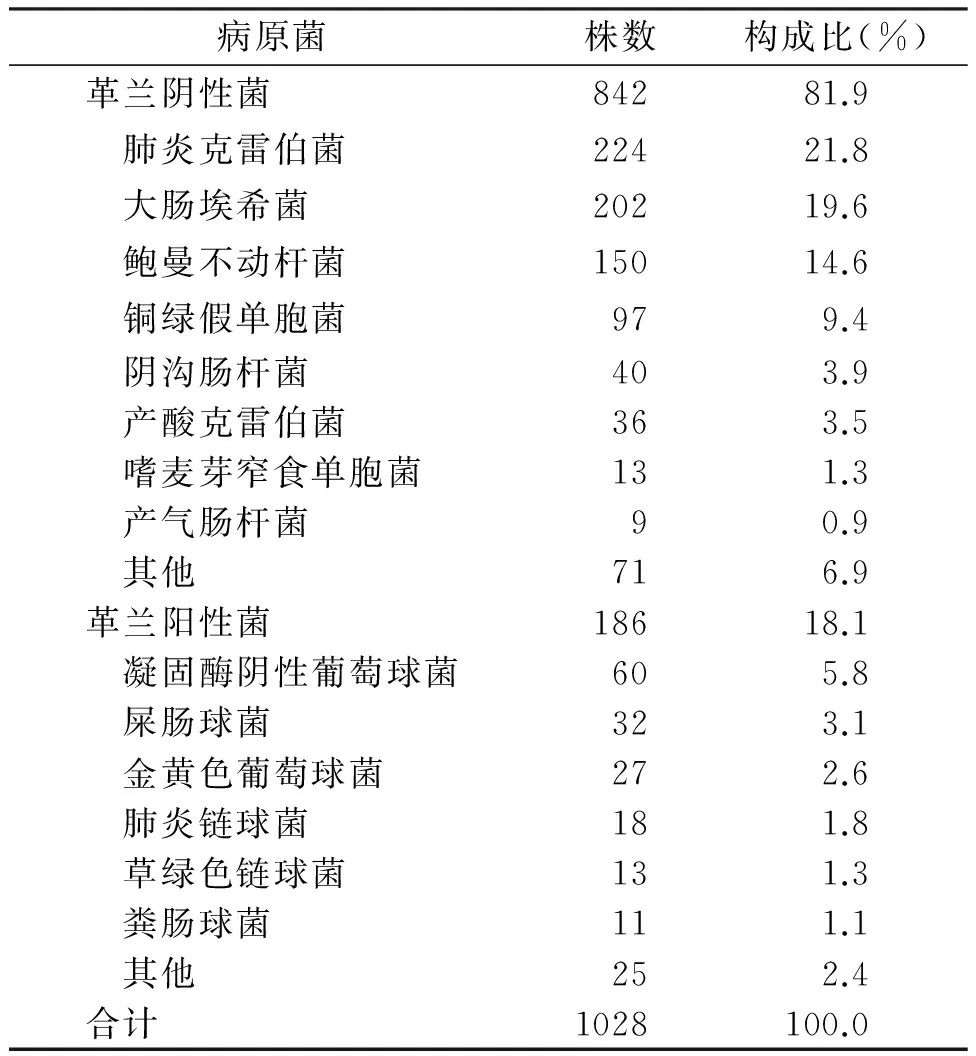
表2 感染患者病原菌分布及构成比(%)

表3 按标本来源分布及构成比(前五位)
注: “—” 无折点/数据
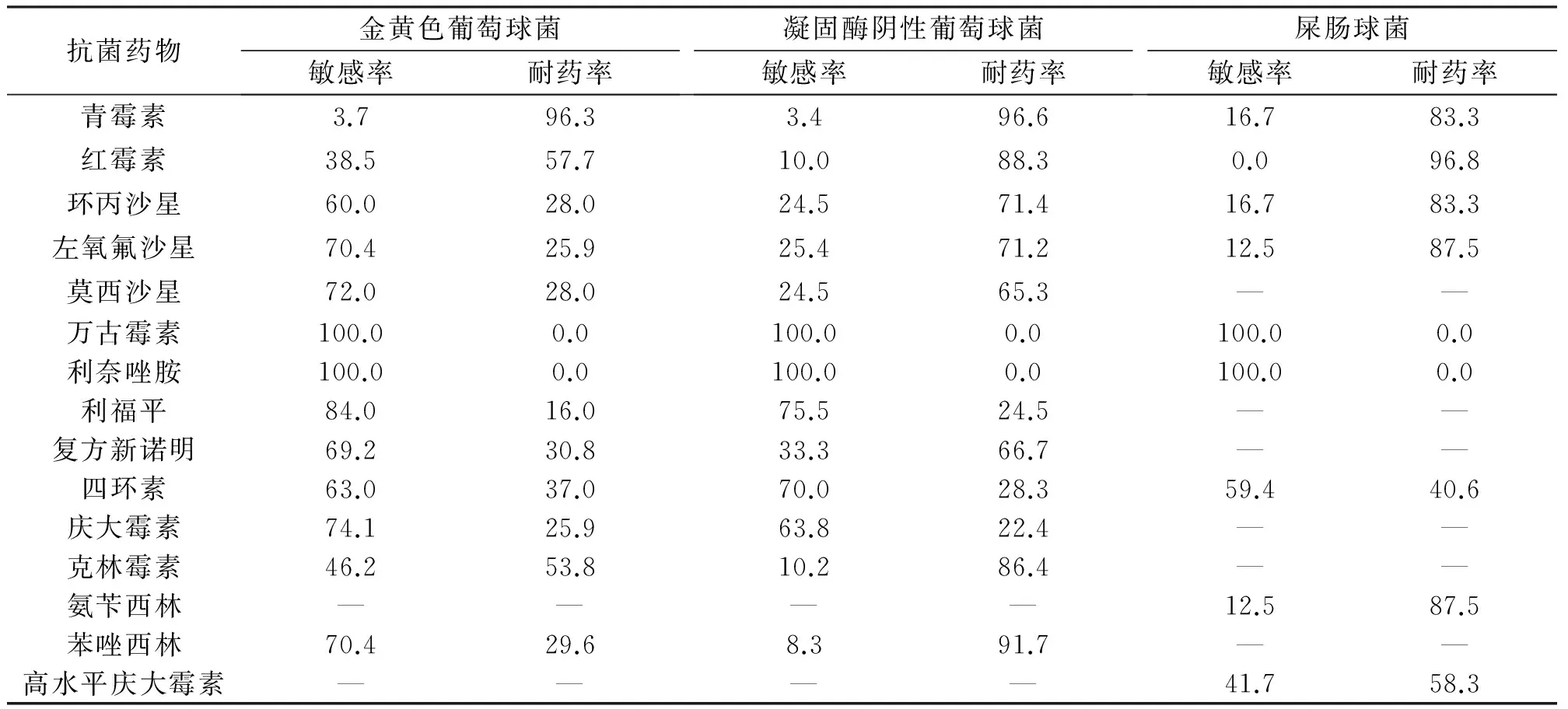
表5 主要革兰阳性菌对抗菌药物的药敏率(%)
注: “—” 无折点/数据
3 讨论
急诊内科收治患者应多为社区感染,但不同地区、不同级别医院收治感染患者的情况有所不同,细菌分布及耐药情况亦呈现不同的特点。
从本研究可观察到,我院急诊内科所收治的感染患者多为老年人,占60.8%,这可能与老年患者基础疾病多、免疫力低下、易受病原菌入侵有关。研究显示[3]年龄≥65岁、慢性阻塞性肺部疾病、糖尿病等是重症社区获得性肺炎的危险因素。从患者疾病谱来看,以感染为主者常见于肺部感染、慢性支气管炎/慢性阻塞性肺疾病急性发作、尿路感染、急性胃肠炎和支气管扩张,合并感染性疾病者以急性中毒、消化道出血、肾综合征出血热、糖尿病酮症酸中毒较常见。呼吸系统感染仍占急诊内科感染性疾病的第一位,但急性中毒、消化道出血、肾综合征出血热等继发感染者所占比重较高。
急诊内科分离菌以革兰阴性菌为主,占81.9%,痰液是主要分离源,占56.7%,两者所占比例均高于人群平均水平,与CHINET老年患者监测数据相似[4],这可能与急诊内科以老年呼吸道感染患者为主有关。本研究分离细菌谱与社区感染细菌谱不同,检出前五位分别为肺炎克雷伯菌、大肠埃希菌、鲍曼不动杆菌、铜绿假单胞菌、凝固酶阴性葡萄球菌,更类似于院内感染[5]。这可能与本院急诊内科病房接收患者多为本地区基层医院及省内其他地区的转诊患者有关,同时急诊门诊患者较少采集培养,本研究未纳入相关资料。呼吸道标本分离菌株以肺炎克雷伯菌、鲍曼不动杆菌较常见,而鲍曼不动杆菌是院内感染的重要病原体,国内关于社区获得性鲍曼不动杆菌感染的报道主要见于台湾、香港地区[6],急诊内科鲍曼不动杆菌大部分是住院期间感染。血液标本分离菌株占22.8%,明显高于人群平均水平的12.0%[7],以肠杆菌科最常见,而产ESBL肠杆菌科是菌血症的常见原因,急诊医生须提高经验性用药前的血液标本送检率。
本次耐药监测中大肠埃希菌对环丙沙星、左氧氟沙星的耐药率>70%,表明氟喹诺酮类已不适合作为尿路感染的经验性治疗药物。鲍曼不动杆菌对各类受试抗菌药物均表现出较高的耐药性,对目前临床常用的碳青霉烯类药物亚胺培南的耐药率高达76.5%,高于相关监测报告[8],张辉等[9]研究表明分离自急诊的鲍曼不动杆菌耐药率仅次于ICU,使急诊抗感染治疗面临巨大挑战。鲍曼不动杆菌和铜绿假单胞菌对阿米卡星耐药率较低,可能是由于耳、肾毒性限制了其临床应用。MRSA与MRCNS检出率分别为29.6%和91.7%,与Mohnarin2011年数据[10]相比,前者检出率有所下降,后者检出率明显升高。葡萄球菌属未发现万古霉素、利奈唑胺不敏感菌株,说明两者对治疗MRSA和MRCNS感染仍有较好疗效。肠球菌属中屎肠球菌分离株比粪肠球菌高出近2倍,明显高于同期监测数据[7],屎肠球菌对青霉素、氨苄西林、红霉素和氟喹诺酮类药物的耐药率均>80%,故应避免经验性使用上述抗菌药物。屎肠球菌对万古霉素、利奈唑胺100%敏感,两者可作为重症感染的治疗药物。
从细菌的标本分布来看,呼吸道的感染以革兰阴性菌为主,经验性治疗可选择酶抑制剂复方制剂哌拉西林/他唑巴坦,重症感染可选择碳青霉烯类。本研究中96.7%的鲍曼不动杆菌菌株分离自痰液,提示该菌以呼吸道感染最常见。美国的一项多中心队列研究表明多重耐药使鲍曼不动杆菌感染患者接受不恰当经验性治疗的风险提高了五倍[11]。Zheng 等[12]研究认为碳青霉烯类耐药鲍曼不动杆菌肺炎与全身疾病、APACHEII评分、机械通气及28天内使用过抗生素密切相关。对于具有相关危险因素不除外鲍曼不动杆菌感染的患者,须及时送检临床标本,同时须注意患者的隔离及医护手卫生。
血流感染以肠杆菌科和葡萄球菌属为主,急诊医生抽检血培养送检后,首先根据临床资料判断细菌类别,分别选择哌拉西林/他唑巴坦(或碳青霉烯类)和万古霉素对革兰阴性菌和革兰阳性菌进行经验性治疗。产ESBL肠杆菌科是菌血症的常见原因,可能与高死亡率相关,碳青霉烯类被认为是首选药物,Ng等的多中心研究表明对于产ESBL大肠埃希菌和肺炎克雷伯引起的菌血症,与经验性碳青霉烯类治疗相比,哌拉西林-他唑巴坦治疗与30天死亡率增加无关,反而可能导致更低的多重耐药和真菌感染[13]。
泌尿道感染以大肠埃希菌、肺炎克雷伯菌和肠球菌属为主,大肠埃希菌对呋喃妥因仍较敏感,耐药率为15.4%,可作为非复杂尿路感染的经验性治疗药物。ESBLs是肠杆菌科细菌最重要的耐药机制,Kung等[14]研究提示前3个月内留置鼻胃管和住院治疗与社区发病尿路感染产ESBL病原体的获得显著相关,另一项研究表明糖尿病、复发性尿路感染、抗生素使用史和住院史是产ESBL大肠埃希菌和肺炎克雷伯菌尿路感染的重要危险因素[15]。初始经验性治疗失败或存在产ESBL危险因素的复杂性尿路感染,可选择哌拉西林/他唑巴坦、头霉素类、碳青霉烯类进行治疗[16]。若患者尿培养提示革兰阳性球菌,应考虑选择万古霉素进行经验性治疗。
从本研究来看,急诊内科感染患者多为老年人,分离菌以革兰阴性菌为主,细菌分布及耐药情况不同于社区感染,鲍曼不动杆菌耐药严重,临床经验用药不能仅仅参考全国性或区域性门急诊监测数据,今后须提高感染性疾病临床标本送检率,重视本单位急诊细菌耐药情况的规律监测,控制耐药菌株的产生和传播。
参考文献:
[1]Zeng L,Hu D,Choonara I,et al.A prospective study of the use of antibiotics in the Emergency Department of a Chinese University Hospital[J].Int J Pharm Pract,2017,25(1):89.
[2]王远芳,康 梅.急诊科感染患者微生物标本送检及临床分离菌分布和耐药分析[J].中华急诊医学杂志,2016,25(4):429.
[3]Ishiguro T,Takayanagi N,Yamaguchi S,et al.Etiology and factors contributing to the severity and mortality of community-acquired pneumonia[J].Intern Med,2013,52(3):317.
[4]艾效曼,胡云建,倪宇星,等.2005-2014年CHINET老年患者临床分离菌耐药性监测[J].中国感染与化疗杂志,2016,16(3):302.
[5]赵静雅,陈 勇,韩雪琳,等.71所医院基于网络实时上报的医院感染病例监测分析[J].中国消毒学杂志,2017,34(1):42.
[6]Dexter C,Murray GL,Paulsen IT,et al.Community-acquired Acinetobacter baumannii:clinical characteristics,epidemiology and pathogenesis[J].Expert Rev Anti Infect Ther,2015,13(5):567.
[7]胡付品,朱德妹,汪 复,等.2015年CHINET细菌耐药性监测[J].中国感染与化疗杂志,2016,16(6):685.
[8]李 耘,吕 媛,薛 峰,等.中国细菌耐药监测研究2013至2014年非发酵革兰阴性菌监测报告[J].中华检验医学杂志,2016,39(2):130.
[9]张 辉,张小江,徐英春,等.2005-2014年CHINET不动杆菌属细菌耐药性监测[J].中国感染与化疗杂志,2016,16(4):429.
[10]陈云波,沈 萍,魏泽庆,等.Mohnarin2011年度报告:门急诊患者细菌耐药性监测[J].中华医院感染学杂志,2012,22(24):5482.
[11]Zilberberg MD,Nathanson BH,Sulham K,et al.Multidrug resistance,inappropriate empiric therapy,and hospital mortality in Acinetobacter baumannii pneumonia and sepsis[J].Crit Care,2016,20(1):221.
[12]Zheng YL,Wan YF,Zhou LY,et al.Risk factors and mortality of patients with nosocomial carbapenem-resistant Acinetobacter baumannii pneumonia[J].Am J Infect Control,2013,41(7):e59.
[13]Ng TM,Khong WX,Harris PN,et al.Empiric Piperacillin-Tazobactam versus Carbapenems in the Treatment of Bacteraemia Due to Extended-Spectrum Beta-Lactamase-Producing Enterobacteriaceae[J].PLoS One,2016,11(4):e0153696.
[14]Kung CH,Ku WW,Lee CH,et al.Epidemiology and risk factors of community-onset urinary tract infection caused by extended-spectrum β-lactamase-producing Enterobacteriaceae in a medical center in Taiwan:a prospective cohort study[J].J Microbiol Immunol Infect,2015,48(2):168.
[15]Al Yousef SA,Younis S,Farrag E,et al.Clinical and Laboratory Profile of Urinary Tract Infections Associated with Extended Spectrum β-Lactamase Producing Escherichia coli and Klebsiella pneumoniae[J].Ann Clin Lab Sci,2016,46(4):393.
[16]周 华,李光辉,陈佰义,等.中国产超广谱β-内酰胺酶肠杆菌科细菌感染应对策略专家共识[J].中华医学杂志,2014,94(24):1847.

