跨颅板病变的影像学分析
郑力文,陈荣华 ,李勇
跨颅板病变的分析报道比较少见,笔者搜集汕头市潮阳区大峰医院2002至2017年经病理证实的25例本类病变资料,对其CT、MRI征象进行回顾性分析,并复习相关文献,旨在探讨其影像学表现相对特征,以提高术前诊断准确性,指导临床手术方案制订及判断术后疗效。
1 材料与方法
1.1 一般资料
本组25例患者中男14例,女11 例,年龄11~79岁,平均35岁,均经手术病理证实。额骨5例,顶骨13例,颞骨4例,枕骨3例。多数已发现肿块入院,病程多在1个月至1年内,最长10年,8例有头部不适或头疼,2例有恶心呕吐,1例有抽搐发作,1例肢体乏力。
1.2 检查方法
CT和/或MR,大部分CT/MR增强扫描,增强前均签署知情同意书。采用GE64排螺旋CT、GE 0.35 T永磁核磁共振。CT平扫采用GE LightSpeed (64排) CT机。扫描参数:管电压120 kV,管电流230 mA,层厚2.5~5 mm,螺距1.5,重建层厚1.25 mm。所得数据经1.25 mm薄层重建,在GE Adw4.5工作站上进行多方位、多角度后处理。MR扫面采用GE 0.35 T MR,平扫常规采用SE序列T1WI (TR 380 ms,TE 10 ms)、T2WI (TR 3300 ms,TE 108 ms),T2 FLAIR (TR 7000 ms,TE 120 ms)序列,扫描层厚8 mm,间隔2 mm,增强扫描经手推入非离子型对比剂钆双胺注射液(0.2 ml/kg),流率2 ml/s,经手注药后180 s开始扫描,采用常规SE序列横断位、矢状位、冠状位T1WI (TR 30 ms,TE 10 ms)增强扫描,扫描层厚8 mm,间隔2 mm。
2 结果
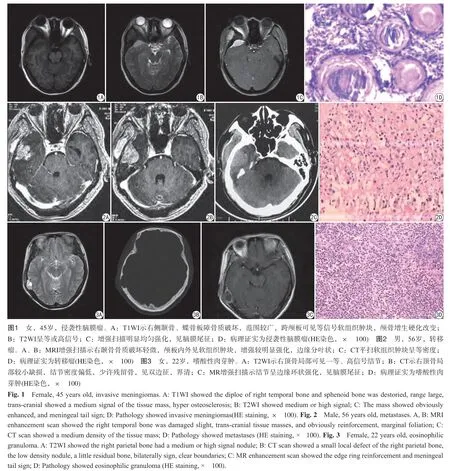
7例侵袭性脑膜瘤CT表现为颅板骨质破坏不一,颅骨增生硬化改变,2例骨质明显破坏,可见残留骨或钙化灶,颅内外板边缘不光整,周围可见较大软组织肿块,MR呈等T1、偏高T2信号,边界多较清,增强检查均有较明显强化,并有脑膜尾征(图1)。8例转移瘤,4例颅骨溶骨性骨破坏,范围较大,2例呈虫蚀状骨质破坏,破坏较小,无硬化边,边缘不清;周围均可见较大软组织肿块,呈稍长T1长T2信号影,增强呈中等强化;1例可见结节样强化(图2),1例累及颈静脉孔。6例嗜酸性肉芽肿 CT表现为颅骨局部缺损,由稍高密度软组织肿块代替,范围较小,呈边缘整齐的穿凿样骨破坏,周边可见轻度硬化,膨胀不明显,见“双边征”(颅骨内外板破坏范围不一致)(图3),1例见斑点状死骨,MR病灶呈现长T1长T2信号,增强明显强化,3例见脑膜尾征,1例见结节环形强化,1例周围脑组织大片水肿灶,2例为2个病灶。3例淋巴瘤CT表现为虫蚀状溶骨性改变,骨皮质改变较轻,骨膜反应无或轻,无钙化灶,MR呈稍低或等T1等或稍高T2,1例磁共振扩散加权成像(diffusion weighted imaging,DWI)呈明亮高信号(图4),病灶周围均见有较大的软组织肿块。1例浆细胞瘤,颅骨骨质破坏明显,范围大,周围无硬化,见“双边征”,跨颅板内外软组织肿块,呈等T1等T2信号,脑膜增厚,强化明显,颅骨板障内可见多发小病灶(图5)。

3 讨论
跨颅板病变比较少见,骨源性或骨外,良恶性肿瘤或肿瘤样病变均有。汕头市潮阳区大峰医院自2002至2017年15年经病理证实的跨颅板病变仅有25例,主要是骨转移瘤、侵袭性脑膜瘤、嗜酸性肉芽肿、淋巴瘤和浆细胞瘤。
3.1 临床表现
跨颅板病变可发生于各年龄段,嗜酸性肉芽肿多见于青少年,高峰年龄为15岁以下;霍奇金病多发于10~30岁;非霍奇金氏淋巴瘤40岁以上居多;侵袭性脑膜瘤以中年多见;浆细胞肿瘤多发50~60岁;转移瘤多发老年人。本组病例中脑膜瘤平均年龄约45岁,转移瘤平均年龄约63岁,嗜酸性肉芽肿平均年龄约15岁,淋巴瘤为非霍奇金氏淋巴瘤,平均年龄约43岁,浆细胞肿瘤多发54岁。发生于顶骨多见,病程长短不一,最短1个月,最长10年。临床表现依病变类型、发生部位和病变程度不同而异,多数症状较轻或仅有头部不适,累及邻近脑组织者常出现恶心、呕吐等症状。转移瘤多有原发肿瘤病史,本组有5例原发肿瘤为肺癌,1例为乳腺癌。淋巴瘤全身症状常有发热、乏力、食欲不振,体重减轻、肝脾肿大及周身淋巴结肿大等。
3.2 影像表现
跨颅板病变均表现为颅板不同程度的骨质破坏,跨越颅板内外见大小不一的软组织肿块,具有类似影像学表现,各自也有其影像学特征。
侵袭性脑膜瘤:骑跨于颅板内外两侧的软组织肿块,肿块较大,颅骨破坏程度不一,颅内外肿块相对应,常见颅骨增生硬化改变。CT示密度略高的肿块,肿块内常有钙化灶;MRI示等T1、等/略高T2WI。脑外肿块征象,明显强化征,与硬膜广基附着,脑膜尾征多见[1];多无坏死、无环形结节。
转移瘤:颅骨破坏,形式不一,板障向两侧发展。溶骨性多见,跨板软组织肿块,颅内侵犯明显,坏死、水肿大,侵犯颅底孔道,这是转移瘤的特点。强化程度低于脑膜瘤[2]。
嗜酸性肉芽肿:CT呈颅骨局部灶性穿通缺损,破坏的病灶内残留小骨,典型为“纽扣”样坏死为本病影像学特征。颅骨内外板破坏呈不均匀发展,在颅骨的呈现“双边征”,也是一特征,浆细胞肿瘤也可有该征象,但破坏范围广。颅骨缺损被密度略高的软组织影代替,MR示病灶呈长T1长T2信号改变。病灶强化明显,脑外征象,可见脑膜尾征。较大病灶中,结节环形强化征常见[3],转移瘤有时也可见该征象。
骨淋巴瘤:CT多呈虫蚀状骨质破坏,颅骨破坏较轻微,而颅板内外可见较大软组织肿块,无钙化灶,范围较破坏颅骨广。MR呈等T1等或偏高T2信号,DWI呈高信号,增强中等强化,颅内脑膜片状侵犯增厚[4-6]。
浆细胞肿瘤:CT呈膨胀性溶骨性骨质破坏,颅骨破坏明显,侵犯板障及内外板,内外板破坏程度不一致,无骨质硬化,见“双边征”,见双凸状软组织肿块[7],肿瘤边界清楚,稍高密度,密度均匀。MR呈等T1、等T2信号,增强呈明显均匀强化。有时颅骨板障内尚可见多发小病灶,这是诊断本病的重要支持点。脑膜侵犯增厚、强化明显,可见脑膜尾征[7]。
3.3 鉴别诊断
跨颅板病变影像学分析主要通过颅骨破坏程度、颅骨破坏方式(单发、多发、虫蚀、大片、孔道、内外板不一致)、脑膜情况(片状增厚,尾征、结节)、软组织肿块密度、信号特点、强化程度等,结合年龄、临床及生化等检查进行鉴别。
临床表现为跨颅板的骨皮质破坏及颅板内外软组织肿块,首先要想到侵袭性脑膜瘤、转移瘤、嗜酸性肉芽肿、淋巴瘤、浆细胞肿瘤的可能。病灶多发者需考虑骨转移瘤、嗜酸性肉芽肿和浆细胞瘤。儿童青少年患者首先要考虑嗜酸性肉芽肿的可能,再排除霍奇金病的可能;中青年患者则要想到侵袭性脑膜瘤、淋巴瘤等;中老年患者要想到淋巴瘤、浆细胞肿瘤、转移瘤等。中年患者骑跨于颅板内外两侧的软组织肿块,肿块较大,颅骨破坏程度不一,颅内外肿块相对应,常见颅骨增生硬化改变,平扫呈略高密度或等信号的肿块,肿块内常有钙化灶;明显强化征,与硬膜广基附着,有脑膜尾征,要首先考虑侵袭性脑膜瘤[1]。有原发肿瘤病史的溶骨性骨质破坏,边缘模糊,无硬化边,骨膜反应无或较轻,多不伴骨质疏松,软组织肿块相对较局限,发射型计算机断层扫描仪(emission computed tomography,ECT)示呈核素浓聚时要首先考虑转移瘤[2]。年轻患者特别是15岁以下,CT呈颅骨局部灶性穿通缺损,灶内有“纽扣”样死骨,可见“双边征”,结节呈长T1长T2信号改变,病灶强化明显,可见脑膜尾征;较大病灶中出现结节环形强化的病变,要首先考虑为嗜酸性肉芽肿[3],CT测到负CT值的脂质对本病有一定意义(肉芽肿期大量含脂质的细胞)。对于骨质破坏轻微、周围软组织肿块大的,包绕病骨周围生长,肿块大于骨侵犯的范围,MR呈稍低或等T1等或稍高T2信号,DWI呈高信号,要首先想到淋巴瘤[4-6]。本组收集到的数例侵袭性脑膜瘤、转移瘤骨质破坏也较轻微,需要进一步排除。中老年患者颅骨破坏明显,侵犯板障及内外板,内外板破坏程度不一致,无骨质硬化,见“双边征”,但破坏区较嗜酸性肉芽肿明显大,呈双凸状软组织肿块[7]。MR呈等T1等T2均匀信号,增强呈明显均匀强化,脑膜侵犯者,特别是颅骨板障内可见多发穿凿状、边清、无硬化的骨质破坏,要首先考虑浆细胞瘤[4,7],查血多有贫血、血沉加快、血清蛋白电泳有异常、免疫球蛋白升高或尿本-周蛋白阳性[4]。
总之,跨颅板病变虽然有类似影像学表现,但多数也有其影像学特征,结合临床、生化、CT和MRI等检查,一般可以初步诊断。但当病变表现不典型,鉴别诊断困难时,需要进一步穿刺活检以明确诊断。

