经皮椎间孔镜技术与椎板开窗联合人工半椎板成形术治疗腰椎间盘突出症的临床比较观察
张 辰,盛炎炎
(1.安徽中医药大学研究生部,安徽合肥230038; 2.安徽中医药大学第一附属医院,安徽合肥230038)
腰椎间盘突出症(Lumbar Disc Herniation,LDH)是腰椎间盘自身退行性变及外伤损伤等原因,使纤维环部分或全部破裂,髓核从纤维环的缺损处向外膨出,刺激或压迫脊神经和马尾神经,引起的以腰痛及下肢坐骨神经放射痛等为特点的病症[1]。目前LDH约占骨科门诊就诊总数的10%~15%。流行病学调查结果表明,LDH已为成年人群中的常见病和多发病[2],患者腰背部及下肢疼痛明显,伴有马尾神经损害者可造成大小便功能障碍,病情进一步加重后可致截瘫,严重影响患者日常生活、工作和社会劳动[3]。
本次研究主要收集经临床症状、体征及影像学检查(CT/MRI)综合诊断为LDH后非手术治疗至少3个月以上,症状不缓解或缓解不明显者,排除禁忌采取不同的手术方式治疗,对收集的临床资料进行整理、分析,探讨椎间孔镜技术治疗LDH的临床推广性。
1 资料与方法
1.1 临床资料
1.1.1 病例来源 收集安徽中医药大学第一附属医院骨科2013年1月-2016年6月运用椎间孔镜技术(微创组)与椎板开窗联合人工半椎板成形术(开放组)治疗的腰椎间盘突出症患者共计40例。微创组,男11例,女9例,年龄16~76岁,年龄(40.90±14.20)岁,病程 6~36个月,平均(16.53±4.75)个月,L4-5椎间盘8例,L5~S1椎间盘12例;开放组,男12例,女8例,年龄26~72岁,平均(47.05±14.26)岁,病程 8~32个月,平均(17.07±4.98)个月,L4-5椎间盘 9例,L5~S1椎间盘 11例。
1.1.2 诊断标准 参见《中医骨伤科学》[1]中关于LDH的诊断标准:中青年人,男性为主,有外伤及受寒湿病史;反复发作的腰腿痛或单纯腿痛;腰椎出现不同程度畸形及活动受限;受累神经支配区域的感觉运动异常;X、CT、MRI检查的直接影像。
1.1.3 纳入与排除标准 纳入标准:患者术前结合症状、体征及影像学检查,明确诊断为L4/L5或L5/S1的单节段椎间盘突出;有明显的下肢神经支配区域运动、感觉障碍;经正规保守治疗至少3个月以上无明显效果者。排除标准:合并黄韧带增生、骨化及椎体附件解剖结构异常等其他腰椎疾病者;患者为多节段腰椎间盘突出者;病变节段髓核突出后椎管游离者;患者诊断有明显的腰椎不稳;伴有严重的内科疾病不宜手术者。
1.2 治疗方法
微创组:患者取俯卧过屈位,使椎间隙张开,腹部垫软枕悬空。在C型臂透视下确定病变椎间隙的体表投影,并画线标记。穿刺点大约在脊柱后正中线旁开12~14 cm处取责任节段椎间盘水平线,脊柱后正中线旁开12~14 cm为进针点,穿刺外展角根据术中及患者情况决定[4](L4-5:20°~30°,L5~S1:40°~50°)。从穿刺点指向病变椎间孔的纤维环后上缘,采用0.5%~1%利多卡因20~40 mL逐层麻醉皮肤穿刺点、皮下组织、深筋膜层及穿刺路径;采用尖刀切开皮肤小口约1 cm,沿之前浸润麻醉路径直至责任椎间盘后上缘,C型臂正位透视下可见穿刺针位于同侧椎间隙上关节突外侧缘,侧位透视下位于责任椎间隙下位椎体后上缘约1/4处。沿穿刺针植入导丝,固定导丝拔出穿刺针逐级扩展套管,若遇到关节突骨性组织采用环钻打磨,直至C臂透视下见工作套筒插入纤维环边缘1~2 cm处。植入椎间孔镜,观察椎间盘髓核和纤维环情况,最大限度镜下髓核摘除,缓慢退出抓钳,沿神经根走行部及出口处探查满意后,反复冲洗残存的髓核组织。射频止血、封闭,成形开窗纤维环,拔出外套管,一针缝合后,无菌敷料包扎切口。术后24 h后开始直腿抬高训练,48 h后佩戴腰围下地活动。
开放组:患者全麻或连续硬膜外麻醉后取俯卧位,腹部垫软枕悬空。麻醉后常规保留导尿。在C型臂透视下确定责任节段并做标记,消毒铺巾后以病变节段腰椎为中心作后正中纵向切口(单侧显露),依次切开皮肤、皮下组织,沿患侧棘突切开韧带及肌腱,向外剥离并牵开软组织,分离显露病变椎板,咬除责任节段椎板并开窗,直视下剥离切除黄韧带,对硬膜囊及受压神经根进行分离显露,可见突出椎间盘髓核组织与神经根受压情况。手术扩大神经根管,显露游离保护神经根,切除韧带,神经拉钩充分保护神经根及硬膜囊,髓核钳掏出髓核组织,尽可能充分剔除髓核组织。观察取出量满意后,探查神经根管通畅,明胶海绵仔细止血后,放置大小合适半椎板,并做牢固缝合固定。清点器械纱布,大量生理盐水冲洗椎间隙及切口后,放置引流管,逐层缝合切口,无菌敷料覆盖,术后返回病房。术后48 h拔除引流管,72 h后开始直腿抬高训练,1 w后佩戴腰围下地活动。
1.3 观察指标
采用VAS疼痛评分标准:0分:无痛;1~3分为轻度疼痛;4~6分为中度疼痛;7~9分为重度疼痛;10分为剧烈疼痛。同时,记录患者术前、术后的相关数据。两组患者治疗后末次随访采用改良Macnab疗效评定标准,优:症状完全消失,恢复原来的工作和生活;良:有轻微症状,活动轻度受限,对工作生活无影响;可:症状减轻,活动受限,影响正常工作和生活;差:治疗前后无差别,甚至加重[5]。
1.4 统计学方法
运用统计学软件SPSS 20.0进行分析,其中连续性变量运用均数±标准差(±s)表示,探索性分析发现两组临床数据成正态分布者,组内采用单样本t检验,组间采用独立样本t检验;成偏态分布者,同组不同时间点评分采用Friedman检验,多重比较采用Wilcoxon检验,两组间不同时点评分比较采用Mann-Whitney U检验。差异有统计学意义(P<0.05)。
2 结果
2.1 两组治疗前后腰痛VAS评分比较
两组术前、术后1个月、术后6个月及末次随访腰痛 VAS 评分比较,差异无统计学意义(P>0.05);两组术后1 d腰痛VAS评分比较差异有统计学意义(P<0.05)。结果见表 1。
表1 两组治疗前后腰痛VAS评分的情况比较 (分,±s)

表1 两组治疗前后腰痛VAS评分的情况比较 (分,±s)
组别 术前 术后1 d 术后1个月 术后6个月 末次随访微创组 3.30±0.801 2.25±0.444 1.80±0.410 1.40±0.598 1.25±0.444开放组 3.45±0.686 3.05±0.510 1.90±0.641 1.60±0.681 1.20±0.695 Z -0.590 -4.163 -0.891 -1.241 -0.421 P 0.555 0.000 0.373 0.215 0.674
2.2 两组治疗前后腿痛VAS评分比较
两组术前、术后6个月及末次随访腿痛VAS评分比较,差异无统计学意义(P>0.05);两组术后 1 d、术后1个月腿痛VAS评分比较差异有统计学意义(P<0.05)。结果见表 2。
表2 两组治疗前后腿痛VAS评分的情况比较(分,±s)

表2 两组治疗前后腿痛VAS评分的情况比较(分,±s)
组别 术前 术后1 d 术后1个月 术后6个月 末次随访微创组 7.20±0.768 2.80±0.616 2.05±0.394 1.90±0.380 1.55±0.686开放组 7.35±0.813 3.65±0.988 2.60±0.754 1.85±0.489 1.35±0.745 Z -0.702 -2.934 -2.838 -0.451 -0.735 P 0.483 0.003 0.005 0.652 0.462
2.3 两组年龄、住院时间、手术时间、手术切口长度比较
微创组与开放组在住院时间、手术时间、手术切口长度方面比较差异有统计学意义(P<0.05),两组年龄比较差异无统计学意义(P>0.05)。年龄比较:t=-1.366,P=0.180(>0.05);住院时间比较:t=-6.165,P=0.000(<0.05);手术时间比较:Z=-2.918,P=0.004(<0.05);切口长度比较:Z=-5.769,P=0.000(<0.05)。结果见表 3。
表3 两组年龄、住院时间、手术时间、手术切口长度的比较 (±s)
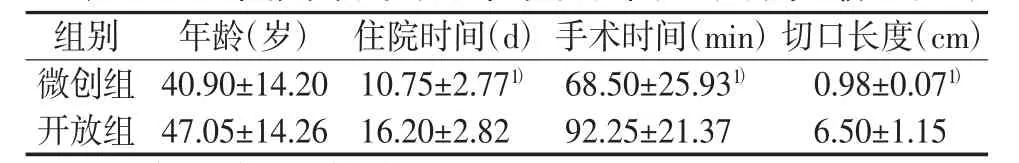
表3 两组年龄、住院时间、手术时间、手术切口长度的比较 (±s)
注:与开放组比较,1)P<0.05
组别 年龄(岁) 住院时间(d)手术时间(min)切口长度(cm)微创组 40.90±14.20 10.75±2.771) 68.50±25.931) 0.98±0.071)开放组 47.05±14.26 16.20±2.82 92.25±21.37 6.50±1.15
微创组与开放组共40例患者,其中微创组1例术后症状缓解不明显,1个月后行腰椎钉棒内固定术;开放组1例患者出现人工椎板排异反应,对症处理后痊愈。两组患者通过门诊复查、电话咨询方式均获得6~26个月随访,平均18个月。末次随访采用改良Macnab评价,其中微创组:优8例、良9例、可2例、差1例;开放组优7例、良9例、可3例、差1例。两组优良率分别为微创组85.0%,开放组 80.0%。
3 讨论
LDH由于病变节段神经根受压、神经根紧张以及局部化学因子的刺激[6],出现以腰腿疼痛及相应神经支配区域运动感觉障碍为主的症候群。LDH对患者的生活、工作和身心健康都有巨大影响,严重者可造成患者劳动能力丧失。LDH的治疗方法多样,一般经正规保守治疗后症状不缓解或缓解不明显者,手术治疗是主要手段。经典的椎板“开窗”手术术中软组织剥离较多,对后柱稳定性有一定损伤,术后软组织粘连等并发症对手术效果有一定影响[7-8]。在此基础上,我院自2013年开展椎板开窗联合人工半椎板成形术在临床中取得了良好的治疗效果。术中联合人工半椎板植入具有以下优势:有效预防“开窗”术后瘢痕粘连;重建椎管后柱结构稳定性;材料具有良好的生物活性、相容性和人工力学性能[9]。此次研究结果显示,开放组与微创组术后1 d腰痛、腿疼VAS评分比较差异有统计学意义(P<0.05),其原因可能是开放组术中软组织剥离较多、人工椎板植入后出现局部排异反应、椎板植入相应延长手术时间以及术中对神经根牵拉等结果,从而加重局部炎性刺激导致差异性的出现。但随着术后康复的进行,微创组与开放组在术后6个月以及末次随访腰、腿痛VAS评分比较差异均无统计学意义(P>0.05),也就是说两种手术方式在远期疗效来看都能达到相同的临床预后。
随着脊柱外科的发展进入微创时代,显微内窥镜技术在治疗LDH的应用越来越频繁,在缩短手术时间、减小手术切口、缩减住院时间等方面较开放手术更容易让患者接受,手术的近期和远期疗效均得到了临床医生及患者的广泛认可[7]。
椎间孔镜技术下椎间盘摘除术已成为LDH的重要微创治疗手段,该技术经历了自Kambin P等[10]发明经皮内镜技术到Yeung研制第三代经椎间孔内窥镜系统即YESS技术,再到Hooglang在孔镜下切除部分下位椎体上关节突的TESS技术的不断发展改进[11]。现临床较常采用的椎间孔镜技术以TESS技术为多[12],术中根据患者情况进行关节突打磨成形,以便术者在直视下摘除突出的髓核并对周围纤维环及椎间孔扩大、减压,减压后镜下探查可见椎管内的神经根和硬膜囊组织[13]。根据髓核突出的类型并结合患者情况及影像学特点采用椎间孔入路或椎板间入路[14],陈长青等[15]认为L5~S1肩上型、中央型及复发型椎间盘突出患者椎板间入路有较好临床疗效,而腋下型、移位型以及重度移位型椎间盘突出者椎间孔入路更适合。无论采取何种入路其临床学习曲线普遍较长[16],因其穿刺定位较复杂,镜下操作技术要求高,必须积累一定脊柱开放手术经验后开展[17]。应用椎间孔镜技术治疗LDH,要严格把握适应症,术前结合影像学表现进行充分、细致的临床分型,精准操作保证手术疗效,减少神经根损伤、硬脊膜撕裂、血肿、感染、脏器损伤、减压不彻底等并发症的出现[18]。
综上所述,本研究结果表明椎间孔镜技术与开放手术在LDH的治疗过程中都能取得良好的远期疗效,椎间孔镜技术因手术切口小、手术过程短、住院时间少更容易让患者接受。但椎间孔镜技术的开展应建立在一定脊柱开放手术经验的基础上,这样才能更好地提高手术疗效,减少手术风险及并发症。

