腹腔镜辅助与开腹结直肠癌根治术临床疗效对比分析
鲍乐锋,姚 鑫,金正贤,徐晓忠
(张家港市中医医院外一科,张家港 215600)
腹腔镜辅助与开腹结直肠癌根治术临床疗效对比分析
鲍乐锋,姚 鑫,金正贤,徐晓忠
(张家港市中医医院外一科,张家港 215600)
目的:对比腹腔镜辅助与开腹结直肠癌根治术临床疗效。方法:纳入2011年5月~2013年5月期间我院纳入的120例结直肠癌患者,前瞻性非随机地将患者分为腹腔镜手术组68例和开腹组52例。并观察两组一般手术情况,并发症发生情况,以及术前1d、术后1d、3d的CRP、WBC水平,以及远期肿瘤复发、远处转移和生存情况。结果:腹腔镜组患者手术时间以及淋巴结清扫数目与开腹组差异不具有统计学意义,但是腹腔镜组术中出血量、切口长度、术后排气时间、住院时间等指标均优于开腹组,差异具有统计学意义。术后腹腔镜组胃瘫发生率和总的并发症发生率显著低于开腹组,差异具有统计学意义。腹腔镜组术后1d、3d的CRP、WBC水平均较开腹组低,差异具有统计学意义。腹腔镜组术后1年生存率、复发率指标优于于开腹组,差异具有统计学意义,腹腔镜组术后3年生存率、复发率和远处转移率等指标均优于开腹组,差异具有统计学意义。结论:本研究结果表明,腹腔镜手术用于根治结直肠癌相比开腹手术具有创伤小、切口小、出血少、并发症少,炎症控制更优以及患者术后恢复更快等特点,远期疗效也更优。
腹腔镜手术;开腹手术;结直肠癌
结直肠癌是消化系统常见的恶性肿瘤,全国肿瘤登记中心发布的《2015中国癌症统计数据》显示结直肠癌无论女性还是男性均是我国发生率排名前6的恶性肿瘤[1]。结直肠癌的根治仍是以手术为主[2],手术方式有开腹手术和腹腔镜手术。其中开腹部手术瘤体组织清除彻底,但是会由于创伤过大影响患者预后[3],腹腔镜手术创伤小[4],有利于术后恢复,且并发症较少[5]。但是腹腔镜手术的操作较复杂,手术者的熟练程度会影响临床效果。本研究纳入2011年5月~2013年5月期间我院纳入的120例结直肠癌患者,分别采用腹腔镜辅助与开腹手术根治治疗,现将临床效果报道如下。
1 资料与方法
1.1 一般资料 纳入2011年5月~2013年5月期间我院纳入的120例结直肠癌患者,前瞻性非随机(根据患者意愿)地将患者分为腹腔镜手术组68例和开腹组52例。其中腹腔镜手术组男性36例,女性32例,年龄42~68岁,平均年龄58.3±12.3岁,肿瘤部位为直肠20例,乙状结肠12例,横结肠8例,升结肠22例,降结肠6例,病理分期为II期38例,III期30例;开腹组男性28例,女性24例,年龄42~67岁,平均年龄58.1±12.2岁,肿瘤部位为直肠16例,乙状结肠10例,横结肠6例,升结肠16例,降结肠4例,病理分期为II期30例,III期22例。两组性别、年龄、肿瘤部位以及病理分期差异不具有统计学意义(P>0.05),具有可比性。
1.2 纳入与排除标准 纳入标准[6]:(1)经过 MRI、CT以及结肠镜检查确诊,且手术后组织病理检验证实为结直肠癌的患者;(2)未出现肿瘤细胞远处转移的患者;(3)手术前肿瘤TNM分期为Ⅱ~Ⅲ期的患者;(4)身体条件适合手术的患者。
排出标准[7]:(1)合并有肠梗阻的患者;(2)手术前曾经做过腹部手术的患者;(3)肿瘤侵袭邻近脏器的患者 ;(4)恶液质患者。
1.3 手术方法 两组患者采用相同的术前常规准备。开腹组采用常规的结直肠癌根治开腹手术。腹腔镜组采用腹腔镜手术,首先建立气腹,压力维持在12-15 mmHg,在脐上1cm或者脐下1cm处置观察孔,并置入30o腹腔镜,观察腹腔内脏器情况并明确肿瘤的位置。并根据位置选择操作孔,置入操作钳和超声刀。对于距肛缘大于5.0cm的肿瘤,采用Dixon手术术式,对于距肛缘小于等于5.0cm肿瘤,采用Miles手术术式。
1.4 观察指标 观察记录两组手术时间、术中出血量、切口长度、术后排气时间、住院时间以及淋巴结清扫数,以及吻合口瘘、切口感染、肺部感染、肠梗阻和胃瘫等并发症发生情况。检测患者术前1d、术后1d、术后3d血清CRP、WBC水平。对所有120例入组患者进行定期随访,记录肿瘤复发、远处转移和生存情况。
1.5 统计学方法 本研究使用的统计学方法为独立样本t检验和2×2卡方分析。计量数据采用独立样本t检验,计数资料采用2×2卡方分析。使用的统计分析软件为SPSS21.0。选用的信度标准为α=0.05。
2 结果
2.1 两组患者一般手术指标比较 两组患者手术时间和淋巴结清扫数目差异不具有统计学意义(p>0.05)。但是腹腔镜组术中出血量、切口长度、术后排气时间、住院时间等指标均优于开腹组,差异具有统计学意义(P<0.05),详见表1。
2.2 两组患者术后并发症发生情况 腹腔镜组吻合口瘘、切口感染、肺部感染和肠梗阻等并发症发生率均低于开腹组,但是由于样本量较小,差异不具统计学意义(P>0.05)。腹腔镜组胃瘫发生率显著低于开腹组,差异具有统计学意义(P<0.05),另外,总的并发症发生率腹腔镜组显著低于开腹组,差异具有统计学意义(P<0.05),详见表2。
表1 两组患者一般手术指标比较(±s)
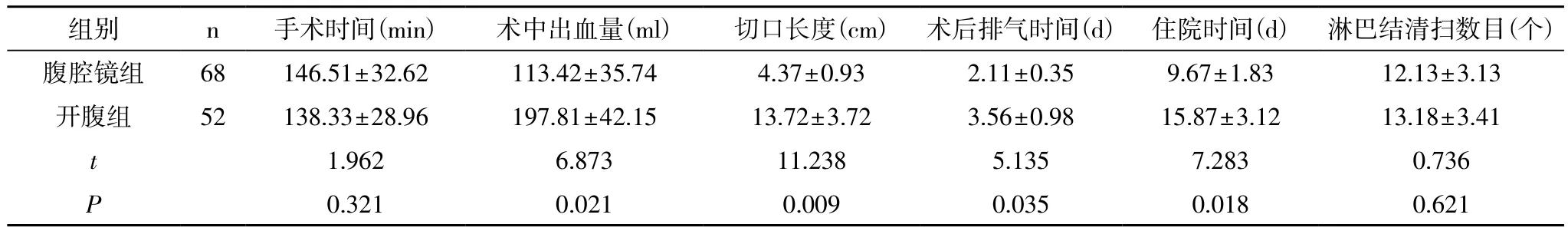
表1 两组患者一般手术指标比较(±s)
组别 n 手术时间(min) 术中出血量(ml) 切口长度(cm) 术后排气时间(d) 住院时间(d) 淋巴结清扫数目(个)腹腔镜组 68 146.51±32.62 113.42±35.74 4.37±0.93 2.11±0.35 9.67±1.83 12.13±3.13开腹组 52 138.33±28.96 197.81±42.15 13.72±3.72 3.56±0.98 15.87±3.12 13.18±3.41 t 1.962 6.873 11.238 5.135 7.283 0.736 P 0.321 0.021 0.009 0.035 0.018 0.621
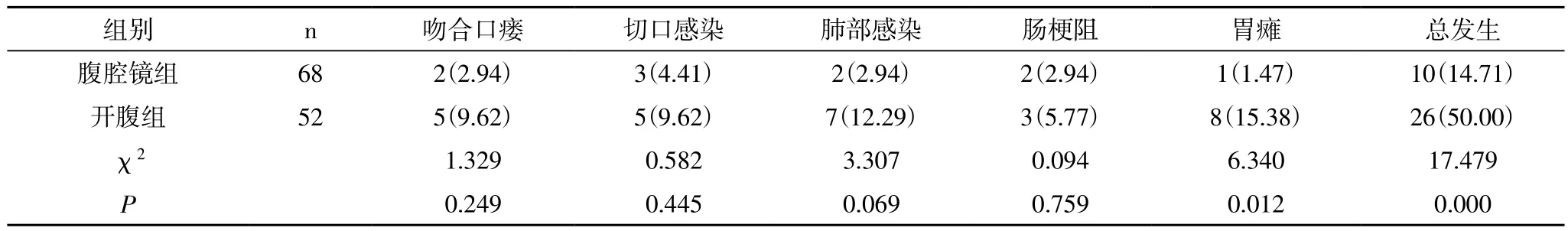
表2 两组患者术后并发症发生情况 n(%)
2.3 两组患者不同时点CRP、WBC比较 两组患者术前CRP、WBC水平差异均不具统计学意义(P>0.05),具有可比性。术后1d、3d的CRP、WBC水平均较术前1d升高,差异具有统计学意义(P<0.05)。腹腔镜组术后1d、3d的CRP、WBC水平均较开腹组低,差异具有统计学意义(P<0.05),详见表3。
2.4 两组患者1、3年生存率、复发率和远处转移率比较 腹腔镜组术后1年生存率显著高于开腹组,差异具有统计学意义(P<0.05),复发率显著低于开腹组,差异具有统计学意义(P<0.05),远处转移率低于开腹组,但是差异不具有统计学意义(P>0.05)。腹腔镜组术后3年期生存率显著高于开腹组,差异具有统计学意义(P<0.05),复发率和远处转移率显著低于开腹组,远处 转移率差异具有统计学意义(P<0.05),详见表4。

表3 两组患者不同时点CRP、WBC比较
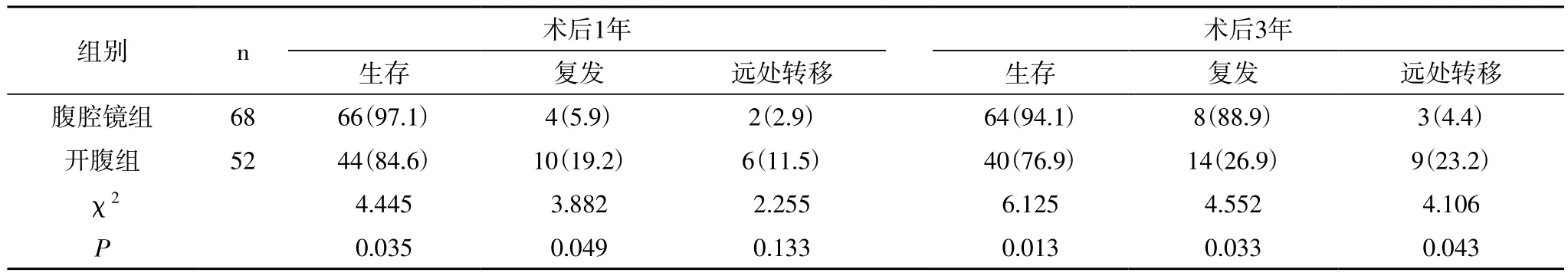
表4 患者1、3年生存率、复发率和远处转移率比较 n(%)
3 讨论
结直肠癌根治唯一可能的手段是外科手术切除,其中开腹手术被视为结直肠癌治疗的“金标准”[8]。腹腔镜手术首次用于临床治疗是1985,德国的Med Erich Mtihe医生开展的腹腔镜胆囊切除术[9],腹腔镜手术首次用于结直肠癌手术是在1991年,JACOBS等[10]报道了第1例腹腔镜右半结肠手术治疗结肠良性肿瘤的病例,距今已有近30年。腹腔镜技术在外科的各个领域获得了广泛的应用[11]。随着腹腔镜手术的不断改进和成熟,近年来大量具有临床研究报道显示腹腔镜具有,具有创伤小、切口小、患者术后恢复快、皮肤美观等优点[12],且可以减少开腹手术中术者手和纱布对患者腹腔的干扰,减少并发症的发生[13]。
熊小勇[14]等在一项研究中对比了腹腔镜手术与开腹手术在结直肠癌根治中的远期疗效,结果显示腹腔镜手术对于根治结直肠癌的治疗效果与传统开腹手术无差异,而远期的生存率却高于传统的开腹手术,差异具有统计学意义。且术中出血量、切口长度、术后排气时间、住院时间的手术指标腹腔镜手术均优于开腹手术,差异具有统计学意义[15]。且腹腔镜手术技术的熟练以及腹腔镜手术护理技术的进步,腹腔镜手术术后并发症少于开腹组,建议在确保手术质量的前提下,采用较低的腹部气压可减少并发症发生[16]。
本研究结果显示,腹腔镜组患者手术时间以及淋巴结清扫数目与开腹组差异不具有统计学意义,表明现在临床医生腹腔镜手术操作已经和熟练,手术时间缩短,手术中对病灶的清除效果不差于开腹组。但是腹腔镜组术中出血量、切口长度、术后排气时间、住院时间等指标均优于开腹组,差异具有统计学意义,证实了腹腔镜手术创伤小、切口小、患者术后恢复快等特点。另外,术后腹腔镜组胃瘫发生率和总的并发症发生率显著低于开腹组,差异具有统计学意义,表明腹腔镜手术用于根治结直肠癌能减少并发症的发生。术后1d、3d的CRP、WBC水平均较术前1d,差异具有统计学意义。腹腔镜组术后1d、3d的CRP、WBC水平均较开腹组低,差异具有统计学意义,表明腹腔镜手术后炎症控制更优。腹腔镜组术后1年生存率显著高于开腹组,差异具有统计学意义,复发率显著低于开腹组,差异具有统计学意义;腹腔镜组术后3年期生存率显著高于开腹组,差异具有统计学意义,复发率和远处转移率显著低于开腹组,远处转移率差异具有统计学意义,表明腹腔镜手术用于根治结直肠癌远期疗效更优。
综上所述,本研究结果表明,腹腔镜手术用于根治结直肠癌相比开腹手术具有创伤小、切口小、出血少、并发症少,炎症控制更优以及患者术后恢复更快等特点,远期疗效也更优。
[1] SIEC, EL RL, MILLER KD, et al. Cancer statistics, 2015[J]. CA Cancer J Clin, 2015, 65(1): 5-29.
[2] 许庆文, 徐飞鹏, 王妃凤, 等. 腹腔镜辅助与开腹结直肠癌根治术临床对比研究[J]. 中华普外科手术学杂志 (电子版), 2016, 10(2):112-115.
[3] 朱渝军, 陈刚, 胡佳, 等. 腹腔镜与开腹手术治疗结直肠癌的临床疗效及术后并发症的比较[J]. 实用癌症杂志, 2016, 31(1): 103-106.
[4] 周隽, 叶德华. 腹腔镜下全子宫切除术与开腹手术应用于子宫肌瘤患者中的临床价值对比[J]. 湖南师范大学学报 (医学版), 2016,13(4): 116-118.
[5] 冯以斌, 别玉坤, 杨成林, 等. 腹腔镜与开腹手术在脾切除术中的应用效果与术后感染发生的危险因素[J]. 湖南师范大学学报 (医学版), 2015, 12(3): 103-105.
[6] 尹慕军, 王杉, 叶颖江, 等. 腹腔镜与开腹结直肠癌根治术临床疗效的比较[J]. 中华普通外科杂志, 2009, 2009, 24(7): 543-546.
[7] 沙洪存, 洪晓明, 倪开元. 腹腔镜与开腹直肠癌全系膜切除术的对照研究[J]. 中华普通外科杂志, 2010, 25(4): 287-290.
[8] Wasserberg N. Laparoscopic colectomy for colorectal cancer[J]. Isr Med Assoc J, 2010, 12(9): 572-576.
[9] REYNOLDS W. The first laparoscopic cholecystectomy[J].1JSLS,2001, 5(1): 89, 94.
[10] 孙学军, 郑见宝. 腹腔镜结直肠癌手术治疗研究进展[J]. 西安交通大学学报 (医学版), 2016, 37(5): 613-621.
[11] JACOBS M, VERDEJA JC, GOLDSTEIN HS. Minimally invasive colon resection (1aparoscopic colectomy) [J]. Surg Laparose El, ndosc, 1991,1(3): 144-150.
[12] 吴殿超, 刘丽芳, 霍志斌. 手辅助腹腔镜与开腹左半结肠切除术对照研究[J]. 中华实验外科杂志, 2012, 29(2): 327-329.
[13] 罗斌, 杨虎强, 漆家康, 等. 腹腔镜与开腹手术治疗结直肠癌短期疗效比较[J]. 实用医院临床杂志, 2016, 13(5): 111-113.
[14] 熊小勇, 徐降兴, 习举云. 腹腔镜手术对比开腹手术在结直肠癌根治术中的安全性及远期疗效评估[J]. 实用癌症杂志, 2016, 31(10),1665-1668.
[15] 徐飞鹏, 许庆文, 鲁珏, 等. 腹腔镜辅助与开腹结直肠癌根治术治疗Ⅱ、Ⅲ期结直肠癌效果比较[J]. 中华实验外科杂志.2015, 32(5),2253-2254.
[16] 冯娟, 许巧玲. 腹腔镜人工气腹手术并发症与护理[J]. 临床护理杂志, 2015, 14(1): 46-48.
Laparoscopic assisted colorectal cancer surgery and open colectomy for colon cancer
Bao Le-feng, Yao Xin, Jin Zheng-xian, Xu Xiao-zhong
(Zhangjiagang City Hospital of Traditional Chinese Medicine, Zhangjiagang 215600, China)
ObjectiveComparison of laparoscopic assisted and open radical colorectal cancer radical curative effect.MethodsA total of 120 patients with colorectal cancer were enrolled in our hospital from May 2011 to May 2013. Patients were divided into laparoscopic surgery group (n=68) and open group (n=52) according to their prospective non-randomized patients(depending on the patient’s intention). And observe the two groups of general surgery, and complications occurred. The levels of CRP and WBC, as well as the recurrence, distant metastasis and survival of 1D, 1d and 3 days after operation.ResultsThere was no significant difference between the operation time and the number of lymph node dissection in laparoscopic group, but the intraoperative blood loss, incision length, postoperative exhaust time and hospitalization time were excellent In the open group,the difference was statistically significant. The incidence of gastric palsy and total complication were significantly lower in the laparoscopic group than in the open group, the difference was statistically significant. The levels of CRP and WBC in laparoscopic group were significantly lower than those in laparotomy group. The 1-year survival rate and recurrence rate of laparoscopic group were better than those of laparotomy group . The 3-year survival rate, recurrence rate and distant metastasis rate of laparoscopic group. The difference was statistically significant.ConclusionThis study result shows that laparoscopic surgery is used to effect a radical cure colorectal cancer compared with open surgery with small trauma, small incision, less bleeding,fewer complications, and better control inflammation as well as the characteristics of patients with postoperative recovery faster,the long-term curative effect is better.
laparoscopic surgery; laparotomy; colorectal cancer
R737.33
A
1673-016X(2017)06-0064-04
2017-09-03
鲍乐锋,E-mail:nuanns@qq.com

