液体控制对动脉导管未闭早产儿血流动力学的影响
王玲 张玉珏 杨晓娟
(甘肃省兰州市第一人民医院,甘肃 兰州 730050)
液体控制对动脉导管未闭早产儿血流动力学的影响
王玲 张玉珏 杨晓娟
(甘肃省兰州市第一人民医院,甘肃 兰州 730050)
目的 探讨液体控制对动脉导管未闭早产儿血流动力学的影响。方法 选择24周≤孕周<32周并为显著性动脉导管未闭患儿21例;记录液体控制前和E1液体控制24 h E2后血流动力学和超声心动图变量。结果 患儿未行液体控制时E1液体摄入量为(144.8±14.9)mL/(kg·d),液体控制后总液体摄入量减至(108.1±10.6)mL/(kg·d),E1和已行液体控制时总液体摄入量差异性显著(P=0.015);E2时尿量明显低于E1时,差异有统计学意义(P=0.007);SVC流速E1时中位值为113.7 mL/(kg·min),E2时中位值为63.3 mL/(kg·min),E2时SVC流速显著性降低(P=0.003);患儿SMA在E1时平均血流速度为(0.25±0.03)m/s,明显高于E2时(0.14±0.04)m/s,且差异性显著具有统计学意义(P=0.011)。结论 液体控制并未对早产儿肺循环或体循环血流动力学产生有益的影响。
血液动力学; 动脉导管未闭; 液体控制; 早产儿; 护理
动脉导管未闭(Patent ductus arteriosus,PDA)是指动脉导管持续性开放,使主动脉和肺动脉之间形成不应有的通道,小儿PDA是动脉导管在出生后呈现的未闭合而持续开放的状态,而超低出生体重儿更为发病的高危人群[1-2]。多项研究结果[3-6]表明PDA与支气管肺发育不良、早产儿脑室内出血和坏死性小肠结肠炎等并发症相关联。目前在关于如何有效地管理PDA患者仍存在争议,推荐通过输注红细胞以纠正贫血和避免呼吸道碱中毒而导致的肺血管阻力下降来预防经动脉导管从左向右的分流过度和肺循环过载[2]。虽然对于PDA应实行液体控制已被广为推荐,但是对其风险获益比并未系统评估过。虽然有研究[7]表明出生后几天的新生儿减少液体的摄入量可以降低PDA和支气管肺发育不良的发生风险,但是对于PDA的早产儿实行液体控制对血流动力学的影响尚未进行过系统探讨。本研究的主要目的是采用超声心动图测定显著性PDA早产儿肺功能以及探讨给予液体控制时和24 h后体循环血流动力学变化,现将报告如下。
1 资料与方法
1.1 一般资料 选择2010年2月-2014年11月我院NICU收治的动脉导管未闭的患儿,患儿纳入标准:(1)24周≤孕周<32周。(2)出生时间>10 d。(3)至少表现1种由于显著性PDA导致临床症状。(4)经动脉导管显著性从左向右分流。(5)连续2次静脉注射布洛芬失败。排除标准:(1)先天性心脏病。(2)血流动力学耐受性差需要输注儿茶酚胺。(3)高血钠症患儿(Na+≥145 mmoL/L)。纳入前进行过液体控制。(5)肾功能不全(肌酐>8 mg/L)。共纳入21例患儿,平均妊娠周期为(25.9±1.7)周,平均出生体质量为(862.8±179.7)g,9例患儿给予机械通气,12例患儿给予经鼻CPAP治疗,所有患儿均未给予血管加压或收缩性药物治疗。所有研究对象均签订知情同意书,本研究同时经医院审核通过。
1.2 方法 早产儿PDA的临床表现取决于动脉导管(Ductus arteriosus,DA)的粗细、分流量大小,以及肺动脉压力的高低。患儿人院后给予心肺监护、SpO2监测,每1 h测量生命体征,如出现心率加快、血压下降、脉压增宽时及时仔细听诊心音,并报告医生;每2~3 d给予床边心超检查;对合并呼吸窘迫综合征患儿加强病情观察,如出现呼吸浅促、紫绀、呼吸暂停,血气分析显示代谢性酸中毒,胸片显示肺水肿、肺淤血等,应警惕DA的开放,护士应立即报告医生处理。
1.3 临床和实验室测定指标
1.3.1 液体控制 作为NICU收治诊断为显著性PDA早产儿的常规管理的一部分,患儿总液体摄入量在控制前为140~160 mL/(kg·d),给予液体控制后总液体摄入量减至为100~120 mL/(kg·d)每8 h测定患儿血Na+、血K+、葡萄糖和血气水平;多普勒超声心动图变量分别在开始液体控制前(E1)和给予控制24 h后(E2)测定。
1.3.2 临床检测 NICU患儿经多普勒超声心动图进行评估和监测,记录2次多普勒超声心动图测定时患儿临床和生理变量;患儿通气模式和药物治疗方式在首次和第2次超声心动图测定期间并未改变;吸入氧浓度维持在氧饱和度88%~95%。DA内直径采用B型和彩色多普勒测定,自DA最大血液流速采用脉冲多普勒测定。(1)左肺动脉(LPA)平均和舒张末期血液流速及升主动脉平均血液流速采用脉冲多普勒测定。(2)上腔静脉(SVC)流速的测定,计算10次心跳周期最大和最小直径的平均值,多普勒样本体积置于SVC和右心房连接处。(3)左室短轴缩短率(LVSF)测定自胸骨旁长轴观。(4)取胸骨旁左室长轴观,用M型测量短轴缩短率和LA∶AO(左心房:主动脉)。(5)大脑中动脉(MCA)阻力指数(RI)和平均血液流速自前囟中状矢面由彩色多普勒直观测定。(6)肠系膜上动脉(SMA)RI和平均血液流速主动脉附近动脉近端部分测定。
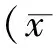
2 结果
2.1 患儿E1和E2时血流动力学和呼吸变量比较 患儿E1时液体摄入量为(144.8±14.9)mL/(kg·d),液体控制后总液体摄入量减至(108.1±10.6)mL/(kg·d),并维持24h(E2)测定各变量,E1和E2时总液体摄入量差异有统计学意义(P=0.015);2次评估时测定在心脏收缩压、舒张压、平均血压、吸入氧分数(FiO2)、pH、P(CO2)、碱剩余(BE)和血碳酸氢浓度之间差异无统计学意义(P>0.05);E2时尿量明显低于E1时,差异有统计学意义(P=0.007)。见表1。

表1 E1和E2时血流动力学和呼吸变量比较(n=21)
注:1 mmHg=0.133 kPa。
2.2 患儿E1时和E2时DA内直径和SVC流速变化情况 液体控制前DA内直径中位值为4.09 mm,液体控制24 h后DA内直径中位值为4.18 mm,E1和E2DA内直径无统计学意义(P=0.604);SVC流速E1时中位值为113.7 mL/(kg·min)E2时中位值为63.3 mL/(kg·min),E2时SVC流速显著性降低(P=0.003),见图1。

图1 患儿E1时和E2时DA内直径和SVC流速
2.3 E1和E2时两次超声心动图变量比较 患儿SMA在E1时平均血流速度为(0.25±0.03)m/s,明显高于E2时(0.14±0.04)m/s,且差异性具有统计学意义(P=0.011);SMA内E2时RI为(0.98±0.06),明显高于E1时(0.78±0.07),且差异有统计学意义(P=0.006)。见表2。

表2 E1和E2时超声心动图变量比较(n=21) m/s
3 讨论
笔者通过评估21例血流动力学显著PDA早产儿液体摄入量减少前和24 h后呼吸系统和多普勒心动图变量来探讨液体控制对患有显著性PDA早产儿肺循环和体循环血流动力学的影响。研究提示,液体控制并未改变O2需求量和血气值。液体控制前后患儿LPA的DA直径及血液流速和LA∶AO相似,无明显区别。相比之下,虽然体循环血压未发生改变,但是液体控制后SVC流量减少。结果表明对于显著性PDA早产儿进行液体控制并不能改善肺循环过载情况。
经动脉导管从左向右分流显著会增加早产儿患病率发生风险,如脑室内出血、坏死性小肠结肠炎、肾损伤、心脏衰竭和慢性肺部疾病[8-10],其机制可能为肺循环血流量增加、体循环动脉压和周围组织灌注降低。不良结局风险在一定程度上源于经DA体循环水平和肺循环过载程度,而DA直径、肺动脉阻力(PVR)和体循环血管阻力(SVR)失衡也与导管流量成正比[11]。减少液体的摄入量通常作为一线治疗显著性PDA早产儿的主要方式,虽然目前液体控制被广为推荐,但是其对血流动力学的实际影响尚未进行系统评估。一项Meta分析结果[7]表明:对于出生第1天的新生儿控制液体的摄入量与PDA发生率的降低相关联。液体摄入量的降低可减少肺间质中液体含量,改善肺顺应性和降低机械通气支持。本研究中,所有纳入对象均给予O2支持;LPA血液流速和LA∶AO显著性的高于正常值,表明肺血流量和左心室预负荷量升高;液体控制并未改变左肺血流速或LA∶AO,控制液体的摄入量并未改善肺循环过载状况;此外,液体摄入量控制前后经DA血液流速相似,表明控制液体的摄入量并未改变肺动脉高压状况。
对于液体控制并不能降低肺循环过载的机制仍处于的探讨阶段,而体循环血压与体循环血流量和SVR成比例。因此,通过降低体循环血流量,增加肠系膜上动脉RI,可提高SVR,但是此研究中降低体循环血流量和增加肠系膜上动脉RI并未导致体循环血压改变。本研究推测液体控制可以减少循环血容量导致自主交感神经系统激活,多项研究[12-13]也表明交感神经系统激活促进内皮一氧化氮释放,导致PVR降低。因此,液体控制可以提升SVR/PVR比。在DA直径不变情况下,液体控制介导SVR/PVR比提高可能增加左心室流出道流向肺循环比例。
对于所有的早产患儿而言,液体的大量摄入会增加PDA和支气管肺发育不良风险的发生。因此在临床护理工作中我们要重视患儿病情观察,特别注意患儿心率、心音、血压的变化,严格输液管理及喂养,安全应用利尿剂、消炎痛、合理输血、定时翻身拍背、按需吸痰、根据血气分析结果及时有效调整呼吸机参数,SpO2明显提高,能促进动脉导管早期关闭。本研究提示,液体控制24 h并未减少PDA早产儿肺血流量。此外,液体控制可能会限制局部血流量。液体控制可能造成神经内分泌调控机制激活而减少血液体积和改变血清渗透压。因此,不支持对于出生后几天的显著性PDA早产儿常规性的液体控制。
本研究的局限性在于样本数量过少会影响统计分析结果;同时还存在液体控制后观察时期较短也可能对试验结果造成影响。因此,临床需大标本数量和长期观察以证实我们的研究结果。此外,血管直径的测定也是影响血液流速评估的关键,而SVC直径则随心动周期变化,这可能使得在SVC流速计算上不够准确。
[1] Mitra S,Rønnestad A,Holmstrøm H.Management of patent ductus arteriosus in preterm infants where do we stand[J]?Congenit Heart Dis,2013,8(6):500-512.
[2] 潘雨晴,薛辛东.早产儿动脉导管未闭管理及其争议[J].中国实用儿科杂志,2015(2):85-88.
[3] 陆丹芳,童笑梅,刘云峰,等.早产儿动脉导管未闭对脑血流动力学的影响及其与脑室周围-脑室内出血的相关性[J].中华实用儿科临床杂志,2014,29(6):446-450.
[4] 王乐,赵婷,李明霞.早产儿动脉导管未闭高危因素及并发症分析[J].中国新生儿科杂志,2015,30(4):273-276.
[5] Schulz M,Bührer C,Pohl-Schickinger A,et al.Neuroendoscopic lavage for the treatment of intraventricular hemorrhage and hydrocephalus in neonates[J].J Neurosurg Pediatr.2014,13(6):626-635.
[6] 杨长仪,方凌毓,杨文庆,等.心肌损伤标记物在动脉导管未闭早产儿的变化和临床意义[J].中华围产医学杂志,2011,14(11):676-681.
[7] Bell E F,Acarregui M J.Restricted versus liberal water intake for preventing morbidity and mortality in preterm infants[J].Cochrane Database Syst Rev.2014,12:C D000503.
[8] Fajardo MF,Claure N,Swaminathan S,et al.Effect of positive end-expiratory pressure on ductal shunting and systemic blood flow in preterm infants with patent ductus arteriosus.Neonatology[J],2014,105(1):9-13.
[9] Rakza T,Magnenant E,Klosowski S,et al.Early hemodynamic consequences of patent ductus arteriosus in preterm infants with intra-uterine growth restriction[J].J Pediatr 2007,151:624-628.
[10]Su B H,Lin H Y,Huang F K,et al.Circulatory management focusing on preventing intraventricular hemorrhage and pulmonary hemorrhage in preterm infants[J].Pediatr Neonatol,2016,57(6):453-462.
[11]El Hajjar M,Vaksmann G,Rakza T,et al.Severity of theductal shunt:A comparison of different markers[J].Arch Dis Child Fetal Neonatal E d,2005,90:419-422.
[12]Jaillard S,Elbaz F,Bresson-Just S,et al.Pulmonary vasodilator effects of norepinephrine during the development of chronic pulmonary hypertension in neonatal lambs[J].Br JAnaesth,2004,93:818-824.
[13]Krishnan U,Rosenzweig E B.Pulmonary hypertension in chronic lung disease of infancy[J].Curr Opin Pediatr,2015,27(2):177-183.
Effects of fluid control on hemodynamic among premature infants with patent ductus arteriosus
Wang Ling,Zhang Yujue,Yang Xiaojuan
(TheFirstPeople'sHospitalofLanzhouCity,LanzhouGansu,730050)
Objective To study the effect of fluid control on hemodynamic among premature infants with patent ductus arteriosus.Methods 21 cases infant with patent ductus arteriosus and gestational age between 24 weeks to 32 weeks was selected for the study. Hemodynamic and echocardiographic variables were recorded 24 hours after fluid control and liquid control.Results Total fluid intake was (144.8±14.9)mL/kg/d (E1), and then decreased to (108.1±10.6)mL/kg·d(E2). There was significant difference in total liquid intake between E1 and E2 (P=0.015). The urine output in E2 was significant lower than that of E1(P=0.007). The median value is 113.7 mL/kg/min when the SVC flow rate is E1. The median value is 63.3 mL/kg·min when the SVC flow rate is E2. The SVC velocity decreased significantly at E2 (P=0.003). The mean blood flow velocity in the superior mesenteric artery (SMA) was (0.25±0.03)m/s at E1, which is significantly higher than that at E2 (0.14 + 0.04 m/s). There was significant difference between E1 and E2(P=0.011).Conclusions Fluid control does not have beneficial effects on pulmonary circulation or systemic hemodynamics in premature infants.
Hemodynamic; Patent ductus arteriosus; Fluid control; Premature infant; Nursing
王玲(1971-),女,甘肃,本科,副主任护师,研究方向:新生儿护理
R472,R726.1
A
10.16821/j.cnki.hsjx.2017.13.007
2017-02-01)

